Augenheilkunde: Druckversion
DRUCKVERSION des Wikibooks Augenheilkunde
Online unter: http://de.wikibooks.org/wiki/Augenheilkunde
Inhaltsverzeichnis
- Einführung
- Orbita, Tränenwege und Augenlid
- Konjunktiva, Kornea und Sklera
- Vordere Augenkammer und Linse
- Uvea und Glaskörper
- Retina und Sehbahn
- Strabismus und Sehbehinderung
- Querbeet
- Literatur und Weblinks
Einführung
Anatomie und Physiologie des Auges
Bulbuslänge: 24mm beim Erwachsenen, 17mm beim Neugeborenen
Der Bulbus (Augapfel) besteht aus 3 Schichten und 3 Räumen
Schichten:
- Außen - Cornea (Hornhaut) mit Übergang (Limbus) in die Sklera (Lederhaut)
- Mitte - Linse und Uvea = Iris (Regenbogenhaut), Ziliarkörper und Choroidea (Aderhaut)
- Innen - Retina (Netzhaut) mit Pigmentepithel
Räume:
- Vorderkammer
- Hinterkammer
- Corpus vitreum (Glaskörper)
Eigenschaften:
- Hornhaut - Lichtbrechung (43dpt), Schutzfunktion
- Lederhaut - Schutzfunktion
- Linse - Lichtbrechung, Akkomodation, UV-Filter
- Iris - Augenfarbe, Blut-Kammerwasser-Schranke, Regulation des Lichteinfalls (M. sphinkter/dilatator pupillae)
- Ziliarkörper
- Ziliarkörperfortsätze - Kammerwasserbildung (ernährt u.a. Cornea und Linse)
- Ziliarmuskel - Akkomodation
- Aderhaut - Ernährung
- Retina
- Photorezeptoren:
- 120 Mio. Stäbchen v.a. parazentral, 6 Mio. Zapfen v.a. in der Fovea zentralis (gelber Fleck)
- erneuerungsfähige Außensegmente, permanente Innensegmente
- Pigmentepithel - Vitamin A-Metabolismus, Blut-Retina-Schranke, Lichtabsorption, Wärmeaustausch zur Choroidea, Phagozytose
- Photorezeptoren:
Adnexen:
- Brauen und Wimpern
- Ober- und Unterlid
- Konjunktiva (Bindehaut)
- Augenmuskeln
- Glandula lacrimalis (Tränendrüse) und Tränenwege
- Orbita (Augenhöhle) mit Gefäßen und Nerven
Untersuchungstechniken
- Ophtalmoskopie mit der Spaltlampe - Beurteilung von Kornea, Linse, Iris und vorderer Augenkammer
- Gonioskopie nach Goldmann- Beurteilung des Kammerwinkels
- Augenspiegel - Beurteilung des Augenhintergrundes
- direkt - 16x Vergrößerung, kleiner Ausschnitt
- indirekt - 2-6x Vergrößerung, guter Überblick, Bild auf Kopf und seitenverkehrt
- Echographie - Ultraschall
- swinging flashlight - Pupillenreaktion
- Visusbestimmung - Sehschärfe
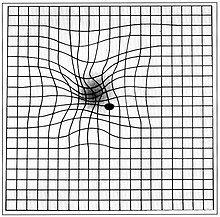
- Amsler-Test - Test zur Prüfung der zentralen Sehschärfe (Makula) mit Hilfe eines Gitternetzes
- Farbsinnprüfungen:
- pseudoisochromatischen Tafeln nach ISHIHARA
- Farbtest nach VELHAGEN
- FARNSWORTH-Panel-D15-Test
- Anomaloskop
- Skiaskopie - Prüfung des Fernpunktes und damit der Refraktion
- Perimetrie – Gesichtsfeldmessung
- Messung des Augendrucks
- palpatorisch
- Impressionstonometrie
- Applanationstonometrie
- Non-contact-Tonometrie
- Fluoreszenzangiographie
- Elektrophysiologische Untersuchungen: ERG, EOG, VEP
- Optische Kohärenztomographie (OCT)
- Hornhauttopographie
Visusbestimmung
- Separate Bestimmung von Fern- und Nahvisus auf jedem Auge
- mit Optotypen (Sehzeichen) wie Buchstaben, Figuren, LANDOLT-Ringen, Snellen-E. Orientierend Finger zählen lassen, Handbewegung, Lichtwahrnehmumg.
- Hilfsmittel: Phoropter oder Gläserkasten, Sehzeichenprojektor (5m), Sehprobentafel (1m)
- Visus = Ist(m)/Soll(m)
Orbita, Tränenwege und Augenlid
Orbita (Augenhöhle)
Abducensparese
Ät.: z.B. Hirndruckanstieg
S.: Horizontaler Doppelbildabstand, der sich beim Blick in Richtung der Seite mit dem gelähmten Muskel (M. abducens) vergrößert. Inkomitantes Schielen: Beim Lähmungsschielen ändert sich der Schielwinkel mit der Blickrichtung.
Endokrine Orbitopathie
Ät.: Morbus Basedow (Autoimmunthyreoiditis)
Merseburger-Trias: Weiche Struma, Tachkardie, Exophthalmus
Augen-S.: Exophthalmus, weite Lidspalte, Zurückbleiben des Oberlides bei Blicksenkung, seltener Lidschlag, oberhalb der Cornea sichtbare Sklera bei Geradeausblick.
DD einseitiger Exophthalmus
DD: Orbitaler Tumor, Keilbeinflügelmeningeom, Nebenhöhlenprozess (z.B. Mucozele).
Contusio bulbi
Kompl.: Linsenschlottern (Phakodonesis), Abriss der Iriswurzel (Iridodialyse), Sekundärglaukom, Berlin-Netzhautödem, Blow-out-fracture.
Blow-out-fracture
S.: Vertikale Motilitätsstörung des Augapfels, Enophthalmus
Rö: Verschattung der Kieferhöhle
Idiopathischer inflammatorischer Pseudotumor orbitae
Diffuse Entzündung des Auges.
Ät.: Unklar
S.: Oft einseitig, Augenbewegung schmerzhaft, Doppelbilder, Proptosis, Ptosis, Chemosis und konjunktivale Injektion.
Orbitaphlegmone
Ät.: Am häufigsten Übergriff einer Nasennebenhöhlenentzündung.
Tränenwege


Prüfung der Tränensekretion mit dem Schirmer-Test: Einlegen eines abgeknickten Lackmuspapierstreifens beidseits in den Konjunktivalsack nahe den Tränenpünktchen und Seitenvergleich der durch die Tränenflüssigkeit erfolgenden Durchtränkung (normal 2–3 mm/min).
Tränengangstenose
Der Ductus nasolacrimalis kanalisiert sich erst gegen Ende der Schwangerschaft. U.U. ist der Ductus nasolacrimalis bei der Geburt noch durch die Hasner'sche Membran am Übergang zum unteren Nasengang verschlossen. In 80% erfolgt die spontane Öffung in den ersten Lebensmonaten.
Tränensackvergrößerung
Ät.: Leukämie, Sarkoidose
Akute Dakryoadenitis
Klinik.: Paragraphenform des Oberlids/Lidspalte, schmerzhafte Schwellung, Rötung, weißliches Sekret auf Druck, Epiphora.
Augenlid

Histologie:
- Äußeres Blatt:
- Lidhaut
- M. orbicularis oculi - N. facialis
- M. levator palpebrae (Lidheber) - N. oculomotorius
- ZEISSsche Talgdrüsen -> verhindern vorzeitigen Tränenabfluß
- MOLLsche Schweissdrüsen -> wässrige Phase
- Inneres Blatt:
- Lidknorpel, halbmondförmig
- M. tarsalis MÜLLER (Lidheber)
- MEIBOMsche Drüsen -> Fettfilm
Lidpaltenbreite ~ 10mm
Funktion: Schutz der Hornhaut (Lidschlagreflex), Benetzung der Hornhaut - Blinzeln 5-10mal pro Minute
Bell-Phänomen: Lidschluß -> Augapfel rollt nach oben (M. rectus superior)
Reiztrias: Blepharospasmus (Lidkrampf), Photophobie, Epiphora (Tränenträufeln)
Ektropionieren: Umschlagen des Oberlids mit einem Watteträger
Lagophthalmus
Unzureichender Lidschluß
Ät.: Lidnarben, Ektropium, Exopthalmus bei endokriner Orbitopathie (Morbus BASEDOW), Fazialisparese.
Fehlbildungen des Lides
- Lidkolobom - angeborene Spaltbildung
- Blepharophimose - Lidspalte horizontal < 3 cm
- Ankyloblepharon - Horizontale Verkürzung der Lidöffnung meist durch Verwachsung von Ober- und Unterlid
- Epikanthus ("Mongolenfalte") - Ät.: Ethnisch, chromosomale Störungen
Distichiasis
Doppelte Wimpernreihe -> Kratzen auf der Hornhaut (Trichiasis) -> Hornhautläsionen
Entzündliche und infektiöse Läsionen im Bereich des Lides
Lidabszess/Lidphlegmone
Klinik: Rötung, Schwellung, Ödem, Bulbusbeweglichkeit intakt
Th.: Breitband-AB, Spaltung
Hordeolum (Gerstenkorn)
Akute Infektion der Lidranddrüsen (Moll-Düsen, Zeiss-Drüsen), gehäuft bei Diabetes mellitus.
Klinik: Eiterkopf, Schmerzen
Th.: AB, z.B. Gentamycin-AS
Chalazion (Hagelkorn)
Ät.: Sekretstau in einer Meibom-Drüse mit chronischer epitheloidzellig-granulierender Entzündung.
S.: schmerzloser Tumor
Th.: Chirurgische Entfernung mit Histologie (DD: Meibom-Ca).
Blepharitis ulzerosa
Ät.: bakterielle Lidrandentzündung (Staphylokokken, Streptokokken, Hämophilus)
S.: Lidränder entzündlich verdickt, Madarosis (Wimpernausfall), Lidfehlstellung, Ulzera -> gelbliche Krusten
Th.: Lidrandhygiene, AB-Salbe
Zoster ophtalmicus
Ät.: VZV, Befall des 1. Trigeminusastes (N. frontalis)
Klinik vielfältig: Hauteffloreszensen, Konjunktivitis, Keratitis, Skleritiden, Uveitiden, Glaukom, Vorderkammerblutung, Irisnekrose, Augenmuskelparesen, Netzhautnekrosen, Sehnervenentzündung
HUTCHINSON-Zeichen: Kombination von Bläschen auf der Nasenspitze und Augenbefall (N. nasociliaris)
Weblink: http://www.mrcophth.com/ophthalmologyhalloffame/hutchinson.html
Molluscum contagiosum
Ät.: Poxvirus mollusci, Schmierinfektion, rasche Aussaat
RF.: Bes. bei Kindern mit atopischer Dermatitis oder Immundefizienz
Zeckenbefall
Th.: vorsichtiges Entfernen der Zecke mit Kopf!
Allergische Lidhautentzündung
Ät.: Allergie oder Überempfindlichkeitsreaktion
S.: Rötung, Schwellung, Juckreiz
Th.: Auslöser ausschalten, Kortikoid
Blepharitis squamosa
Schuppende Lidrandentzündung, hartnäckig, multifaktoriell
Ät.: Seborrhoe, Refraktionsanomalien, Rosazea, Milbenbefall
Verletzungen
Lidhämatom
Ät.: Schädelbasisfraktur, direkte Gewalteinwirkung, spontan
Lidemphysem
Fraktur der Lamina papyracea des Siebbeins
S.: Knistern/Schneeballphänomen bei Palpation -> bildet sich spontan zurück
Degenerative und sonstige Liderkrankungen
Ptosis (Ptose)
Herabhängen des Obderlids
- angeboren:
- Aplasie des Nucleus n. oculomotorii -> M. levator palpebrae superior funktioniert nicht -> Kompensatorisches Zurücklegen des Kopfes, M. frontalis-Einsatz, "lid lag" -> Amblyopiegefahr bei Sehbeeinträchtigung
- erworben:
- Ptosis paralytica - vollständiges, einseitiges Herabhängen des Lides
- Okulomotoriusparese - Auge nach außen-unten abweichend, Mydriasis, Akkomodationsstörungen
- Ptosis sympathica - Horner-Syndrom: Ptosis, Miosis, Enophtalmus
- Myogene Ptosis - Myasthenia gravis pseudoparalytica, Myotone Muskeldystrophie Curschmann-Steinert; ein- oder beidseitig
- Ptosis traumatica - einseitig, M. levator palpebrae geschädigt
- Ptosis paralytica - vollständiges, einseitiges Herabhängen des Lides
DD: Lidabszess
Th.:
- angeb. Ptosis -> frühstmögliche OP bei vollständiger Bedeckung des Auges (Amblyopiegefahr)
- andere -> Grundleiden; traumatische Ptosis -> OP frühestens nach 6 Monaten (spontane Rückbildung möglich)
OP-Verfahren: OP nach Fasanella-Servat, Levator-Resektion, Frontalissuspension
Pseudoptosis
Scheinbare Lidsenkung bei Fehlen des Augapfels, Blepharophimose, Tränendrüsentumor, seniler Lidhautatrophie etc.
Blepharochalasis
Die Oberlidfalte hängt über den Lidrand.
Entropium
Einwärtskehrung des Lides
Folgen: Trichiasis: Schleifende Wimpern auf der Hornhaut, Epiphora (Tränenträufeln), rotes Auge, Erosio corneae
Ätiologie:
- Entropium senile - erhöhter Tonus des M. orbicularis oculi
- Entropium spasticum - bei Blepharospasmus
- Narbenentropium - konjunktivale Narben, durch Schrumpfung (Symblepharon)
Xanthelasma
Bilaterale, symmetrische, gelbliche, beetartige, scharf begrenzte, verschiebliche, weiche Plaques an Ober- und Unterlid.
Hinweis auf Fettstoffwechselstörungen!
Atherom
Haarfollikelzyste (Sekretstau)
Klinik: Weiche, gut verschiebliche, bis weintraubengroße Schwellung.
Ektropium
- E. congenitum
- E. senile - verminderter Tonus des M. orbicularis oculi, Folgen: -> Konjunktivitis, Epiphora (Tränenträufeln)
- E. paralyticum - Fazialisparese
- Narben-E. - Lidhautnarben
Tumoröse Veränderungen
- Hämangiom - Blutschwamm
- Cornu cutaneum
- Keratoakanthom - zentraler Hornkopf, DD:Basaliom
- Spinaliom - Plattenepithelkarzinom
- Basaliom - Randwall, zentral perlmuttartig glänzend, später ulzerierend
Konjunktiva, Kornea und Sklera
Konjunktiva (Bindehaut)
Chemosis
Ödem der Bindehaut
Ät.: Konjunktivitis oder benachbarte Entzündungen, allergische Reaktionen, Lymphabflussstörungen oder Stauung, toxische Gefäßschädigung der Bindehaut.
Klinik: Weißlich-glasige bis hochrote, ödematöse oder wulstartige Schwellung der Bindehaut.
Hyposphagma
Einblutung unter die Bindehaut.
Ät.: Spontan, arterielle Hypertonie, hämorrhagische Diathese, Antikoagulation, Diabetes mellitus, kurzfristiger Druckanstieg (Husten, Bücken), traumatisch.
Th.: keine
Vitamin-A-Mangel
S.: Nachtblindheit und Lichtempfindlichkeit, Bitot-Flecke (Frühsymptom; weißliche, eingetrocknet erscheinende Flecke im Lidspaltenbereich der Conjunctiva), später Keratomalazie bis zur Erblindung.
Riesenpapillenkonjunktivitis
Syn.: Gigantopapilläre Konjunktivitis
Pg.: Weiche Kontaktlinsen -> Eiweißablagerungen auf den Kontaktlinsen -> mechanische Reizung -> Entzündungsreaktion.
Symptome: Riesenpapillen, Fremdkörpergefühl
Conjunktivitis allergica
Ät.: Allergie
Klinik: Juckreiz, Tränenfluss, Lidschwellung
Conjunktivitis vernalis (Frühjahrskatarrh)
Ät.: Mit allergischer Typ-I-Reaktion vergesellschaftet.
Klinik: Lichtscheu, Fremdkörpergefühl, muköse Sekretion, die Bindehaut zeigt ein pflastersteinartiges Bild.
Conjunctivitis gonorrhoica (Gonoblennorrhoe)
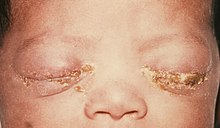
Ät.: Neisseria gonorrhoeae, Augeninfektion v.a. bei Säuglingen unter der Geburt
Klinik: Am 4-7. Lebenstag akute, eitrige Konjunktivitis mit massiver Ober- und Unterlidschwellung, beidseitig massive rahmig-eitrige Bindehautsekretion, subtarsale Sekretstränge, Rötung der Bindehaut, streifige Narben auf der Hornhaut. Bei lytischer Infektion kommt es zur raschen Einschmelzung der Hornhaut mit Gefahr der Ruptur und Erblindung!
Th.: Passende(!) AB so rasch wie möglich
Proph.: Credé-Prophylaxe
Trachom
Syn.: "ägyptische Körnerkrankheit"
Infektiöse Bindehaut-Hornhaut-Erkrankung
Ep.: Bes. Afrika, Italien, Osteuropa
Ät.: Chlamydia trachomatis
Klinik:
- Charakteristische Halberstädter-Prowazek-Einschlusskörper.
- Akutphase: nach 6- bis 10-tägiger Inkubationszeit hochgradige Injektion, Schwellung u. Sekretion der Konjunktiven.
- Chronische Entzündung mit papillärer Bindehauthypertrophie und Bildung von follikulären Trachomkörnern in der Übergangsfalte, die nach Entleerung des gallertigen Inhaltes narbig abheilen mit Schrumpfung und sekundären Lidveränderungen (Ek- oder Entropium, Blepharophimosis, Trichiasis) oder als Hornhautentzündung mit von oben einsprossenden Gefäßen (Pannus trachomatosus).
Kompl.: Erblindung
Th.: Tetrazyklin lokal
Paratrachom (Schwimmbadkonjunktivitis)
Akute eitrige Einschlusskörperchen-Konjunktivitis beim Erwachsenen, hervorgerufen durch Chlamydia trachomatis.
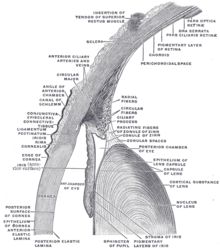
Cornea (Hornhaut) und Sklera (Lederhaut)

Durchmesser der HH: 11,5mm beim Erwachsenen, 8-10mm beim Kind
Histologie der HH: 5 Schichten: 1.) mehrschichtiges Epithel (sehr regenerationsfähig), 2.) Bowman-Membran (kaum regenerationsfähig), 3.) Hornhautstroma, 4.) Descemet-Membran, 5.) einschichtiges Endothel (Fkt.: Entwässerung der Hornhaut).
Ernährung der HH: Kammerwasser, Tränenfilm, Bindehautgefäße
Funktion der HH: Infektionsschranke, Lichtbrechung (43dpt!), Sensorik (HN.V -> Lidschlußreflex)
Untersuchung: Reflexion Fensterkreuz, Placido-Scheibe, Endothelmikroskop, Scheimpflug-Kamera.
Skleritis
Assoziiert mit: Chronischer Polyarthritis, Morbus Bechterew, Morbus Wegener, Morbus Crohn
gouty hot eye
Ät.: Skleritis i.R. einer Gicht
Klinik: Chemosis (Bindehautödem), Lidschwellung, Ziliarnerveneizung (starke Schmerzen).
Vitamin-A-Mangel
S.: Nachtblindheit und Lichtempfindlichkeit, Bitot-Flecke (Frühsymptom; weißliche, eingetrocknet erscheinende Flecke im Lidspaltenbereich der Conjunctiva), später Keratomalazie bis zur Erblindung.
Cornea guttata
Hornhautdystrophie (hereditär oder altersbedingt) mit „tropfenförmigen“ Verdickungen der Descemet-Membran u. Pigmentauflagerungen auf der Hornhautunterfläche.
Keratokonus
Kegelförmige Verformung der HH, erst einseitig, später beidseitig, mit Sehminderung.
Assoziiert mit Trisomie 21, Neurodermitis.
Th.: zu Beginn Minusgläser, später harte KL, dann Keratoplastik
Pterygium (Flügelfell)
Bindehaut wächst über die Hornhaut, Stammzellinsuffizienz, Gefährdung der zentralen Optik.
Th.: Chirurgische Entfernung
Arcus lipoides senilis (Gerontoxon)
Grau-weiße ringförmige Trübungen an Hornhautrand, durch schmale perluzide Zone vom Irisrand getrennt.
Ät.: Ablagerung von Lipoproteinen
Th.: nicht notwendig
Auftreten bei jungen Menschen Hinweis auf Fettstoffwechselstörung
Bandförmige Hornhautdegeneration
Grauweiße bandförmige Trübungen im Bereich der Lidspalte mit Kalkeinlagerung, Fremdkörpergefühl und Reizungen.
Ät.: Nach Uveitis oder anderen schweren Augenerkrankungen.
Th.: Entfernung mittels EDTA-Abrasio möglich
Erbliche Hornhautdystrophien
Stoffwechselstörung der HH, kann verschiedene Schichten betreffen
Klinik: zunehmende bilaterale symmetrische Sehverschlechterung
Th.: Keratoplastik
Bullöse Keratopathie
Endothel-Epithel-Dekompensation
Hornhauttrübung mit blasigem Abheben des Epithels infolge inkompetenter Endothelzellen
Ät.: Endothelschaden
Klinik: Sehverschlechterung, Verdickung der HH, Epithelödem mit bullöser Abhebung.
Th.: HH-Transplantation
Infektiöse Keratitis
Pathogenese: Hornhautläsion -> Keimbesiedlung des Hornhautstromas -> Immunproteine -> Hypopyon/Vorderkammerreizzustand -> Descemetocele und Hornhautstromaeinschmelzung -> Perforation -> Irisprolaps
Bakterielle Keratitiden
Ät.: bakterieller Infekt der Konjunctiva auf dem Boden von HHverletzungen, Tränenfilmstörungen, immunologische Störungen
Klinik: Schmerzen, Epiphora, Photophobie, Blepharospasmus, Sehverschlechterung, eitriges Sekret
Th.: AB, Mydriasis, ggf. Keratoplastik, Bindehautdeckung
Ulcus corneae serpens
"Kriechendes" Hornhautgeschwür
Kompl.: Hypopyon, Synechien, Iris bombata, sekundäres Glaukom, Descemetocele, Bulbusperforation mit Irisprolaps, Hornhautstaphylom, Endophtalmitis, Phthisis bulbi.
Th.: AB lokal und systemisch, Mydriasis, Keratoplastik.
Hutchinson-Trias
Ät.: Angeborene Syphilis (Treponema pallidum)
Hutchinson-Trias:
- Tonnenform der bleibenden oberen-mittleren Schneidezähne mit halbmondförmiger Einbuchtung der Schneidekante (evtl. auch Unterentwicklung der Mahlzähne)
- Keratitis parenchymatosa
- Labyrinthschwerhörigkeit
Außerdem: Sattelnase, Verkrümmung der Tibia
Keratitis parenchymatosa
Ät.: Lues congenita (Treponema pallidum), Toxoplasmose, Tbc, Lepra
viral
Keratoconjunctivitis epidemica
Ät.: Adenoviren (Adenoidal-Pharyngeal-Conjunctival-Viren, APC-Viren)
Klinik: Münzförmige, subepithelial gelegene, nicht mit Floureszein anfärbbare leukozytäre Infiltrationen, konjunktivale Reizerscheinungen mit Schwellung der Plica semilunaris, im Verlauf Übergreifen auf das gesunde Auge, geschwollene Lymphknoten.
Keratitis dendritica
Ät.: HSV
Klinik: Baumastartiger Zerfall der Epithelzellen über dem befallenen Nerven, mit Floureszein anfärbbar, Sensibilitätsverlust, Narben durch Rezidive.
Th.: Aciclovir
Keratitis disciformis
Tiefe parenchymatöse Infektion der HH mit HSV
S.: Dichte scheibenförmige zentrale Stromatrübung, starker Verlust der Hornhautsensibilität
Die Keratitis disciformis (= stromale Keratitis, engl.: stromal keratitis) entsteht meist durch eine Rezidiv einer Herpes-Virus-Keratitis oder auf einer allergischen Reaktion auf virale Proteine. Klinisch imponiert ein schmerzhaftes, rotes Auge, zentrale scheibenförmige Hornhautinfiltrate (disciforme Keratitis) meist mit einem weißlichem Stromainfiltrat(Hornhautstromaödem) und einer Präzipitatlinie am Rand (Eiweißablagerungen)dadurch kommt es zu Trübung und Quellung auch der mittleren Hornhautschicht. Therapiert wird mit kortisonhaltiger Augenmedikamente und bei schwerer Verlaufsform, z. B. bei Beteiligung des Augeninneren, auch mit lokalen oder systemischen Virostatika (Infusion oder Tabletten).
Akanthamöbenkeratitis
RF: (Weiche) Kontaktlinsen
Hartnäckige, schwere Keratitis
Klinik: starke Schmerzen, Photophobie, Epiphora, rotes Auge
Th.: Propamidin, lok. AB, ggf. Keratoplastik a chaud
Mykotische Keratitis
Klinik: Geringe Beschwerden, rotes Auge, Hornhautulkus mit unterminiertem Rand, weißliche Stromainfiltrate, Satellitenläsionen, langsames Fortschreiten, Ausziehungen
Th.: Antimykotika
Keratitis punctata superficialis
Ät.: Benetzungsstörung des Auges, SF.: Keratoconjunctivitis photoelectrica
Klinik: variable Entzündung
Th.: kausal
Keratitis neuroparalytica
Ät.: Läsion des HN.V1 bzw. Ganglion trigeminale
Klinik: Sensibilitätsstörungen der Hornhaut, kein Tränenfluß, punktfömige oberflächliche Läsionen, große Epitheldefekte, bakterielle Superinfektion und Hornhautulkus.
Th.: Anfeuchten, AB, ggf. Torsoraphie, Bindehautdeckung
Keratitis e lagophtalmo
Gestörter Lidschluß -> Austrocknung
Ät.: HN.VII-Läsion, Exophtalmus, nach Lid-OP, Intensivpatienten
Keratitis filiformis
Maximalform des trocknen Auges
Epithelproliferate und Bildung von Epithelfäden, durch Lidschlag rezidivierende Traumatisierung
Klinik: Fremdkörpergefühl, Lichtscheu, Augenbrennen, Blepharospasmus
Keratoconjunctivitis
Ziliare Reizzustände
Ulcus rodens
Ät.: Anti-Basalmembran-AutoAK
S.: Randinfiltrate, Ulzeration -> zentrale und zirkuläre Ausbreitung, markanter unterminierter Rand, begrenzt auf Epithel und vorderes Stroma
Th.: problematisch, oft erfolglos
Verletzungen
Erosio corneae
Ät.: Epitheldefekt zB. durch Verletzungen
Klinik: Schmerzen, Fremdkörpergefühl, Epiphora, Photophobie, Blepharospasmus
Th.: AB-AS, Bepanthen-AS, Doppelter Polsterverband
Keratoconjunctivitis photoelectrica
Ät.: Verblitzung (Schweißen, Sonnenbad, Quarzlampen), UV-Strahlung
Morph.: Keratitis punctata superficialis
S.: 4-8h Latenz, feine, inselförmige Infiltrate und Ödem tieferer Epithelschichten, schmerzhafter Zerfall des HHepithels, Lidkrampf, Tränenfluß.
Prg.: spontane Rückbildung
Verätzung
Rötung -> Ischämie -> Nekrose (Zerstörung der Stammzellen)
- Säuren -> Koagulationsnekrose
- Laugen -> Kolliquationsnekrose (dringt tiefer in das Gewebe ein)
Th.: sofort Spülen, mindestens 15 Minuten!
Hornhauttransplantation
Hornhautgewinnung[1]
- Vorr.: Zustimmung des Toten oder der Angehörigen, keine übertragbaren Krankheiten, bis 76h nach Tod
- Desinfektion des Augapfels
- sterile Entnahme mit Trepan (Rundmesser)
- gekühlter Transport
- Prüfung, Aufbereitung, Kategorisierung
- Organkultur für zwei Wochen in einer Nährlösung, bei 37°C kann so das Spenderorgan vier bis sechs Wochen aufbewahrt werden
- Mikrobiologische Tests, Untersuchungen des Spenderbluts
Transplantation (Keratoplastik)
Technik: einfach fortlaufende Naht (zickzackförmig), doppelläufige Naht, fortlaufende Naht (Kreuzstichtechnik) oder Einzelknopfnähte (jede radial gesetzte Verbindung wird extra verknüpft). Die hauchdünnen Fäden werden frühestens zwölf Monate nach der Operation vollständig entfernt.[2]
Quellen
- ↑ http://www.bundesaerztekammer.de/30/Richtlinien/Richtidx/Hornhautbank.html
- ↑ http://www.gesundheitpro.de/A050829ANONI013607
Vordere Augenkammer und Linse
Glaukom



Regulationsstörung im Sehnervenkopf mit Atrophie
Zwei pathophysiologische Komponenten:
- Mechanischer Faktor: Augeninnendruck
- Gefäßfaktor: Ischämie des Sehnervenkopfs
Der Augendruck ergibt sich aus Kammerwasserproduktion und Kammerwasserabfluss. Faktoren:
- Tageszeit: morgens ist der IOP höher
- Alter: IOP nimmt mit dem Alter zu
Werte:
- normal 10-21mmHg (individuell!)
- Glaukomverdacht ab 22mmHg
D.:
- Ophtalmoskopie – Papillenmorphologie, cup-to-disk-ratio (CDR), Gefäßverluf (Abknickung?)
- Perimetrie – Diagnose, Verlaufskontrolle (Ausfälle anfangs zentral und bogenförmig)
- Messung des IOP – Tagesdruckkurven alle 2-3h messen (circadiane Schwankungen, Therapiekontrolle)
- palpatorisch (Nicht-Augenärzte): Pat. schaut nach unten, mit zwei Fingern durch das Oberlid tasten (mit den Fingerkuppen abwechselnd leicht Drücken), Vergleich mit dem eigenen Auge.
- Impressionstonometrie
- Applanationstonometrie
- Non-contact-Tonometrie mit Luftstoß und Messung der Reflexion und Messwertstreuung
- Gonioskopie nach Goldmann – Beurteilung der Kammerwinkel
Th.:
- Ziel: Erhaltung der Restfunktion. Daher:
- Aufklärung! Zuverlässige Augentropfenapplikation und regelmäßige augenärztliche Kontrollen.
- Medikamente:
- β-Blocker (Cave: Asthma, Herzinsuffizienz, AV-Block)
- Miotika (Cave: Dunkeladaptation, Akkomodationskrämpfe, Kopfschmerzen)
- Azetazolamid (Cave: Diuresezunahme, K+/Na+ - Verlust, Parästhesien)
- Laser: Argon-Laser-Trabekuloplastik (ALT), Erfolg hält höchstens ein Jahr an, Narben!
Kongenitales Glaukom
Buphtalmus, Hydrophtalmus, extreme Hyperopie
Klinik: Augapfelvergrößerung einseitig oder bds. (ungünstiger, da oft erst spät erkannt!), Makrokornea, Epiphora (DD: kindliche Tränengangstenose), Lichtscheu, Blepharospasmus (Lidkrampf), erst später Hornhauttrübung, Schmerzen
Amblyopiegefahr!
Th.: Trabekulotomie
Primäres Glaukom
Offenwinkelglaukom (Glaucoma chronicum simplex)
P=20-40mmHg
Klinik: kaum Beschwerden, Atrophie des SNKs, GF-Ausfälle - bezogen auf den Sehnerv Schädigung zuerst der mittleren Netzhautperipherie und Ausbreitung RIchtung Zentrum. Bei Läsion von etwa 70% der Nervenfasern bilden sich bogenförmige Gesichtsfeldeinschränkungen im mittleren Blickfeld aus (Bjerrum-Skotom), "Schatten vor den Augen"
Das Risiko an einem Glaukom zu erkranken und die Behandlungsnotwendigkeit kann vom Augenarzt genauer bestimmt werden. [1]
Th.: Antiglaukomatosa (div. Augentropfen, Acetazolamid auch oral), Laserverfahren (ALTP, SLT), diverse OP-Verfahren (z.B. Trabekulektomie, Kanaloplastik)
Engwinkelglaukom (drohendes Winkelblockglaukom)
P ~ 22mmHg aufwärts
RF: Hyperopie, flache Vorderkammer, dicke Augenlinse
Klinik: Massive Augen- und Kopfschmerzen, Nebelsehen, gelegentlich wahrnehmung von Farbringen (HHödem)
Cave: Nicht weittropfen!
Akutes Engwinkelblockglaukom (Glaukomanfall)
Plötzliche Verlegung des engen Kammerwinkels durch die Iriswurzel. Es kommt im Vollbild des Anfalls zur Vorwärtsverlagerung von Iris und Linse mit nachfolgendem Pupillarblock.
P bis 80mmHg
Klinik: Akute, rasche, schmerzhafte, einseitige Sehverschlechterung, Sehen von Farbringen um Lichter, Doppeltsehen, Kopfschmerzen, Übelkeit, Erbrechen, Bauchschmerzen, steinharter Bulbus (Vgl. mit dem eigenen Auge), seichte Augenvorderkammer, Hornhautepithelödem, rotes Auge (hochgradige ziliare Injektion mit Chemosis), Pupille übermittelweit, etwas entrundet, lichtstarr, Iris bombata = Napfkuchenkonfiguration (Vorwölbung der Iris in die Vorderkammer) durch Pupillarblock
Th.: Pilocarpin 1% AT, Diamox zur Senkung der Kammerwasserproduktion, Laser-Iridotomie nach Drucknormalisierung Osmotisch wirksame Infusion (Osmofundin i.v.) zur Durchbrechung des Anfalls, kombiniert mit Diamox i.v. (im Anfall können Tabletten wegen starker Übelkeit oft nicht genommen werden). Pilocarpin ist im Anfall nicht mehr sehr wirksam (wird aber trotzdem oft noch benutzt), da das gesamete Iris-Linsen-Diaphgrama nach vorne verlagert ist und sich ein pupillärer Block ausgebildet hat. Nach Durchbrechen des Anfalls ist eine chirurgische Iridektomie zu empfehlen, ggf. ab interno mit 23G-Vitrektom. Laser-Iridotomie zur Anfallsprophylaxe am Partnerauge.
Niederdruckglaukom
Zunehmende Gesichtsausfälle bei normalem Augendruck durch vaskuläre Faktoren am SNK.
Th.: P-Senkung unter den Normalwert
Sekundäres Glaukom
Phakolytisches Glaukom
Ät.: Linsenkapselruptur -> Linseneiweiß ins Kammerwasser -> Verstopfung der Kammerwinkel
Hämolytisches Glaukom
Ät.: Blutung in die vordere Augenkammer traumatisch, postoperativ -> Verstopfung der Kammerwinkel
ca. 10 Tage nach dem Hit!
entzündlich bedingtes Glaukom
Ät.: Hypopyon (Leukos, Fibrin)
Kompl.: Wenn die Pupille zu spät erweitert wird -> Verklebungen -> Iris bombata (napfkuchenartig)
Pigmentglaukom (primär)
Ausschwemmung von Pigmenten ins Kammerwasser
D.: Gonioskopie
Kortisonglaukom
Ät.: erhöhte Proteoglykansynthese -> Trabekelwerkverdichtung
Pseudoexfoliatio lentis (PEX)= Kapselhäutchenglaukom
Feine membranartige Linsenkapselauflagerung. Beim Pseudoexfoliations-Syndrom (PEX) bildet das Ziliarepithel feinfibrilläre Proteine, die auf allen vom Kammerwasser umspülten Augenstrukturen abgelagert werden und schliesslich das Trabekelwerk verstopfen. Rund jeder sechste PEX-Patient erleidet deswegen ein Glaukom. Das PEX ist in skandinavischen Ländern am häufigsten. Aufgrund der pathologischen Proteine sind auch die Linsenkapsel und die Zonulafasern fragiler und können während einer Augenoperation (z.B. Kataraktoperation) leichter einreissen.
Neovaskularisationsglaukom
Ät.: hypoxämische Erkrankungen (Carotisstenose, Diabetes)
Glaukom bei Diabetes
Ep.: 7% der Diabetiker
Linse
Histologie: Kapsel - Rinde - Kern, keine Gefäße, keine Nerven, keine Zellabstoßung -> Größenzunahme der Linse lebenslang, Wachstum geht aus von der äquatorialen Epithelschicht
Funktion: Lichtbrechung, Akkomodation, UV-Filter
Aphakie
Fehlen der Augenlinse
Ät.: angeboren, unfallbedingt, nach Star-Operation
Klinik: tiefe vordere Augenkammer, Irisschlottern, tiefschwarze Pupille (nicht bei Nachstar), Aphakenhyperopie (10–11 dpt). Gefahr der Netzhautablösung (Aphakie-Amotio), v.a. bei postoperativer Glaskörperverflüssigung, -schrumpfung.
Th.: Korrektur durch Kontaktlinse, Starglas (wenn beidseits) oder Implantation einer künstlichen Linse (mit Abstützung im Kammerwinkel oder an Iris fixiert).
Leukokorie (amaurotisches Katzenauge)
Weißes Aufleuchten der Pupille. Mögliche Ursachen: Katarakt, Retinoblastom, Ablatio retinae.
Linsenkolobom
kleine Kerbe in der Linse nasal am unteren Lidrand, Sehschärfe kaum beeinträchtigt
Linsenverlagerungen
Ät.: z.B. bei Marfan-Syndrom
- Subluxatio lentis
- Luxatio lentis
- Ectopia lentis
Katarakt (grauer Star)

alle optischen Inhomogenitäten der Linse (häufigste Augen-OP!)
Unterscheidung nach:
- Reifegrad: incipiens, provectra, immatura, matura, hypermatura -> Ruptur, phakolytische Entzündung
- Ursache
- Morphologie
- angeboren/erworben
Klinik: Nebel sehen, verzerrt und unscharf sehen, Verlust von Kontrast, Farbempfindung, Zunahme der Blendempfindlichkeit, gelegentlich Doppel/Mehrfachbilder

- Kataraktformen nach Ätiologie:
- Cataracta senilis - Alterskatarakt
- corticalis
- subcorticalis
- subcapsularis posterior (bei Kortikoidinduzierter Katarakt)
- Cataracta diabetica
- Typ I: bilateral, subkapsulär, punktförmig-schneeflockenähnlich
- Typ II: früher und häufiger Alterskatarakt
- Galactosämiekatarakt - erste Lebenstage, reversibel
- Cataracta mytonica - i.R. einer myotonen Muskeldystrophie
- Katarakt als Begleiterkrankung bei:
- Neurodermitis disseminata - Cataracta neurodermica
- Morbus Wilson
- Morbus Down
- Hämodialyse
- Cataracta tetanica - Hypocalzämie (Tetanie), Hypoparathyreoidismus
- Cataracta complicata - nach/bei Uveitis, Glaukomanfall, höherer Myopie
- Cataracta traumatica
- Perfusionskatarakt
- Kontusionskatarakt - rosettenartig
- Infrarotkatarakt
- Cataracta radiationis
- Cataracta electrica
- Cataracta secundaria (Nachstar) - Trübung der verbliebenen Linsenkapsel hinter der Kunstlinse nach extrakapsulärere Linsenextraktion. Dieser entsteht aufgrund einer Narbenbildung, der im Auge belassenene ursprünglich klaren Linsenhülle. Wahrscheinlichkeit ca. 25 bis 30% innerhalb der ersten zwei Jahre nach der Operation. Th.: Ambulante Laserbehandlung .
- Cataracta congenita - Folge: Deprivationsamblyopie, Augenzittern (Blindennystagmus, irreversibel)
- erblich
- erworben: Infekt, Röntgen, Strahlen, Medikamante, Alkohol, Tabak, Röteln-Katarakt (1.Trimenon)
- Medikamentös bedingter Katarakt: Glucokortikoide (hintere subkapsuläre Katarakt), Chlorpromazin, Miotika, Busulfan
- Cataracta senilis - Alterskatarakt
Kataraktformen nach Morphologie:
- Cataracta totalis
- Cataracta zonularis
- Cataracta anularis
- Cataracta nuclearis
- Cataracta pyramidalis
- Spindelstar
- Cataracta coronaria (Kranzstar), 25%
- Cataracta coerulea
Therapie des Katarakts:
- Starstich (historisch)
- Starbrille
- Ridley-Linse (1945)
- Vorderkammerlinse (1952)
- Irisfixierte Linse (1957)
- Hinterkammerlinse (1975)
Katarakt-OP:
- Vorbereitung: OP-Fähigkeit abklären, Mydriasis, Retrobulbäre Anästhesie/Vollnarkose
- OP-Verfahren:
- Kapsulorhexis
- Phakektomie oder Phakemulsifikation (Verflüssigung mit Ultraschall und absaugen)
- Einbringen der Intraokularlinse (IOL)
Intraokularlinse (IOL):
- Bestandteile: optischer Teil und haptischer Teil
- Formen:
- herkömmliche Linse mit Fixierdrähten
- rollbare Linse
- Multifokal-Linsen
- Akkomodative Linsen (kein Langzeiterfolg!)
Quellen
Uvea und Glaskörper
Uvea
Uvea = Choroidea + Ziliarmuskel + Iris
Iridonesis (Iris tremulans)
Irisschlottern bei Kopfbewegungen
Ät.: Marfan-Syndrom
Iris bombata (Napfkucheniris)
Ät.: v.a. in Folge intraokulärer Entzündungen.
Path.: Vollständige Behinderung des Kammerwasserflusses durch die Pupille (Seclusio pupillae) -> Stauung des Kammerwassers hinter der Iris -> Vorwölbung der Iris mit Anstieg des Augeninnendrucks
Th.: Iridotomie mittels Laser.
Rubeosis iridis
Neubildung von minderwertigen Gefäßen in der Iris
Ät.: Komplikation der Retinopathia diabetica und nach retinalen Gefäßverschlüssen.
Kompl.: Blutung, Einsprossen von Gefässen in den Kammerwinkel -> Sekundärglaukom
Uveitis

Pathomechanismen: Vasodilatation, Störung der Blut-Retina-Schranke, Austritt von Zellen und Proteinen (Tyndall-Effekt), Schwellung (Ödem), Infiltration, Nekrosen
Einteilung (uneinheitlich) nach: Anatomie, klinisch-morphologisch, ursächlich, Krankheitsdauer, Komplikationen, assoziierte Erkrankungen: infektiös, rheumatisch, endogen
Anatomische Einteilung:
- anterior -> Iris, Iridozyklitis, Symptome: Kammerwassertrübung, Schmerzen, Photophobie, reduzierte Sehschärfe, Epiphora, Miosis
- intermediär -> mittlerer und hinterer Glaskörper
- pars-planitis -> snow-balls/-banks ohne eruierbare Grunderkrankung
- posterior -> Chorioretinitis, Retinochorioiditis (Bsp.: Retinochorioiditis toxoplasmotica)
- Panuveitis -> gleichartiger Befall von Vorderkammer, Glaskörper, Retina und/oder Choroidea
- Panophthalmitis -> gesamtes Auge und Orbita
Die anatomische Einteilung erfolgt nach dem Ort der Entzündung, nicht nach dem Ort der Komplikationen:
- VK-Zellen, Gefäßeinscheidungen -> Kompl. der intermediären Uveitis
- Maculaödem, Papillenödem -> kann Kompl. jeder Art von Uveitis sein
Morphologische Einteilung: granulomatös (Tbc, Sarkoidose) <-> nicht granulomatös (Herpes)
Entzündungsaktivität: 15s Zellen zählen im Spaltlampenstrahl 1mm²
Verlauf:
- akut < 3 Monate
- persistierend > 3 Monate
- chronisch < 3 Monate nach Therapieende Rezidiv
- rezidivierend > 3 Monate nach Therapieende Rezidiv
Einheitliche Nomenklatur ist wichtig für: Diagnosefindung, Grundlage für DD-Überlegungen, Vermeidung von Schrotschuss-Diagnostik, Therapiefindung, Vergleichbarkeit verschiedener Aussagen
Minimaldiagnostik:
- ausführliche Anamnese
- klinische Untersuchung: Sehschärfe, IOP, Spaltlampe
- Labor: BB, Leber-, Nierenwerte, BSG, ALE (Sarkoidose); Serologie: Lues, Borrelien; HLA-B27 (bei schwerem Verlauf einer Uveitis anterior); Kinder: ANA, HLA-B27
- Röntgen-Thorax
weiterführend:
- anteriore Uv.: ANA, Diff.BB, HLA-B27
- intermediäre Uv.: Tbc, Lumbalpunktion, MRT
- posteriore Uv.: Toxoplasmose, HLA-B51 (Morbus Behcet), HLA-A29 (Birdshot)
- je nach Verdachtsdiagnose
Zusatzuntersuchungen: Sono, Floureszensangiographie, Perimetrie, Elektrophysiologie, Optische Kohärenztomographie (OCT), Konsile, Biopsie/Punktionen
Diagnostik nach Vedachtsdiagnose!
Sympathische Ophthalmie
Schädigung eines Auges (traumatisch, operativ) -> Entzündungsreaktion -> autoimmunreaktive.Abstoßungsreaktion gegen "Auge" -> schwere chron.-exsudative Uveitis des anderen Auges
Latenzzeit kann Monate bis Jahre betragen.
Klinik: Photophobie, Epiphora, verminderte Akkomodationsbreite, verschwommenes Sehen
Th.: Enuklation der sympathisierenden Auges, Kortikosteroide, Immunsuppressiva
Proph.: vorbeugende Entfernung (Enukleation) eines verletzten, erblindeten Auges
Corpus vitreum (Glaskörper)
Terson-Syndrom
Glaskörperblutung nach Subarachnoidalblutung.
Phthisis bulbi
Augapfelschrumpfung
Ät.: Trauma, Entzündung, Glaukom
Th.: Bulbusentfernung (Schmerzen, sympathische Ophthalmie)
Retina und Sehbahn
Retina
 |
 |
 |
Papillenödem
Ät.: Optikusneuritis, Hirndruck (Hirntumor, Hirnblutung, SHT), Uveitis, Zentralvenenverschluß, Fundus hypertonicus, Morbus Horton.
Stauungspapille
Befund: Prominente Papille mit Randunschärfe und radiären Blutungen am Papillenrand. Vergrößerter blinder Fleck.
Commotio retinae (das Berlin-Ödem)
Netzhautödem mit weißlicher Verfärbung des gelben Flecks nach Trauma, günstige Prognose. Kein echtes Ödem im Sinne einer Wassereinlagerung, sondern eine Veränderung die durch Photorezeptorschädigung verursacht wird und lediglich wie ein Ödem aussieht.
Vitamin-A-Mangel
S.: Nachtblindheit und Lichtempfindlichkeit, Bitot-Flecke (Frühsymptom; weißliche, eingetrocknet erscheinende Flecke im Lidspaltenbereich der Conjunctiva), später Keratomalazie bis zur Erblindung.
Diabetische Retinopathie




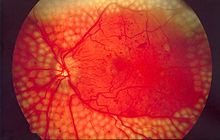
Einteilung:
- nicht proliferativ - proliferativ
- einfach (eher nichtproliferativ) - kompliziert (eher proliferativ)
Ep.:
- Diabetische Retinopathie: nach 5 Jahren Diabetes: 20 bis 25%, nach 15 bis 20 Jahren ca. 95 Prozent.
- Proliferative Retinopathie nach 20 Jahren Diabetes: > 50 Prozent der Betroffenen.
- Typ-1 Diabetiker: proliferative Retinopathie bei 5 bis 7 % nach 5 bis 8 Jahren, ca. 20 % entwickeln auch nach langer Diabetesdauer (40 Jahre) nur eine milde nichtproliferative Retinopathie.
- Diabetische Makulopathie bei bis zu 15% der Diabetiker nach >15-jähriger Diabetesdauer.
Quelle: http://www.medizinfo.de/augenheilkunde/netzhaut/retinopathie.htm
verstärkende RF: schlechte Diabeteseinstellung, Dauer der Erkrankung, Alter, Rauchen, Niereninsuffizienz/Hämodialyse
Pathophysiologie:
- Hyperglykämie -> verstärkter Abbau im Polyolweg -> Glukose -Aldosereduktase-> Sorbit (ein Polyol) -Sorbitdehydrogenase-> Fruktose überführt. => vermehrte intrazelluläre Anreicherung von Sorbit und Fruktose -> osmotische Wirkung -> Ödem -> Zellschädigung
- Veränderung retinaler Gefäße (Mikroangiopathie) mit typischem frühen Untergang der Perizyten (Gefäßstützzellen)
- -> Ausbildung von Mikroaneurysmen
- -> non-perfusion-Areale
- -> Mikroinfarkte (cotton-woll-Herde)
- -> Störungen der Blut-Retina-Schranke -> Leckage (Exsudate) -> Punkt- und Fleckblutungen, harte Exsudate (Lipide)
- -> rezidivierende Einblutungen -> Vernarbungen -> Narbenzug -> Ablatio retinae
- Hyoxie -> VEGF -> intraretinale und intravitriale Kapillarproliferation (point of no return)
Einfache diabetische Retinopathie
Ät.:
- Veränderung retinaler Gefäße (Mikroangiopathie) mit typischem frühen Untergang der Perizyten (Gefäßstützzellen)
- -> Ausbildung von Mikroaneurysmen
- -> Störungen der Blut-Retina-Schranke -> Leckage
- -> Punkt- und Fleckblutungen
Komplizierte diabetische Retinopathie
zusätzlich: Cotton-wool-Herde (lokale Infarkte), Gefäßneubildungen, Rubeosis iridis, rezidivierende Einblutungen -> Narben -> Narbenzug -> Ablatio retinae
Th.: Lasertherapie punktuell in der Peripherie der Netzhaut
Zentralvenenverschluss
Ät.: Arteriosklerose, Hypertonie, erhöhter intraokularer Druck (IOP)
S.: Schlechtersehen, gestaute Venen, Papillenödem, -stauung, Netzhautblutungen, Cotton-wool-Herde
Venenastverschluss
Verschluss einer retinalen Vene
Th.: Abklärung von bedingenden Risikofaktoren, bei Makulaödem intravitreale Injektionen, bei Ischämie Laserkoagulation, Hämodilution mit fraglichem Nutzen
Zentralarterienverschluss
S: Plötzliche, drastische Sehverschlechterung auf einem Auge ohne Schmerzen, Gesichtsfeldausfall entsprechend der Lage des Verschlusses, ausgeprägtes retinales Ödem, die Papille ist blass und ödematös, kirschroter Fleck (Ödem der Nervenfasern, Makula ist nervenfaserfrei und erscheint daher intensiver rot), u.U. afferenter Ausfall der direkten konsensuellen Lichtreaktion auf dem betroffenen Auge
Arterienastverschluss
S: Quadrantenausfall
Th.: Bulbusmassage, systemische Lyse, Rheologica
Fundus hypertonicus
Stadien:
- I.: Verengung und Tortuositas der Arteriolen
- II.: starke arterielle Gefäßverengung, Gunn-Kreuzungszeichen
- III.: Netzhautblutungen, harte Exsudate (spritzerförmige weißliche Exsudate), Cotton-wool-Herde, Netzhautödem
- IV.: Papillenödem
Morbus Coats
Einseitige, angeborene, teleangieektatische Netzhautgefäße -> Exsudation, exsudative Amotio retinae
Th.: Laser, Kryokoagulation
Retinopathie praematurorum (Frühgeborenenretinopathie)
Entwicklungsstörung der Netzhautgefäße durch Frühgeburt/O2-Exposition.
Temporale Riesenzellarteriitis HORTON
Ät.: allergisch-hyperergisch, beginnt meist erst ab dem 65. Lj
Klinik:
- Arteriitis der A. temporalis, tastbar verhärtet, druckempfindlich, evtl. pulslos
- Evtl. Befall der A. centralis retinae (Papillenödem, Visusverschlechterung, Erblindungsgefahr!), Arteria subclavia u.a.
- Schmerzen beim Kauen, Müdigkeit, migräneartige Kopfschmerzen, subfebrile Temperaturen, BSG-Beschleunigung, CRP+, evtl. auch rheumatische Polymyalgie u.a.m.
Histo: Mediadestruktion durch riesenzellreiche Granulationen.
Chorioretinopathia centralis serosa
Seröse Abhebung der Netzhaut und/oder des retinalen Pigmentepithels durch Defekt der äußeren Blut-Netzhaut-Schranke
Ep.: oft Männer zwischen 30 und 40
S.: Sehverschlechterung, zentrale relative Gesichtsfeldausfälle (dunkler Fleck), Verzerrtsehen
Th.: watch-and-wait, Laser
Retinopathia solaris
Ät.: Verbrennungsschaden der Fovea centralis
Klinik: reduziertes Sehvermögen, zentrales Skotom, Verzerrtsehen
Resochin-Makulopathie
Ät.: Veränderungen des Pigmentepithels
Klinik: langsame progrediente Visusverschlechterung, Verschlechterung von Farbsehen und Kontrastwahrnehmung
Fundus myopicus
- Dehnungsveränderungen von Netzhaut, Aderhaut, Bruch-Membran bei verlängertem Bulbus
- peripapilläre chorioretinale Atrophie
- Staphyloma posticum verum - glockenförmige Aussackung des birnenförmig gedehnten hinteren Augenpoles mit maximaler Verlängerung der Bulbusachse, das Extrem der myopischen Bulbusdehnung
- hintere Glaskörperabhebung
- Blutungen und Pigmentablagerungen in der Macula lutea
Morbus Stargardt
Makulodystrophie, vom retinalen Pigmentepithel ausgehend
Ep.: 10 - 20 Lj.
Morbus Best
Erbliche Läsion, in Makulabereich, EOG pathologisch bei normalen ERG,
- Symptome: Verschwommensehen, Metamorphopsie, Verzerrtsehen
- Funduscopie: gelbe Flecken mit unscharfen Ränder auf RPE-Niveau, Uni- bilateral, einzeln, multiple , Exzentrisch und- oder im Makulabereich , gelbeläsion 0,5-3 PD
Pseudohypopyon, , Rührei, Hypertrophie Fibröse, Weiße Makulanarbe,
- Hyperopie, Strabismus, seröse Netzhautablösun
- Meist 4.-10 Lebensjahr
- Visus meisten >0,4
Retinopathia pigmentosa

Ät.: rezessiv erblich (geschlechtsgebunden), gelegentlich auch toxisch bedingt (Phenothiazine, Chloroquin)
Klinik:
- fortschreitende tapeto-retinale Degeneration
- Gesichtsfeldausfälle, -einengungen (Skotom, Tunnel), Farbsinnstörungen und Nachtblindheit im Kindesalter
- Gefäßverengung
- " Knochenbälkchen"-ähnliche Pigmenteinlagerungen von der Peripherie ausgehend
- Potentialverminderung im ERG
- oft kombiniert mit Taubstummheit, Farbenblindheit, geringer Intelligenz usw. bei der erblichen Form
Retinochorioiditis toxoplasmotica

Ät.: fokale Netzhaut-Aderhaut-Entzündungen durch Toxoplasma gondii
Klinik: grauweiße retinochorioiditische Herde mit umgebender Glaskörperinfiltration und begleitender Vaskultis
Th.: Bis zur 16.SSW Spiramycin, danach Kombination aus Pyrimethamin, Sulfadiazin und Folinsäure in Zyklen von vier Wochen mit vierwöchigem freien Intervall.
Proph.: Antikörpertest in der Schwangerschaft, Antikörper-negative Schwangere sollten den Kontakt zu Katzen meiden, nicht das Katzenklo reinigen, ebenso auf den Genuß von nicht durchgegartem Fleisch und auf Gartenarbeit verzichten. Notfalls Handschuhe tragen.
Symptome:
- eingeschränktes Dämmerungssehen im Alter von 6-12 Jahren
- fortschreitend bis totaler Nachtblindheit
- peripheres Skotom, nach innen fortschreitend, zentraler Visus meist lange gut
- mehr oder weniger Myopie
- Blau-Gelb-Blindheit
- Röhrengesichtsfeld im Endstadium, 50% der Fälle führen zur Erblindung
- Sekundärglaukom
- Katarakt
CMV-Retintis

Ät.: Meist im Rahmen von AIDS auftretende opportunistische virale Infektion bzw. Reaktivierung.
S.: Typisch sind einseitig auftretende schmerzlose Gesichtsfeldausfälle, verschwommenes Sehen, Visusverschlechterung oder andere pathologische Sinneswahrnehmungen. Das Auge erscheint dabei äußerlich unauffällig.
S.: Ophthalmoskopisch findet man meist peripher gelegene weißliche Veränderungen oder Blutungen.
D.: klinisch, schwierig.
DD.: Chorioretinitis durch Toxoplasma gondii, Cotton-wool-Herde.
Th.: Systemische Akut- und Dauertherapie mit Foscarnet und/oder Ganciclovir.
Prg.: Die Ausfälle sind irrversibel. Bei zu spät einsetzender Behandlung kommt es erst zur einseitigen, dann zur beidseitigen Erblindung. Die Quote der Erblindung liegt bei ca. 54 %
Makulaforamen
Ep.: 6.-8. Dekade
Klinik: zentraler Gesichtsfeldausfall
Th.: Pars-plana-Vitrektomie und Peeling der epiretinalen Membran, ggf. Endotamponade
Ablatio retinae (Netzhautablösung)
Def.: Abhebung der neurosensorischen Netzhaut vom Pigmentepithel mit Funktionsverlust
RF.: Myopie, Diabetes mellitus, Aphakie, Tumore, Alter, Trauma
Klinik: Gesichtsfeldausfälle, typisch: "fallender Vorhang", evtl. Verlust der zentralen Sehschärfe, Lichtblitze, flottierende dunkle Trübungen im Gesichtsfeld, Glaskörperblutungen.
Rhegmatogene Netzhautablösung
Ät.: Netzhautriss, -loch -> Eindringen des Glaskörpers unter die Netzhaut
Klinik: Lichtblitze, Schwarm schwarzer Punkte (Russregen) bei Gefäßeinriß
Traktionsablation
Ät.: bei Myopie, Narbenzug
Exsudative Netzhautablösung
Ät.: Entzündliche oder tumoröse Infiltrate
Therapie
- kausal
- Lochverschluss
- Kryobehandlung
- Plombe
- Cerclage
- Glaskörperchirurgie
- Laserbehandlung
Altersbedingte Maculadegeneration (AMD)
Klinik: Zentralskotom, Verzerrtsehen
Formen:
- trocken (in 80 %): Drusen, Verdickung der Bruch-Membran und Hypoxie. Langsam progredient. Th.: keine bekannt
- feucht (in 20 %): Aggressive Form der AMD. Narben, Netzhautzerstörung. Th.: Intravitreale Injektion von Antikörpern gegen den Vascular Endothelial Growth Factor (VEGF), z.B. Ranibizumab (Lucentis®) oder Bevacizumab (Avastin®, kostengünstiger, aber nicht zugelassen -> off-label-use).
Farbenfehlsichtigkeit
Trichromasie - normale Farbsichtigkeit
Dichromasie - Erkennen von nur 2 der 3 Grundfarben
Formen:
- Protanomalie, -anopie - Rotfehlsichtigkeit/- blindheit
- Deuteranomalie, -anopie - Grünfehlsichtigkeit/- blindheit
- Tritanomalie, -anopie - Blaufehlsichtigkeit/- blindheit
- Stäbchenmonochromasie - nur Schwarz-Weiss-Wahrnehmung
Aderhautmelanom
Th.: Thermotherapie (45-65°C), Problem: limitierte Eindringtiefe, Wärmekonvektion -> Nachkontrolle!
Retinoblastom
Ep.: Kleinkindhalter
Ät.: Mutation beider Allele des Retinoblastom-Tumorsuppressorgens (Chromosom 13q14). In etwa der Hälfte der Fälle sporadisch (zufällige somatische Mutation beider Allele -> meist unilokulär), in der anderen Hälfte der Fälle autosomal-dominant erblich heterozygote Inaktivierung eines Allels mit hoher Wahrscheinlichkeit, dass durch hinzukommende somatische Mutationen in vielen Zellen beide Allele inaktiviert werden (-> meist bilateral und multilokulär).
S.: Leukokorie (amaurotisches Katzenauge) - Weißes Aufleuchten der Pupille.
Th.: Stadienabhängig.
Netzhautmetastasen
häufig MammaCa und BronchialCa
Phakomatosen
- Morbus von Recklinghausen (Neurofibromatose)
- Morbus Pringle-Bourneville
- Sturge-Weber-Syndrom
- Retino-zerebelläre Angiomatose (Morbus von Hippel-Lindau)
Näheres siehe im Buch Klinische Humangenetik.
Sehbahn

- Retina
- Nervus opticus (eigentlich kein peripherer Nerv, sondern eine Verlängerung des Gehirns, Tractus) - leitet die Information eines Auges - Läsion -> Ausfall eines Auges
- Chiasma opticum
- die lateralen Anteile (mediale Gesichtshälfte) führen zur gleichseitigen Sehrinde
- die medialen Anteile (laterale Gesichtshälfte) kreuzen zur Gegenseite - mediale Läsion/Kompression -> heteronyme bitemporale Hemianopsie (Scheuklappenblick)
- Tractus opticus - leitet die Information der entgegengesetzten Gesichtshälfte - Läsion -> homonyme Hemianopsie (gleichseitiger Gesichtsfeldausfall) der Gegenseite
- Sehrinde: Läsionen ähnlich, Zentralskotom möglich, wenn Sehrinde genau in der Mitte geschädigt ist.
Neuritis nervi optici (Retrobulbärneuritis)
Ät.: Multiple Sklerose (Encephalomyelitis disseminata)
S.: Visusverschlechterung, Zentralskotom, Schmerzen bei Augenbewegungen.
D.:
- Augenhintergrund ophthalmoskopisch o.p.B.
- VEP (visuell evozierte Potentiale) verzögert
Toxische Sehnervschädigung
Ät.: Übermäßiger Tabak- und Alkoholgenuss bei gleichzeitiger Eiweiß- und Vitamin-B-armer Ernährung (Zyanidspuren in schlecht fermentiertem Tabak, Methylalkoholgehalt von bis zu drei Prozent in selbst gebranntem Schnaps.), Methylalkohol, Ethambutol (Tuberkulostatikum), Chinin, Schwermetalle wie Arsen, Blei und Brom
Strabismus und Sehbehinderung
Störungen der optischen Eigenschaften des Auges
Refraktion = Achsenlänge : Brechkraft
Akkomodationsbreite = maximaler Umfang der Brechkraftzunahme
Refraktive Anomalien
Presbyopie
Altersweitsichtigkeit
Ät.: Sklerosierung und Vergrößerung des Linsenkerns
S.: Naheinstellungsvermögen reduziert
Kompl.: Glaukom
Hyperopie
Weitsichtigkeit
Ät.: Augapfel zu kurz und/oder Brechkraft zu gering -> Nahpunkt ist in die Ferne gerückt
S.: Asthenopische Beschwerden (Kopfschmerzen), Weitsichtigkeit
Cave: flache Augenkammer -> Kompl.: Glaukomanfall
Th.:
- Konvex(Plus)-Gläser
- Zuvor Refraktionsbestimmung in Zykloplegie
- Beginn mit dem stärksten Plusglas, das subjektiv ohne Visusverschlechterung toleriert wird.
- Je näher das Plusglas an der Netzhaut ist, desto stärker muß seine Brechkraft sein.
Myopie

Kurzsichtigkeit
Ät.: Augapfel zu lang relativ zur Brechkraft -> Fernpunkt ist in die Nähe gerückt
Formen:
- Achsenmyopie - Auge zu lang
- Brechungsmyopie - Brechkkraft zu hoch
S.: Kurzsichtigkeit
Cave: Netzhautverdünnung mit Gefahr der Ablatio retinae.
Befunde bei hoher Achsenmyopie:
- Peripapilläre Aderhautatrophie
- Staphyloma posticum verum - glockenförmige Aussackung des birnenförmig gedehnten hinteren Augenpoles mit maximaler Verlängerung der Bulbusachse, das Extrem der myopischen Bulbusdehnung
- Hintere Glaskörperabhebung
- Blutungen und Pigmenablagerungen in der Macula lutea
Th.:
- Konkav (Minus)-Gläser
- Zuvor Refraktionsbestimmung in Zykloplegie
- Je näher das Minusglas an der Netzhaut ist, desto schwächer muss seine Brechkraft sein.
- Nicht überkorrigieren! Schwächste Minus-Korrektur wählen.
Astigmatismus (Stabsichtigkeit)
- Brechende Medien sind nicht sphärisch
- Ät.: z.B. Hornhautnarben, Th.: Zylindergläser (Brille nur bei regulären Astigmatismen)
Anisometropie
Augen besitzen eine unterschiedliche Brechkraft
-> Aniseikonie (unterschiedlich große Netzhautabbildung) -> Fusionsprobleme -> Amblyopiegefahr
Th.:
- aniseikonische Gläser (Gläser mit hoher Dicke), Korr. mit Brille und Kontaktlinsen gleichzeitig
- (zu berechnen über den Aniseikoniequotienten)
Schielsyndrom
Amblyopie
i. d. R. einseitige Sehschwäche ohne hinreichende organische Erklärung, Sehrindenproblem (Auge wird ausgeschaltet), sehr schnelle Chronifizierung im Kindesalter (kurzes Zeitfenster der optisch-kortikalen Reifung)
Ep.: häufigste Ursache einseitiger Visusverschlechterung, 3% der Bevölkerung sind betroffen
U.: Anisometropie (Refraktionsamblyopie) -> Strabismus (Suppresionsamblyopie) -> organische Ursachen (Stimulus-Deprivations-Amblyopie)
D.:
- Visus einseitig schlechter
- Crowding (Trennschwierigkeiten): Reihenoptotypen schlechter als Einzeloptotypen
- beidseitige Augenbewegung
- Augenstellung
- Augenmotilität
Frühkindliches Schielsyndrom (FKSS)
- oft Hyperopie -> Ausgleich ist erster Schritt
- Senkung des Schielwinkels durch Korrektur, falls nicht Refraktionsanomalie ohne Strabismus
Diagnostik (Formen des FKSS):
- manifestes Schielen (Tropie) oder latentes Schielen (Phorie)
- Augenstellung:
- Strabismus convergens (Einwärtsschielen, Esotropie) 90 %
- Strabismus divergens (Auswärtsschielen)
- Strabismus verticalis
- Strabismus rotatorius
- Augenmotilität: frei - eingeschränkt
- binokulare Zusammenarbeit:
- binokulare Interaktion
- räumliche Wahrnehmung (Voraussetzung für regelrechte Korrespondenz)
- Stereopsis
- Panoramasehen
- Anatomie: Hirnstamm -> HN. II, III, IV, V, VI, VII -> Orbita, Unterschiede:
- neurogen (infra/supranucleär)
- mechanisch
- (neuro)myogen
- SF: Co-Kontraktionssyndrome
- Nystagmus
- Augenmotilität: 9 Blickfeldbereiche
- Schielwinkel bestimmen: Hirschbergtest, Prismen
RF.: Frühgeburt, peri- und postnatale Probleme (O2), okuläre Pathologie (Katarakt, Frühgeborenenretinopathie)
Klassische Schielzeichen: Kreuzfixation, Fixierung in Adduktion, Kopfzwangshaltung mit Kopfwendung und Kinnhebung -> Adduktion mindert Nystagmus latens, Abduktionsdefizit, Nystagmus latens, Exzyklotropie
Duane-Türk-Stilling-Syndrom
- Retraktion
- Läsion des Nucleus n. abducens
primärer Strabismus divergens: selten (90% convergens)
OP-Vorbereitung:
- sorgfältiger Prismenausgleich (Simulation der OP!)
- Prismen konsequent tragen
- sorgfältige Information von Eltern und Patient
OP-Verfahren z.B. bei Esotropie:
- Verkürzung des M. rectus lateralis
- Rücklagerung des M. rectus medialis
Sehbehinderung im Kindesalter
Ät.:
- Augenerkrankung (früher mehr, bessere Therapien), Teil oder ganzes Auge betroffen
- Neuronales Problem (heute mehr, Überleben unreifer Frühbgeborener)
Bei kindlichen Sehstörungen in 57% weitere Behinderungen!
Erkrankungen eines Augenteils
- Buphtalmus (Ochsenauge) - congenitales Glaucom -> OP
- primäres Glaukom im Jugendalter: JOAG, autosomal-dominant
- congenitale Katarakt -> frühzeitige OP
- Retinopathia prämaturorum -> OP möglich
Erkrankungen des ganzen Auges
- Mikrophtalmus: verzögerte, visuelle Reifung (gibt sich), Maculasyplasie, Nystagmus
- Albinismus
- Aniridie
- Kolobom
- Myopia permagna -> Netzhautablösung
- Achromatopsie (Stäbchenmonochromasie)
- Leber'sche tapetoretinale Dystrophie (autosomal-rezessiv): Schädigung der Farb- und Lichtsinneszellen, Gefäßeinengung, spätere Pigmentveränderung
Erkrankung des Nervensystems
Sehnervenschädigung
Ät.: Hirnerkrankungen, Hirnblutung, Hirnunreife bei Frühgeborenen, Hypoxie bei Geburt
Querbeet
Erblindungsursachen weltweit
weltweit häufigste Ursachen [1]:
- Katarakt 20 – 25 Millionen
- Glaukom 7 Millionen
- Trachom 6 Millionen (500 Millionen infiziert)
- Diabetes 3 Millionen
- Kinderblindheit 1,4 Millionen
- Onchozerkose 0,3 Millionen (20 Millionen infiziert)
- Lepra 0,5 – 1,0 Millionen
DD häufiger ophthalmologischer Symptome
subjektiv:
- Schmerzhafte Hornhaut - Akanthamöbenkeratitis
- Rußregen - bei Netzhautriss (Blutflocken)
- Absinkender Vorhang - bei kaudaler Amotio
- Ansteigende Wand - craniale Amotio
- Größer werdender Schatten und dann Visusabfall - größer werdende Amotio, Visusabfall erst bei Makulabeteiligung.
- Mouches volantes - bei Glaskörperblutung
- Farbringe um Lichquellen („Halo“) - Hornhautödem (z.B. bei Glaukomanfall)
- Metamorphopsien - Oberbegriff für Veränderungen der Form- (und Farbwahrnehmung) wie Verzerrtsehen, Mikropsie, Makropsie; v.a. bei Störungen der lichtbrechenden Strukturen des Auges, bei Maculaödem, Verlagerung von Sinnesepithel, bei Akkommodationsstörung, Choroiditis, Netzhautablösung, Makuladegeneration.
- Visusverlust - bei Amotio totalis
- Blitze - bei vitreoretinaler Traktion (z.B. infolge hinterer Glaskörperabhebung, auch bei Netzhautforamina mit Glaskörperzug)
- Einseitige Sehverschlechterung
- schmerzlos - Zentralarterienverschluß, Zentralvenenverschluß, zentrale Chorioretinitis, Neuritis nervi optici, Ablatio retinae, Glaskörperblutung
- schmerzlos, flüchtig (Amaurosis fugax) - Gefäßprozesse (A. carotis) mit Embolisation in die A. ophthalmica
- schmerzhaft - Akutes Glaukom
- Visusverschlechterung, Zentralskotom, Augenhintergrund o.B., Schmerzen bei Augenbewegungen - Retrobulbärneuritis
- Ringskotom („Tunnelblick“, Flintenrohrgesichtsfeld) - Tapetoretinale Degeneration (Retinopathia pigmentosa)
- Nachtblindheit - Retinopathia pigmentosa, Vitamin A-Mangel
- Bilaterale Hemianopsie - Hypophysenprozess (Chiasma opticum)
- Homonyme Hemianopsie - Kontralateraler Sehrindenprozess (Okzipitallappen)
objektiv:
- Hornhautulkus - Pseudomonaskeratitis, Akanthamöbenkeratitis, rheumatoide Polyarthritis, Trigeminusläsion (V1).
- Dentriticafigur oder Keratitis disciformis, einseitig reduzierte Hornhautsensibilität - Keratitis herpetica
- Bitot`sche Flecke - mattweiße Flecke im Lidspaltenbereich bei Hornhautaustrockung oder im Frühstadium der Keratomalazie (Vitamin-A-Mangel)
- Keratitis follicularis - Adenoviren, Chlamydien, bei Mollusca contagiosa
- Keratomalazie - Vitamin A-Mangel
- Leukokorie ("Leukoplakie") - bei Retinoblastom, Cataracta congenita, Morbus Coats, Retinopathia praematurorum, Endophthalmitis, Persistierender hyperplastischer primärer Glaskörper (PHPV)
- Hypopyon - Ulcus serpens
- Iris bombata (Napfkucheniris) - bei zirkulären hinteren Synechien (z.B. infolge Iridocyclitis)= Seclusio pupillae
- Papillenödem - bei Optikusneuritis, Hirntumor, Uveitis, Zentralvenenverschluß, Fundus hypertonicus, Morbus Horton
- Cotton-woll-Herde (weiße Flecken im Augenhintergrund: Mikroinfarkte der retinalen Nervenfaserschicht mit Ödem) - bei Fundus hypertonicus, komplizierte diabetische Retinopathie, Mikroangiopathien
- Relatives afferentes Pupillendefizit - bei amaurotischer Pupillenstarre (Unterbrechung der Pupillosensorischen Fasern im Sehnerv)
- Mydriasis - Mydriatika, anticholinerges Syndrom (Atropin, Scopolamin), Botulismus, Hirnblutung
- Miosis - Opioide, Sympathikuslähmung (Horner-Syndrom), Parathion-Vergiftung, akute Iridozyklitis.
- Miosis, Ptosis, Enophthalmus - Horner-Syndrom
- Ptose, Mydriasis, Auswärtsschielen - Läsion des N. oculomotorius
- Parese N. oculomotorius, N. abducens, N. opticus - bei Hirndruck
- Exophthalmus - Morbus Basedow
Erreger von Augenerkrankungen
- Adenoviren -> Keratoconjunctivitis epidemica, Keratitis follicularis, hämorrhagische Konjunktivitis
- Varizella-Zoster-Virus (VZV) -> Zoster ophthalmicus (Hinweis: Beteiligung des N. nasociliaris mit Hautbefall der Nasenspitze)
- Mycobacterium tuberculosis -> Keratitis parenchymatosa
- Lepra -> Keratitis parenchymatosa
- Neisseria gonorhoae -> Conjunctivitis gonorrhoica (Gonoblennorrhö)
- Chlamydia trachomatis (versch. Serotypen) -> Trachom, Pseudotrachom (Schwimmbadkonjunktivitis), Keratitis follicularis
- Treponema pallidum -> Keratitis parenchymatosa
- Akanthamöben - Akanthamöbenkeratitis
- Toxoplasma gondii -> Keratitis parenchymatosa, Retinochorioiditis toxoplasmotica (posteriore Uveitis)
Systemerkrankungen und Folgen an den Augen
- Diabetes mellitus -> Hordeolum, Hyposphagma, Rubeosis iridis (Neovaskularisationsglaukom), Glaukom (7 %), Cataracta diabetica, Diabetische Retinopathie (> 90 % nach 20 Jahren), retinale Mikroaneurysmen
- Hirndruckanstieg -> Läsion von N. oculomotorius -> N. trochlearis -> N. abducens -> N. opticus
- Gicht -> gouty hot eye
- Morbus Basedow - Exophthalmus, Struma, Tachykardie
- Marfan-Syndrom - Linsenektopie (Linsen(sub)luxation), Iridonesis (Linsenschlottern), Arachnodaktylie, Gelenküberstrecksbarkeit
Ophthalmologische Arzneimittel
Mydriatika: Tropicamid (kurzwirksam), Atropin, Scopolamin (langwirksam)
Miotika: Pilocarpin
Augendrucksenkung: Miotika, Azetazolamid (Diamox), β-Blocker
Virostatika: Aciclovir
Antibiotika: Gentamycin, Tetrazykline
Quellen
Literatur und Weblinks
Literatur
- Franz Grehn: Augenheilkunde. Springer-Verlag, Berlin u. v. a. ISBN 3540256997
- T Heyartz , S Gross, E Haus: Augen-, Haut- und HNO-Erkrankungen, 2. Auflage 2000, Urban & Fischer, Elsevier, München. ISBN 3930192764
Weblinks
- http://e-learning.studmed.unibe.ch/augenheilkunde
- http://www.medizinstudent.de/redirect.php?lid=3509
- http://augen.uniklinikum-dresden.de/seite.asp?ID=112
- http://www.atlasophthalmology.com/bin/atlas?id=115343460-3486373
- http://www.eyeatlas.com/contents.htm
Haftungsausschluss
Bitte beachte die Haftungsausschlüsse. Für Wikibooks gelten die gleichen Bestimmungen wie für Wikipedia. Diese sind online verfügbar unter:
Lizenz
Permission is granted to copy, distribute and/or modify this document under the terms of the GNU Free Documentation License, Version 1.2 or any later version published by the Free Software Foundation; with no Invariant Sections, with no Front-Cover Texts, and with no Back-Cover Texts. A copy of the license is included in the section entitled "GNU Free Documentation License".
Kopieren, Verbreiten und/oder Verändern ist unter den Bedingungen der GNU Free Documentation License, Version 1.2 oder einer späteren Version, veröffentlicht von der Free Software Foundation, erlaubt. Es gibt keine unveränderlichen Abschnitte, keinen vorderen Umschlagtext und keinen hinteren Umschlagtext. Eine Kopie des Lizenztextes ist hier zu entnehmen: http://de.wikipedia.org/wiki/Wikipedia:GNU_Free_Documentation_License .
Eine inoffizielle deutsche Übersetzung der GNU Free Documentation License findet sich hier: http://www.giese-online.de/gnufdl-de.html .
Siehe auch http://de.wikipedia.org/wiki/Wikipedia:Lizenzbestimmungen .