Elektrokardiographie: Druckversion
Dieser Text ist sowohl unter der „Creative Commons Attribution/Share-Alike“-Lizenz 3.0 als auch GFDL lizenziert.
Eine deutschsprachige Beschreibung für Autoren und Weiternutzer findet man in den Nutzungsbedingungen der Wikimedia Foundation.
DRUCKVERSION des Wikibooks Elektrokardiographie
Online unter: http://de.wikibooks.org/wiki/Elektrokardiographie
Inhaltsverzeichnis
- Vorwort
- Anatomie und Physiologie
- Eichung, Spannungen und Herzfrequenz
- Ableitungen der Frontalebene und Achsen
- Ableitungen der Horizontalebene und 3D-Repräsentation
- Myokardhypertrophie
- P-Welle und PQ-Zeit
- QRS-Komplex
- T-Welle und QT-Zeit
- Schenkelblock
- Akuter Myokardinfarkt
- Myokarditis und Perikarditis
- ST-Senkungen
- Rhythmusstörungen
- Elektrolytverschiebungen und Intoxikation
- Praktische Auswertung des EKGs
- Geschichte des EKGs
- Geräte und Hersteller
- Index
- Literatur und Weblinks
Vorwort
Die Elektrokardiographie ist eine Bildgebung des Herzens, bei der die elektrische Aktivität des Herzmuskels zeitlich und räumlich erfasst wird. Aus den gemessenen Spannungen über die Zeit lassen sich Rückschlüsse ziehen über dynamische Vorgänge wie die Frequenz und Dynamik der Vorhof- und Kammerkontraktionen und über morphologisch-physiologische Parameter wie den Lagetyp, die Muskelmasse (Hypertrophie, Dilatation, Infarktnarben), die Belastung der Ventrikel durch Druck oder Volumen, die Durchblutung (KHK, Herzinfarkt), die Funktionstüchtigkeit des Reizleitungssystems, Einflüsse auf die muskuläre Erregbarkeit (Kalium, Digitalis) u.a.m..
Das Buch will die physiologischen Grundlagen der EKG-Befundung und die messbaren Pathologien knapp und beispielorientiert vorstellen. Für die Zukunft ist geplant, an jedes Kapitel noch einige Übungsbeispiele zu hängen, an denen man sein Wissen testen kann.
Allgemeine Hinweise zu den EKGs:
Die Strecken (Zeiten) und die Herzfrequenz lassen sich am einfachsten mit einem EKG-Lineal ablesen. Da dies am Monitor nicht möglich ist und auch um das Verständnis dafür zu fördern, was man da genau misst, sind bei den EKG-Beschreibungen zusätzlich die Rechenwege angegeben, so dass man sich mit dem Abzählen der Kästchen am Millimeterpapier behelfen kann.
Die EKG-Befundung sollte systematisch und immer gleich erfolgen, um nichts zu vergessen. Aus diesem Grunde sind auch die EKG-Beschreibungen in diesem Buch standardisiert. Siehe dazu den Abschnitt Praktische Auswertung.
Anatomie und Physiologie
Das Reizbildungs- und -leitungssystem


Die Erregung wird vom Sinusknoten über den AV-Knoten, das His-Bündel, die Tawaraschenkel und die Purkinjefasern zu allen Arealen des Kammermyokards geleitet. Das Reizbildungs- und Leitungssystem wird nicht von Nervenzellen, sondern von spezialisierten Muskelzellen aufgebaut. Dabei gibt jeweils der Schrittmacher mit der höchsten Taktfrequenz, i.d.R. der Sinusknoten, die Herzfrequenz vor. Die Erregung kann sich auch direkt von Muskelzelle zu Muskelzelle ausbreiten, dies geht jedoch etwas langsamer. Ziel der Reizleitung ist eine möglichst gleichzeitige Erregung und Kontraktion aller Muskelzellen der beiden Ventrikel.
- Sinusknoten - Primärer Taktgeber, f = 60-80/s
- AV-Knoten - Vorhof-Kammer-Überleitung, niedrige Leitungsgeschwindigkeit, Frequenzfiltereffekt,
- Sekundäre Taktgeber f = 30-50/s (Schrittmacherzellen liegen dem AV-Knoten benachbart im Vorhof)
- His-Bündel
- Ventrikelschrittmacher (Tertiärer Schrittmacher) f = 20-30/s
- Tawara-Schenkel - 3 Faszikel: der rechter Tawaraschenkel bildet einen Faszikel, der linke Tawara-Schenkel spaltet sich in einen links-anterioren und einen links-posterioren Faszikel auf.
- Purkinjefasern
Die elektrische Erregung strömt durch das Herz von der Basis zur Spitze (Vorhöfe, Septum) und wieder zurück (Ventrikelwände), (fast) wie eine Meereswelle am Strand.
Erregungsablauf am Kammermyokard
- Die septale Erregung erfolgt überwiegend von links.
- Die freie Wand wird in beiden Ventrikeln simultan erregt.
- Die epikardialen Areale depolarisieren zuerst.
Dipoltheorie
-__V__+
| | In Ruhe ist die muskuläre Zellmembran innen gegenüber außen
+ + + + + + + + + + negativ geladen (Ruhemembranpotential). Ein an die Außen-
------------------- U[mV] = 0 membran angelegtes Voltmeter V misst hingegen die
- - - - - - - - - - Spannung U (Potentialdifferenz) 0mV.
-__V__+
| |
- - + + + + + + + + In dieser Abb. breitet sich ein Aktionspotential von links
------------------- U[mV] = 0 nach rechts über die Zelle aus.
+ + - - - - - - - -
-->
-__V__+
| |
+ - - - - + + + + + Wenn das AP die 1. Elektrode erreicht misst V eine Spannung.
------------------- U[mV] = + Diese ist wegen der Polarität des Voltmeters (- -> +)
- + + + + - - - - - positiv.
------>
-__V__+
| |
+ + + - - - - + + + Ist das AP an beiden Elektroden angekommen, so beträgt das
------------------- U[mV] = 0 Potential wieder 0mV.
- - - + + + + - - -
------>
-__V__+
| |
+ + + + + - - - - + Wenn die Zellmembran an der ersten Elektrode wieder
------------------- U[mV] = - repolarisiert, kann V wieder eine Spannung messen, diesmal
- - - - - + + + + - mit negativem Vorzeichen.
------>
-__V__+
| |
+ + + + + + + - - - Das Membranpotential ist an beiden Elektroden wieder
------------------- U[mV] = 0 repolarisiert, die gemessene Spannung 0mV.
- - - - - - - + + +
----->
Das Voltmeter misst also Potentialdifferenzen (Dipol) an der teilweise erregten Zelle, nicht an der erregten und nicht an der unerregten. Was für die einzelne Muskelfaser gilt, gilt in ähnlicher Weise für den ganzen Herzmuskel, der ein funktionelles Synzytium darstellt. Die Potentialschwankungen (Vektoren) breiten sich dabei über den Körper aus und können an der Körperoberfläche abgeleitet werden. Hier misst man wie bei der Einzelzelle auch ein biphasisches Potential (0 -> (+) -> 0 -> (-) -> 0).
Die EKG-Welle
Die EKG-Welle spiegelt den Herzzyklus wieder.
| Anteil | normale Länge | Faustformellänge | Bedeutung |
|---|---|---|---|
| P-Welle | 50-100 ms, < 120 ms | < 100 ms | Vorhoferregung |
| PQ-Strecke (Ende der P-Welle bis Q-Zacke) | - | < 100 ms | AV-Überleitung |
| PQ-Zeit (P-Welle + PQ-Strecke) | 120-210 ms | < 200ms | Vorhoferregung und AV-Überleitung |
| QRS-Komplex | < 110 ms | < 100 ms | Kammererregung |
| ST-Strecke | - | - | Das Kammermyokard ist vollständig erregt |
| T-Welle | - | - | Repolarisation des Ventrikelmyokards |
| QT-Zeit | 320-390 ms | - | QRS + ST-Strecke + T-Welle |
Die Nulllinie wird durch die isoelektrische Linie vorgegeben. Positive Spannungen zeigen nach oben, negative nach unten.
Vektoren
Die vorbeschriebene EKG-Welle lässt sich mit einer einzigen Ableitung (am besten in Richtung der Herzachse, z.B. Minuspol an den rechten Arm, Pluspol an den linken Fuß, entsprechend Ableitung II nach Einthoven) erfassen. Um dem Ganzen eine räumliche Dimension zu geben, werden im allgemeinen mehrere Ableitungen benutzt, mit denen die Teilvektoren des Summenvektors (z.B. der Kammererregung, QRS) erfasst werden. Ein Teilvektor ist dabei einfach die Projektion des Gesamtvektors in die Ableitung (Orientierung: - -> +). Dabei gilt:
- Liegt der Summenvektor genau in der Richtung der Ableitung (0°) so ist der Teilvektor genau so groß, d.h. maximal positiv.
- Steht der Summenvektor senkrecht auf der Ableitungsrichtung (90°), so ist der Teilvektor 0.
- Ist der Summenvektor der Ableitungsrichtung (- -> +) entgegengesetzt (180°), so ist der Teilvektor in dieser Ableitung wieder maximal, jedoch mit negativem Vorzeichen.
_ _
/| /\ |\
/ | \
Summenvektor: ----> / | \ <---- / | \ ---->
/ | \
|/_ \/ _\|
Teilvektor: ----> --> . <-- <---- <-- . --> ---->
Ableitung: (-) - - - - - - - - - - - - - - - - - - - - - - - - - - - - - - - > (+)
EKG-Kurve: ++ + 0 - -- - 0 + ++
Die Raumrichtung des Teilvektors ist durch die Ableitung gegeben, der Betrag und die Polarität des Teilvektors entspricht dem Ausschlag bzw. der Amplitude der EKG-Kurve.
Durch mehrere Ableitungen in der Frontal- und der Horizontalebene kann man nun die Erregungsausbreitung (Summenvektor) und lokale Störungen gut erfassen.
Eichung, Spannungen und Herzfrequenz
Höhe der gemessenen Spannungen
Höhe des normalen QRS-Komplexes
- Extremitätenableitungen: ca. 1 mV
- Brustwandableitungen: ca. 1-3 mV
Einflussfaktoren:
- Hohe Spannungen, d.h. große positive oder negative Q-Zacken (P-Wellen) -> Ursache: Hypertrophie (z.B. beim Sportlerherz)
- Normale Spannungen
- Niedrige Spannungen (Niedervoltage) -> Ursachen: Dilatation (Gefäßerweiterung), Adipositas (starkes Übergewicht), Perikarderguss (Flüssigkeitsansammlung im Herzbeutel)
Kalibrierung
Spannungen
Spannung in Millivolt [mV]. Die Spannung entspricht der vertikalen Auslenkung (Amplitude) von der isoelektrischen Linie des EKGs.
Die Kalibrierung kann nach Bedarf eingestellt werden, Bsp.: 1cm = 1mV
Die Ableitgeschwindigkeit
Die Ableitgeschwindigkeit in mm/s
- Sie kann nach Bedarf eingestellt werden
- In Deutschland meistens 50mm/s, in den USA 25mm/s (das spart Papier, erschwert aber die Auswertung)
- Bsp.: v = 50mm/s, das entspricht 5mm (=1 Quadrat) pro 0,1s (=100ms)
- 10 mittlere Quadrate (5cm) => 10x100ms = 1 sek
- 6 mittlere Quadrate (3cm) => 6x100ms = 0,6 sek
Ausrechnen der Herzfrequenz f
1. Möglichkeit: Zacken zählen pro Blatt
Da meistens ein EKG Blatt 30cm lang ist werden damit 6 Sekunden erfasst, wenn die Vorschubgeschwindigkeit v wie üblich 50mm/s beträgt. Deswegen kann man ganz einfach die Schläge auf einem Blatt zählen und mal 10 nehmen. Dann hat man die Herzfrequenz errechnet.
Vorsicht: DIN-A4-Blätter sind etwas kürzer als 30 cm !
Beispiel:
-----*-----*-----*-----*-----*-----* Vorschub 50 mm/s _|___|___|___|___|____|___|___|___|_ EKG R-Zacken -----*-----*-----*-----*-----*-----* Zeitmarkierung * alle Sekunde
Man zählt hier 9 R-Zacken in 6s, daraus folgen circa 90 Schläge in 60 Sekunden.
2. Möglichkeit: Ausrechnen über Periodendauer RR und Vorschubgeschwindigkeit v
f in Schlägen pro Sekunde [1/s]: f = 1/RR, mit Einheiten: f[1/s] = 1/RR[s]
- Die Periodendauer T bzw. RR-Zeit (RR) errechnet sich gemäß der Geschwindigkeitsformel v = s/t <=> t = s/v aus der RR-Strecke RRs:
- RR = RRs/v, mit Einheiten: RR[s]=RRs[mm]/v[mm/s]
- Oben eingesetzt hieße das: f = v/RRs, mit Einheiten: f[1/s] = v[mm/s]/RRs[mm]
- Man kann RR[s] auch mit dem EKG-Lineal an der RR-Strecke ablesen und oben einsetzen.
f in Schlägen pro Minute [1/min] (bpm): f = 60/RR, mit Einheiten: f[1/min]=60[s/min]/RR[s]
- Mit RR = RRs/v hieße das: f = 60 x v/RRs, mit Einheiten: f[1/min] = 60s/min x v[mm/s]/RRs[mm]
- Bsp.: Beträgt die Vorschubgeschwindigkeit 50mm/s und der RR-Abstand RRs im EKG 25mm, so errechnet sich eine Frequenz von 120 bpm (= 2 Herzaktionen pro Sekunde).
3. Möglichkeit: (Orientierend) Kästchen zählen
Man zählt die Kästchen zwischen R und R und merkt sich ein paar Referenzwerte, z.B. (für v = 50mm/s):
- 12 mittlere Quadrate (12x0,1s) => 1,2s => f = 50bpm
- 10 mittlere Quadrate (10x0,1s) => 1s => f = 60bpm
- 8 mittlere Quadrate (8x0,1s) => 0,8s => f = 75bpm
- 6 mittlere Quadrate (6x0,1s) => 0,6s => f = 100bpm
- 4 mittlere Quadrate (4x0,1s) => 0,4s => f = 150bpm
Durch das Abzählen der Kästchen kann die f dann grob abgeschätzt (oder genau ausgerechnet) werden.
Bei 50 mm/s 600 geteilt durch die Anzahl der Kästchen. Bei 25 mm/s 300 geteilt durch die Anzahl der Kästchen.
Beispiel: Bei einer Geschwindigkeit von 25 mm/s zählt man 6 Kästchen. Die Herzfrequenz beträgt 300 / 6 = 50 Schläge pro Minute.
4. Möglichkeit: Direkt Ablesen mit dem EKG-Lineal
Man kann die Frequenz auch einfach mit dem EKG-Lineal ablesen. Man nimmt die Skala mit der passenden Vorschubgeschwindigkeit (v=50mm/s oder v=25mm/s), legt das Lineal an die RR-Strecke an und liest den Wert für f ab.
5. Möglichkeit: Geräteanzeige
Manche Geräte drucken die HF auch aus (mit Vorsicht zu genießen).
Filter
An den meisten Geräten lässt sich ein Filter einschalten, der Störungen im Bereich von 35Hz herausfiltert.
Ableitungen der Frontalebene und Achsen
Ableitungen der Frontalebene
Die Elektroden der Frontalebene (Ampelmuster):
- rechter Arm: rot
- linker Arm: gelb
- linker Fuß: grün
- (rechter Fuß: schwarz)
Für das Anschließen an einen EKG-Überwachungsmonitor klebt man die drei Elektroden einfach unter das rechte Schlüsselbein (rot), unter das linke Schlüsselbein (gelb) und auf die Herzspitze (grün).
Bipolare Extremitätenableitungen nach Einthoven (I,II,III)
Durch die Verbindung je zweier der drei Elektroden nach Einthoven erhält man drei Ableitungen, die als Vektoren aufgetragen ein gleichseitiges Dreieck (drei Innenwinkel a 60°) bilden, das Einthoven-Dreieck. Der Winkel der Horizontalen wird als 0° festgesetzt.
- I: rechter Arm -> linker Arm: horizontaler Vektor, Winkel 0°
- II: Rechter Arm -> linker Fuß: Winkel 60°
- III: Linker Arm -> linker Fuß: Winkel 120°
Unipolare Extremitätenableitung nach Goldberger (aVR,aVL,aVF)
Durch das Zusammenschalten von je zwei der Elektroden und Ableitungen gegen die dritte Elektrode nach Goldberger erhält man drei weitere Ableitungen, die als Vektoren aufgetragen ebenfalls ein gleichseitiges Dreieck bilden und gegenüber dem Einthoven-Dreieck um 30° gedreht sind.
- aVL: rechter Arm/linker Fuß -> linker Arm, Winkel -30°
- aVR: linker Arm/linker Fuß -> rechter Arm, Winkel 210° (Winkel von -aVR: 30°)
- aVF: Linker Arm/rechter Arm -> Linker Fuß, Winkel 90°
Der Cabrera-Kreis

Legt man alle 6 Vektoren mit ihrem Ursprung auf den gleichen Punkt, dann ergibt sich der Cabrerakreis:
| Ableitung | aVL | I | -aVR | II | aVF | III |
|---|---|---|---|---|---|---|
| Winkel | -30° | 0° | 30° | 60° | 90° | 120° |
Abbildung des Cabrerakreises mit Lagetypen
Dadurch dass man die Vektoren immer in beide Richtungen betrachten kann (z.B. +aVR und -aVR, +I und -I), was einer Spiegelung der EKG-Linie an der (isoelektrischen) Nulllinie entspricht, ist im Prinzip der komplette Kreis abgedeckt, wie in der Tabelle zu sehen:
| Ableitung | aVL | I | -aVR | II | aVF | III | -aVL | -I | +aVR | -II | -aVF | -III | aVL |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Winkel | -30° | 0° | 30° | 60° | 90° | 120° | 150° | 180° | 210° | 240° | 270° | 300° | 330° (-30°) |
Lagetypen
Der anatomische Lagetyp (die anatomische Herzachse) kann physiologisch-konstitutionell (zunehmende Linksdrehung im Alter) oder krankhaft (Steiltyp bei COPD mit tiefstehendem Zwerchfell) verändert sein, er entspricht beim Herzgesunden in etwa dem elektrischen Lagetyp. Bei Herzerkrankungen kann der elektrische Lagetyp charakteristisch verändert sein, z.B. zum überdrehten Linkstyp beim links-anterioren Hemiblock. Die elektrische Lagetyp ist der größte Spannungsvektor in der Frontalebene und lässt sich mit Hilfe des Cabrerakreises aus den Extremitätenableitungen ablesen. Trägt man die Extremitätenableitungen in das Schema ein, so kann der Lagetyp des Herzens anhand von Richtungsvektoren bestimmt werden.
| Winkel | Lagetyp | Abk. |
|---|---|---|
| -150° (210°) bis -30° | Überdrehter Linkstyp | ÜLT |
| -30° bis 30° | Linkstyp | LT |
| 30° bis 60° | Indifferenztyp | IT |
| 60° bis 90° | Steiltyp | ST |
| 90° bis 120° | Rechtstyp | RT |
| 120° bis 210° (-150°) | Überdrehter Rechtstyp | ÜRT |
Abbildung des Cabrerakreises mit Lagetypen
Achsenbestimmung
Lagetyp-Bestimmung. (QRS-Achse)
Für die Lagetypbestimmung zieht man in erster Linie die bereits beschriebenen 6 Ableitungen der Frontalebene heran, da der QRS-Gesamtvektor meist näherungsweise in der Frontalebene liegt, gemäß der Erregungsausbreitung in Septum und Kammern. (Bei Rechtsherzhypertrophie richtet sich der QRS-Hauptvektor mehr nach ventral aus, in den Brustwandableitungen, die die Horizontalebene repräsentieren, wandert die maximale R-Zacke entsprechend nach rechts Richtung V1, die Unterschiede in den einzelnen Extremitätenableitungen werden umso kleiner, je mehr sich der Winkel zwischen Hauptvektor und Frontalebene den 90° nähert. Siehe dazu weiter unten SIQIII-Typ.)
Es gibt verschiedene Methoden (Beachte, dass aVR nach dextrocranial weist). Da das EKG vom Prinzip her ein bildgebendes Verfahren darstellt, tut man sich sehr viel leichter, wenn man sich die Ableitungen als Achsen mit definierter Orientierung (Pfeile) im Raum vorstellt. Elektrische Aktivität (z.B. eine R-Zacke) in Richtung der Pfeile ist im EKG maximal positiv, senkrecht dazu verlaufende Aktivität ist 0 und entgegengesetzte Aktivität (gleiche Achse, Orientierung entgegengesetzt, d.h. Pfeil um 180° gedreht) ist maximal negativ. Worauf es ankommt ist nicht die Höhe der Zacke, sondern die Fläche unter Zacke.
Bsp.: Folgt die elektrische Herzachse z.B. einer Diagonale von 60°, so ist die R-Zacke in der Ableitung II (60°) am größten, in aVR (210°) am negativsten und in der Ableitung aVL (-30°) 0.
Methode 1
Die folgende Methode ist beliebt, da sie die Vorstellungskraft und das Verständnis schult, somit nicht so schnell vergessen wird, und eine genauere Bestimmung der Herzachse in ca. 10°-Abschnitten ermöglicht.
- Es wird diejenige Extremitätenableitung herausgesucht, in der die positiven und negativen Ausschläge möglichst klein (nahezu isoelektrisch) sind. Die Herzachse muss senkrecht zu dieser Ableitung liegen.
- Im zweiten Schritt wird die im Cabrerakreis senkrecht dazu liegende Ableitung betrachtet und die Richtung des größten QRS-Komplexes (also: nach oben oder nach unten) ausgehend von der isoelektrischen Linie beurteilt. Die Ableitung mit der größten positiven R-Zacke gibt die Herzachse an, die Ableitung mit der negativsten Zacke ist der vorgenannten entgegengesetzt bzw. um 180° gedreht.
- Ist die anfangs ausgesuchte Ableitung nicht ganz isolelektrisch, dann kann man die Herzachse mit näherungsweise 10° korrigieren. Ist die nahezu isoelektrische Ableitung eher negativ, dann muss der Winkel zwischen der Ableitung und der Herzachse etwas größer sein (>90°), näherungsweise 100°. Ist die Ableitung eher positiv, dann beträgt der Winkel weniger als 90°, angenommen werden 80°.
Bsp.: Die Nettofläche der QRS-Komplexe der Ableitung I sei nahezu 0. Daraus folgt, dass die Herzachse entweder in Richtung aVF oder in Richtung -aVF liegt. Da die Ableitungen II, aVF und III positiv sind mit dem größten Ausschlag in Richtung aVF, beträgt der Winkel der Herzachse 90° (Steiltyp/Rechtstyp). Gehen wir nun davon aus, dass die QRS-Nettofläche der Ableitung I eher etwas negativ ist, dann muss der Winkel zwischen Ableitung I und der Herzachse größer als 90° sein und wir korrigieren die Achse mit +10°, d.h. die QRS-Achse beträgt nun 100° und damit liegt ein Rechtstyp vor.
Methode 2
Eine einfache Methode ist die Bestimmung mit diesem (Merk-)Schema, das man mit dem vorgenannten auch kombinieren kann:
| ÜLT | LT | IT | ST | RT | ÜRT | ||
|---|---|---|---|---|---|---|---|
| I. | + | + | + | + | - | - | - |
| II. | - | + | + | + | + | + | - |
| III. | - | - | + | + | + | + | + |
| und | I.>III. | III.>I. | aVR- | aVR+ | |||
Methode 3
- 1) Überprüfung, ob ein überdrehter Rechtstyp (I-, II-) oder ein überdrehter Linksstyp (II- und III- oder I- und aVR+) vorliegt.
- 2) Wenn nein, dann sucht man die Zacke mit der betragsmäßig größten Nettofläche (positive minus negative Fläche), die Herzachse liegt dann entweder im Uhrzeigersinn oder im Gegenuhrzeigersinn daneben im 30°-Feld. Das entscheidet dann die Ableitung mit der zweitgrößten Nettofläche.
Bsp.:
- Größte Nettofläche in Ableitung II., zweitgrößte in I. -> Indifferenztyp
- Größte Nettofläche in Ableitung II., zweitgrößte in III. -> Steiltyp
- Größte Nettofläche in Ableitung I., zweitgrößte in II. -> Linkstyp
Mit diesem Programm lässt sich das in ähnlicher Form (mit genauerer Winkelbestimmung) veranschaulichen und üben:
Physiologie: Bestimmung des Lagetyps
Methode 4
Man betrachtet zunächst nur die Ableitungen I, II und III und sucht die Ableitung mit der größten R-Zacke.
- Hat die Ableitung I die größte Zacke , dann handelt es sich um einen Linkstyp oder einen überdrehten Linkstyp
- Ist die Ableitung II negativ , dann liegt ein überdrehter Linkslagetyp vor.
- Ist die Ableitung II positiv, dann liegt ein (nicht überdrehter) Linkslagetyp vor
denn II steht senkrecht auf avL.
- Hat die Ableitung II die größte Zacke, dann handelt es sich um einen Normallagetyp oder einen Steiltyp
- Ist die Ableitung I größer als III, dann liegt ein Normallagetyp vor.
- Ist die Ableitung III größer als I, dann liegt ein Steillagetyp vor.
- Ist die Ableitung I und III gleich groß, dann liegt ein 60-Grad Lagetyp vor.
- Hat die Ableitung III die größte Zacke, dann handelt es sich über einen Rechtstyp oder einen überdrehten Rechtstyp
- Ist die Ableitung avR negativ, liegt ein Rechtstyp vor.
- Ist die Ableitung avR positiv, liegt ein überdrehter Rechtstyp vor.
denn avR steht senkrecht auf III
Methode 5
Man schaut sich alle Extremitätenableitungen an.
- 1) Orientierende Überprüfung, ob ein überdrehter Rechtstyp (I-, II-) oder ein überdrehter Linksstyp (II-, III-) vorliegt.
- 2) Das 30°-Feld zwischen größter und zweitgrößter Zacke (d.h. Nettofläche) gibt den Lagetyp an.
Bsp.:
- Größte Nettofläche in Ableitung II., zweitgrößte in I. -> Indifferenztyp
- Größte Nettofläche in Ableitung II., zweitgrößte in III. -> Steiltyp
- Größte Nettofläche in Ableitung I., zweitgrößte in II. -> Linkstyp
Mit diesem Programm lässt sich das in ähnlicher Form (mit genauerer Winkelbestimmung) veranschaulichen und üben:
Methode 6
Der Lagetyp wird als Winkel vom EKG-Gerät automatisch gemessen. Dem ausgedruckten Winkel wird ein Lagetyp zugeordnet.
Bedeutung des Lagetyps und Pathologien
| Lagetyp | Winkel | Vorkommen |
|---|---|---|
| Überdrehter Linkstyp | -150° bis -30° | Linksherzbelastung, Linksanteriorer Hemiblock, Vorderwandinfarkt, |
| Linkstyp | -30° bis 30° | Erwachsene über 40, Adipositas, Zwerchfellhochstand, Linksventrikuläre Hypertrophie, Schwangere |
| Horizontaltyp | 0° bis 30° | Linksherzhypertrophie |
| Indifferenztyp | 30° bis 60° | Normallage beim Erwachsenen, bei Säuglingen pathologisch |
| Steiltyp | 60° bis 90° | Kinder und schlanke Jugendliche, evtl. Hinweis auf Rechtsherzbelastung |
| Rechtstyp | 90° bis 120° | Physiologisch im Säuglings- und Kindesalter, V.a. RV-Hypertrophie oder linksposterioren Hemiblock |
| Überdrehter Rechtstyp | 120° bis 210° (=-150°) | immer pathologisch,Hinweis auf Rechtsherzbelastung (Rechtherzhypertrophie) oder linksposterioren Hemiblock, großer Lateralinfarkt |
Der überdrehte Linkslagetyp, der Rechtslagetyp und der überdrehte Rechtslagetyp sind meist pathologisch.
Pathologisch sind Veränderungen des Lagetyps im zeitlichen Verlauf. Das kann z.B. bei Frauen nach einer Schwangerschaft, bei älteren Patienten oder nach einem Herzinfarkt (schlecht/nicht durchblutetes Herzmuskelgewebe stört die Erregungsausbreitung und damit das EKG) der Fall sein.
Der Lagetyp kann bei ein und demselben Patienten durch tiefes Ein- oder Ausatmen erheblich variieren.
P-Achse
Wie für den QRS-Komplex kann man für die P-Welle die Achse bestimmen, die die Hauptrichtung der Erregungsausbreitung im Vorhof angibt.
T-Achse
Die T-Welle repräsentiert die Erregungsrückbildung in den Ventrikeln. Die Achsenbestimmung der T-Welle und das Ausrechnen des Winkelunterschieds zur QRS-Achse, die sogenannte Achsendivergenz, kann Aufschluss geben über Erregungsleitungsstörungen. Die Normwerte der Achsendivergenz sind abhängig vom Lebensalter und der Herzachse.
Orientierend kann man sich im EKG die Ableitungen markieren, wo der QRS-Komplex und die T-Welle nicht die gleiche Polarität haben. Ist davon auch die Ableitung der elektrischen Herzachse (QRS-Achse) betroffen, dann ist dies immer pathologisch, da die Achsendivergenz in diesem Fall mehr als 90° beträgt. In diesem Fall spricht man von Diskordanz der Kammerendteile. (Bsp.: die Herzachse beträgt 0° (d.h. QRS maximal in I), T ist in III am größten und in I demnach negativ, die Divergenz beträgt hier 120°). Normalerweise sind die Achsen von QRS und T nahezu konkordant; Das heißt dann auch, dass in Ableitungen mit rS die T-Welle negativ sein darf, z.B. in V1 oder bei Linkstyp in III.
Sagittaltyp
Die resultierende QRS-Achse, d.h. der Gesamtvektor der ventrikulären Erregungsausbreitung, verläuft annähernd entlang der Richtung der größten Muskelmasse, das heißt in Richtung des linken Ventrikels und damit ungefähr in der Frontalebene von rechts nach links. Beim Sagittaltyp dreht sich die Herzachse aus der Frontalebene heraus. Dabei nivellieren sich die QRS-Komplexe (Nettofläche) in den Extremitätenableitungen auf die isoelektrische Linie, wenn die QRS-Achse die 90° bezüglich der Frontalebene anstrebt (Teilvektoren in den Ableitungen senkrecht zu einer Achse sind 0). Eine normale Frontalebenen-Lagetypbestimmung wie oben geschildert ist dann nicht mehr möglich. In den BWA findet man einen langsamen R-Zuwachs mit relativ großen S-Zacken bis V6. Häufig mit Rechtsschenkelblock assoziiert.
Es gibt verschiedenen Typen des Sagittaltyps:
Drehung um die Transversalachse:
- QI,II,III-Typ (Uhrzeigersinn)
- SI,II,III-Typ (gg. Uhrzeigersinn): Rechtsherzbelastung
Drehung um die Längsachse:
- SIQIII-Typ (Uhrzeigersinn): Rechtsherzbelastung
- QISIII-Typ (gg. Uhrzeigersinn)
Ableitungen der Horizontalebene und 3D-Repräsentation
Ableitungen der Horizontalebene
Die Brustwandableitungen nach Wilson repräsentieren die Horizontalebene:
- V1: 4.ICR re. parasternal
- V2: 4.ICR li. parasternal
- V3: zwischen V2 und V4
- V4: 5.ICR medioclavicular links
- V5: vordere Axillarlinie links
- V6: mittlere Axillarlinie links
zusätzlich möglich:
- V7-V9 - Fortsetzung nach posterior bei Verdacht auf Hinterwandinfarkt
- Spiegelsymmetrische Anordnung von V3-V6 auf der rechten Thoraxwand - bei Verdacht auf rechts-anterioren Seitenwandinfarkt
Repräsentation der Herzanteile in den Ableitungen
- Vorderwand: V1-V4 (rechter Ventrikel!)
- Seitenwand links: I, aVL, V5, V6 (linker Ventrikel)
- Hinterwand:
- inferiorer Anteil: II, III, aVF
- posteriorer Anteil:
- direkte Zeichen: V7-V9 (nicht standardmäßig, bei Verdacht auf Hinterwandinfarkt zusätzlich ableiten)
- indirekte Zeichen: V1, V2
Die R-Zacken (Spannungen) sind in den Brustwandableitungen meist ausgeprägter als in den Extremitätenableitungen und nehmen charakteristischerweise zu und wieder ab (Maximum in der Ableitung nächst zum Lagetyp), was man als R-Progression bezeichnet.
Myokardhypertrophie
Vorbemerkung zur Myokardhypertrophie
Eine Myokardhypertrophie führt zur Zunahme der elektrisch wirksamen Muskelmasse, dadurch treten am Ort der Hypertrophie größere Spannungen auf und der Gesamtvektor richtet sich in diese Richtung aus mit Beeinflussung der Teilvektoren (gemessene Ableitungen).
Es resultieren charakteristische Veränderungen in den Achsen und in den Amplituden, die weiter unten ausführlicher besprochen werden. Eine Vorhofhypertrophie schlägt sich dabei in den P-Wellen nieder, eine Ventrikelhypertrophie im QRS-Komplex und in der T-Welle.
Ursachen einer ventrikulären Linksherzhypertrophie sind z.B. die arterielle Hypertonie und Aortenklappenstenosen (Druckbelastung) und die Aortenklappeninsuffizienz (Volumenbelastung). Die Mitralstenose führt zur Hypertrophie des linken Vorhofs.
Hinter einer Rechtsherzhypertrophie kann sich z.B. eine primäre oder sekundäre (z.B. bei COPD) pulmonale Hypertonie verbergen (Cor pulmonale).
P-Welle und PQ-Zeit
P-Welle
Erregungsausbreitung in den Vorhöfen
Physiologische Dauer: 50-100ms
P-Vektor in der Frontalebene: Richtung rechts-unten
Pathologische P-Werte:
- P verlängert/vergrößert
- Dilatation/Hypertrophie des Vorhofs
- P-Polymorphie (P zu klein und von wechselnder Gestalt, gehäufte Vorhofextraschläge)
- ektoper Ursprung
- Hinweis für ein Sicksinussyndrom ( bzw.Syndrom des kranken Vorhofes)
- P verspätet und negativ
- retrograde Vorhoferregung
P-dextroatriale (P-pulmonale)
Ät.: Chronische Belastung des rechten Vorhofs (Cor pulmonale, pulmonale Hypertonie, Trikuspidal-/Pulmonalklappenstenose)
→ Hypertrophie des rechten Vorhofs
Folge:
- stärkere Orientierung des Gesamtvektors nach unten-rechts-vorne (II, III, avF, V1)
- → Teilvektor Richtung rechter Vorhof (unten-rechts-vorne) größer → hohe spitz-positive P-Welle (>0,2mV) in den Ableitungen II, III, aVF und V1.
- → Teilvektor Richtung linker Vorhof links-hinten (I, aVL, V5, V6) kleiner → negatives P in aVL
- → die P-Welle ist nicht verbreitert, da die Reizleitung nicht verzögert ist.
P-sinistroatriale (P-mitrale)
Ät.: Chronische Belastung des linken Vorhofs (arterielle Hypertonie, Aortenstenose, schwere Mitralstenose)
→ Hypertrophie des linken Vorhofs
Folge:
- stärkere Orientierung des Gesamtvektors Richtung linker Vorhof nach links-hinten (I, aVL, V5, V6)
- → Teilvektor Richtung rechter Vorhof (unten-rechts-vorne) kleiner → P-Welle flacher in den Ableitungen II, III, aVF und V1.
- → Teilvektor Richtung linker Vorhof links-hinten (I, aVL, V5, V6) größer.
- → die P-Welle ist verbreitert, da die Reizleitung verzögert ist und oft doppelgipfelig in I, II und V6.
P-biatriale
beide Vorhöfe sind hypertrophiert
→ Kombination der genannten Bilder → P-Welle in den Ableitungen links-hinten (I, aVL, V5, V6) verbreitert, doppelgipfelig, in den Ableitungen rechts-vorne-unten (II, III, avF, V1) hoch.
PQ-Zeit
Die PQ-Zeit entspricht der atrioventrikulären Überleitung und beträgt etwa 200ms. Eine Verlängerung spricht für einen AV-Block. Näheres dazu siehe im Kapitel Rhythmusstörungen.
QRS-Komplex
QRS-Komplex
Höhe des normalen QRS-Komplexes ca. 1 mV in den Extremitätenableitungen, ca. 1-3 mV in den Brustwandableitungen.
QRS-Nomenklatur
Kleine Zacken werden mit Kleinbuchstaben benannt, große Zacken mit Großbuchstaben. Bei zwei gleichen Zacken bekommt die zweite ein Häkchen '. Nichtvorhandene Zacken werden weggelassen.
Bsp.:
- QRS - normaler QRS-Komplex,
- R - nur eine R-Zacke,
- rSr' - eine tiefe S-Zacke zwischen zwei kleinen R-Zacken.
- rSR' - kleine R-Zacke, tiefe S-Zacke, hohe R-Zacke (typisches Rechtsschenkelblock-Bild)
QRS-Veränderungen
- QRS zu hoch/tief - links- oder rechtsventrikuläre Hypertrophie, Berechnung mit dem Sokolow-Lyon-Index.
- QRS zu breit (>110ms) - Schenkelblock
- QRS zu klein = Niedervoltage R<0,5-0,6mV in den EA und/oder R<0,6-0,7mV in den BWA - Adipositas, Perikarderguß, Herzatrophie
Ventrikuläre Myokardhypertrophie
Die folgenden Indices liefern Hinweise auf eine Kammerhypertrophie, bei Verdacht und therapeutischer Relevanz sollte der Verdacht echokardiographisch gesichert werden. Gerechnet wird mit den Amplituden (ohne Vorzeichen).
Sokolow-Lyon-Index:
- Linksventrikuläre Hypertrophie: S(V1) + R(V5) ≥ 3,5 mV
- Rechtsventrikuläre Hypertrophie: R(V1) + S(V5) ≥ 1,05 mV
Die Sensitivität des Sokolow-Lyon-Index beträgt ca. 80%. Sensitiver bei Linksherzhypertrophie ist der Lewis-Index, der immer mitbestimmt werden sollte:
Lewis-Index:
- Linksventrikuläre Hypertrophie: RI + SIII - SI - RIII ≥ 1,6 mV
Achtung! Bei Schenkelblock sind Hypertrophie-Indices nicht anwendbar!
Linksventrikuläre Hypertrophie
 |
 |
- meist Linkslagetyp
- Sokolow-Lyon-Index: S(V1) + R(V5) ≥ 3,5 mV, setzt sich zusammen aus:
- tiefe S-Zacken in den präcordialen Ableitungen V1, V2
- hohe R-Amplituden in den links präcordialen Ableitungen V5, V6
- Lewis-Index: RI + SIII - SI - RIII ≥ 1,6 mV
- Diskordanz der Kammerendteile (ST ggf. gesenkt, T evtl. negativ)
- bei schlanken Jugendlichen meist falsch positive Indizes
Hinweise auf die Ätiologie:
- Druckhypertrophie -> T präterminal negativ
- Volumenhypertrophie -> T positiv
Rechtsventrikuläre Hypertrophie
- Rechtslagetyp
- evtl. P-dextroatriale
- Rechtsventrikuläre Hypertrophie: R(V1) + S(V5) ≥ 1,05 mV
- R hoch in V1/V2
- Tiefes S in V5/v6
- Diskordanz der Kammerendteile in V1/V2 (ST gesenkt, T negativ)
Biventrikuläre Hypertrophie
- R hoch in V1, V5, V6
- Rechtstyp bei Linksherzhypertrophiezeichen
- Katz-Wachtel-Zeichen: Hohes R und niedriges S in V1 bis V4
- P-dextroatriale bei Linksherzhypertrophiezeichen
T-Welle und QT-Zeit
T-Welle
Die T-Welle repräsentiert die Erregungsrückbildung in den Kammern. Überhöhte T-Wellen kommen bei vegetativer Dystonie vor.
Negative diskordante T-Wellen können ein Zeichen für eine Myokardischämie sein. In V1 und bei Linkstyp in III sind negative T-Wellen normal, da konkordant.
QT-Zeit
Die QT-Strecke ist die Strecke von der Q-Zacke bis zum Ende der T-Welle.
Die QT-Zeit QT [s] wird aus der QT-Strecke QTs [mm] ausgerechnet, indem man sie durch die Vorschubgeschwindigkeit v [mm/s] teilt, gemäß der einfachen Formel "Geschwindigkeit v ist Strecke s pro Zeit t" ( v = s/t <=> t = s/v ):
Sie kann auch mit dem EKG-Lineal abgelesen werden.
Die Normwerte für die QT-Zeit sind frequenzabhängig. Bei 60 Schlägen pro Minute beträgt QT normalerweise etwa 390ms +/-10%. Mit der Formel nach Bazett lässt sich dieser Normwert auf alle anderen Frequenzen umrechnen.
+/- 10%
Setzt man für die Herzfrequenz f = 60 bpm ein, so ergibt sich QTn = 0,39s.
Da die Herzfrequenz f und die Periodendauer RR (RR-Abstand in [s]) über die Formel f [1/min] = 60(s/min)/RR[s] zusammenhängen, kann man für 60(s/min)/f[1/min] auch RR[s] einsetzen:
+/- 10%
Die RR-Zeit liest man mit dem EKG-Lineal ab oder errechnet sie gemäß der Geschwindigkeitsformel (siehe oben) als RR-Strecke RRs geteilt durch die Vorschubgeschwindigkeit v. Als Formel: RR[s]= RRs[mm]/v[mm/s].
Die Toleranzgrenzen +10% und -10% für QT errechnet man mit:
QTn + 10% =
QTn - 10% =
Ab QTn +13% (Faktor 1,13) spricht man von einem Long-QT-Syndrom.
| Frequenz f [1/min] | QT-Normwerte in ms | |||
|---|---|---|---|---|
| QT-10% | Norm | QT+10% | QT+13% | |
| 40 | 430 | 478 | 525 | 540 |
| 50 | 385 | 427 | 470 | 483 |
| 60 | 351 | 390 | 429 | 441 |
| 70 | 325 | 361 | 397 | 408 |
| 80 | 304 | 338 | 371 | 382 |
| 90 | 287 | 318 | 350 | 359 |
| 100 | 272 | 302 | 332 | 341 |
| 110 | 259 | 288 | 317 | 325 |
| 120 | 248 | 277 | 303 | 313 |
| 130 | 238 | 265 | 291 | 299 |
Diese frequenzabhängigen Werte stehen als Normogramme auf vielen EKG-Linealen, was das Mitschleppen des Taschenrechners erspart.
QTc
Anstatt die am EKG-Streifen abgelesene (oder errechnete) QT-Zeit mit einem frequenzbezogenen Normalwert zu vergleichen, kann man auch den umgekehrten Weg gehen und sie als frequenzkorrigierte QT-Zeit (QTc) angeben, die der QT-Zeit bei 60bpm entsprechen würde. Sie beträgt normalerweise weniger als 440ms (= 390ms + 13%) und errechnet sich (in Sekunden) als:
Tauscht man RR wieder gegen die Frequenz f, so ergibt sich:
Für f = 60bpm ergibt die Formel QTc = QT, d.h. die Formel rechnet die abgelesene QT-Zeit immer auf die entsprechende QT-Zeit um, die man bei einer Frequenz von 60bpm hätte. So werden die QT-Zeiten unter unterschiedlichen Frequenzen vergleichbar.
Die QTc-Formeln sind die gleichen wie oben mit QTc[s] = 0,39s. Legt man dort eine Toleranzgrenze von etwa +13% nach oben an, so kommt man auf die Grenze von 440ms (0,39s + 13%) als Grenze zum Long-QT.
Bedeutung der QT-Zeit
Eine Verlängerung der QT-Zeit (QTc > 440ms) erhöht das Risiko für einen Einfall einer ventrikulären Extrasystole in die vulnerable Phase der T-Welle (R- auf T-Phänomen) mit der möglichen Folge gefährlicher Torsades-de-pointes-Tachykardien. Daneben erhöht sich das Risiko von plötzlichem Herztod (PHT), sudden infant death syndrome (SIDS) und Synkopen.
Medikamente, die die QT-Zeit verlängern, sind z.B. Neuroleptika, Antidepressiva, Makrolid-Antibiotika, Fluorchinolone, Azol-Antimykotika, Malariamittel, Virostatika (z.B. Foscarnet, Amantadin), Antihistaminika der zweiten Generation, 5-HT3-Antagonisten (v.a. Dolasetron), Triptane, Antiarrhythmika, Sympathomimetika u.a.m.)
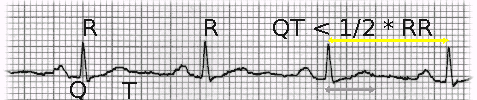
Abschätzung der QT Zeit aus dem Ruhe EKG
Eine verlängerte QT-Zeit kann relativ einfach im Ruhe-EKG erkannt werden, wenn man den RR-Abstand zweier benachbarter QRS-Zacken betrachtet. Ist die QT-Zeit länger als der halbe RR-Abstand, dann ist die QT-Zeit auf jeden Fall verlängert.
Schenkelblock
Der Schenkelblock
Pathologisch liegt dem Schenkelblock die Blockade eines Tawaraschenkels oder eines seiner Faszikel zugrunde. In der Folge wird der betroffene ventrikuläre Anteil verzögert erregt (-> QRS-Verbreiterung). Die Erregungsfront nimmt dabei meist einen anderen Verlauf, was sich z.B. in tiefen S-Zacken (Erregung weg von der Vektorspitze der Ableitung) und deren Lokalisation niederschlägt. Bspw. wird der linke Ventrikel beim LSB von ventral vom rechten Ventrikel erregt. Die Erregungsausbreitung im linken Ventrikel ist dann den Vektorrichtungen V1-V3 entgegengesetzt (180°).
Im Schenkelblock-EKG sind die QRS-Komplexe M-förmig deformiert und verbreitert. Ist der QRS-Komplex dabei kleiner als 120 ms, dann spricht man von einem inkompletten Schenkelblock. Ist der QRS-Komplex gleich oder breiter als 120 ms, dann liegt ein kompletter Schenkelblock vor. Man misst die QRS-Breite hier sinnvollerweise in V1 und V6.
| QRS < 100 ms | normal |
| QRS > 100 und < 120 ms | inkompletter Schenkelblock |
| QRS ≥ 120 ms | kompletter Schenkelblock |
Nicht immer kann man sich auf diese Einteilung verlassen. Beim Wolff-Parkinson-White-Syndrom (WPW -Syndrom) ist der QRS auch verbreitert, es liegt dabei aber kein Schenkelblock sondern eine atypische Erregung (Präexzitation) der Kammer über ein zusätzliches Leitungsbündel vor welches die normale Erregung über den AV Knoten überholt.
Mit einem RR' bildet sich der Rechtsschenkelblock in V1,V2 ab, der Linksschenkelblock in V5, V6.
Cave: Folgende Parameter sind bei einem Schenkelblock nicht bzw. kaum verwertbar:
- Hypertrophieindizes
- QT-Dauer
- ST-Strecke (bes. bei LSB)
Somit ist die Infarkterkennung beim kompletten Linksschenkelblock praktisch nicht möglich.
Erkennung des Schenkelblockes im EKG
Zur Erkennung und Einordnung des Schenkelblockes ist folgender Algorithmus sinnvoll:
1. Wie breit ist der QRS-Komplex?
| QRS > 100 und < 120 ms | inkompletter Schenkelblock |
| QRS > 120 ms | kompletter Schenkelblock |
2. Welche Art von Block liegt vor?
Bei einem inkompletten Block
- ... kann man aus einem überdrehten Linkslagetyp auf einen Linksanterioren Hemiblock schließen.
- Findet sich in V1 ein M-förmiger QRS-Komplex so liegt ein inkompletter Rechtsschenkelblock vor.
Bei einem kompletten Block
... betrachtet man V1 und V6:
- Ist V1 M-förmig und positiv liegt ein Rechtsschenkelblock vor.
- Ist V6 positiv (nicht unbedingt M-Förmig) und ist die ST-Strecke massiv deformiert und diskordant zum QRS-Komplex, dann liegt ein kompletter Linksschenkelblock vor.
Diskordant heißt hier:
- Falls der QRS-Komplex positiv ist, so ist die ST-Strecke negativ.
- Falls der QRS-Komplex negativ ist, so ist die ST-Strecke positiv.
Rechtsschenkelblock (RSB)
PP.: Der rechte Tawaraschenkel ist unterbrochen.
Vollständiger Rechtsschenkelblock
 |
 |
- QRS ≥ 120ms.
- M-förmig deformierter QRS-Komplex in V1-V2 (mit R).
- Verspäteter Beginn der endgültigen Negativitätsbewegung bzw. verspäteter oberer Umschlagspunkt, d.h. die Zeitspanne vom Beginn des QRS-Komplexes bis zur zweiten Spitze vom M (R'), ist länger als 30 ms.
- Tiefes S in den linkscordialen Ableitungen I, aVL, V5 und V6.
- Diskordanz des Kammerendteils (ST/T) zum QRS-Komplex.
Ät.: KHK, Myokarditis, Rechtsherzbelastung
Unvollständiger Rechtsschenkelblock
- QRS < 120 ms (~100-110ms).
- M-förmig deformierter Kammerkomplex in V1-V2.
- rSr'-Form in V1 ohne Krankheitswert - rsR', rSR', RSR', RSr' pathologisch.
- S-Zacke in I.
- Isoliert meist ohne Krankheitswert.
Ät.: Vorhofseptumdefekt
Linksschenkelblock (LSB)
 |
 |
PP.: Der linke Tawaraschenkel (unifaszikulärer Block) oder seine beiden Faszikel (bifaszikulärer Block) sind unterbrochen.
- QRS ≥ 120ms.
- M-förmiger QRS-Komplex in I, aVL, V5, V6 („abgebrochener Zuckerhut“).
- Verspäteter oberer Umschlagspunkt (>55ms).
- Tiefes breites S in V1-V3.
- Der verplumpten R-Zacke in I, aVL geht kein Q voraus. (DD LAHB: oft kleines Q vorhanden)
- Diskordanz des Kammerendteils (ST/T) zum QRS-Komplex.
 |
 |
Ät.: Bei fast jeder Herzerkrankung, wie KHK, Myokarditis, Hypertonie, DCM, Aortenvitium
Linksschenkelblock oft mit ST-Hebung -> erschwerte Infarkt-Diagnostik!
Da der linke Tawara-Schenkel aus zwei Faszikeln besteht, gibt es auch Hemiblöcke. Es kommen sogar alternierende Hemiblöcke vor, bei denen sich LAHB und LPHB abwechseln, was auf Extrasystolen hindeuten kann(?).
Linksposteriorer Hemiblock (LPHB)
selten
- Normale QRS-Zeit.
- Lagetyp: Rechtstyp oder überdrehter Rechtstyp (DD Rechtsherzbelastung).
- Tiefes S in I, u-Wellen in III (?).
Th.: Ausschluß einer Rechtsherzbelastung
Kombinationen
 |
 |
Unifaszikuläre Blöcke
- LAHB
- LPHB
- RSB
Bifaszikuläre Blöcke
- LSB (LAHB + LPHB) - vollständiger Linksschenkelblock
- LAH + RSB -> HSM-Therapie erwägen! Relativ häufig vorkommende Komplikation des AV-Blocks.
Trifaszikuläre Blöcke
- Drohender trifaszikulärer Block: LAH + RSB + AV-Block °I -> HSM-Therapie!
- Vollständiger trifaszikulärer Block: LAHB + LPHB + RSB -> HSM-Therapie!
DD Schenkelblock
- Hyperkaliämie: spitzes hohes T mit breiter Basis
- WPW-Syndrom: Präexzitation (Deltawelle)
Akuter Myokardinfarkt



Ein Herzinfarkt kann, muß sich aber nicht im EKG darstellen, daher müssen zur Diagnose weitere Parameter (typische Beschwerden, positives Troponin T, CK und CK-MB erhöht mit CK-MB/CK > 6%, GOT, LDH, A- oder Hypokinetische Areale im Herzecho) hinzugezogen werden. Man unterscheidet:
- STEMI - ST-elevated myocard infarction
- Infarkt mit typischer ST-Hebung im EKG
- meist transmuraler Infarkt
- NSTEMI - Non-STEMI
- Infarkt ohne typische ST-Hebung im EKG und ohne pathologische Q-Zacke. Infarktzeichen können sein: R-Reduktion, ST-Senkungen, gleichschenkelige T-Negativierung, akut aufgetretener Linksschenkelblock.
- häufigere Form, entspricht meist einem subendokardialen Infarkt
Infarktlokalisation
Die Ableitungen mit den ST-Hebungen (direkte Infarktzeichen) repräsentieren das betroffene Infarktareal. Die darauf senkrecht stehenden Ableitungen zeigen reziproke Veränderungen (indirekte Infarktzeichen). Bei rechtsventrikulären oder posterolateralen Infarkten findet man oft nur die indirekten Infarktzeichen im gewöhnlichen 12-Kanal-EKG. Bei Verdacht sollte man daher mit zusätzlichen Ableitungen nachlegen (V3r-V6r bzw. V7-V9). Ein Rückschluss auf die betroffene Arterie ist spekulativ.
| Betroffenes Areal | Evtl. betroffene Arterie | Ableitungen | Indirekte Infarktzeichen |
|---|---|---|---|
| Anterolateral (großer Vorderwandinfarkt) | R. interventricularis anterior (RIVA, LAD) proxímal | V1-V6, aVL, I | (II), III, aVF |
| Anteroseptal | RIVA (distal) | V1-V4 | (II, III, aVF) |
| Lateral | Ramus diagonalis (RIVA), R. marginalis sinister (R. circumflexus (RCX)) | I, aVL, V5-V7 | |
| Posteriore Hinterwand | RCX | V7-V9, aVF, III | V1-V3 |
| Inferiore Hinterwand | A. coronaria dextra (RCA) -> R. posterolateralis dexter | II, III, aVF | V2-V4, I, aVL |
| Rechtsventrikulär | RCA | V3r-V6r, V1 | V2-V4 |
Infarktstadien (STEMI)
Im EKG lassen sich vier zeitliche Stadien eines transmuralen Infarktes unterscheiden. (Gleichbleibendes kursiv gedruckt)

Stadium 1.: Frischer Infarkt
- Q noch klein
- kleines R
- starke ST-Hebung
- T positiv

Stadium 2.: Zwischenstadium Dauer mehrere Tage
- Tiefe Q-Zacke
- R noch klein
- ST-Strecke nur noch mäßig erhöht
- T spitz negativ

Stadium 3.: Folgestadium Dauer mehrere Wochen
- Tiefes Q
- R noch klein
- ST wieder auf der isoelektrischen Linie
- T spitz negativ

Stadium 4.: Alter Infarkt
- Q noch pathologisch tief
- R wieder normal hoch
- keine ST-Hebung
- T bereits positiv
Kriterien einer pathologischen Q-Zacke
(sogenanntes Pardee-Q)
- Q > 40ms
- oder mind. 1/4 der Amplitude der folgenden R-Zacke.
Auch kleinere Q-Zacken sind bei entsprechender Anamnese als Infarktzeichen zu werten.
Fragen an den Patienten
- Seit wann welche Beschwerden?
- Haben Sie zur Zeit der Befragung immer noch Beschwerden -> Wenn ja, dringlich Therapie notwendig!
- Kardiale Risikofaktoren (CRF): Rauchen? Diabetes mellitus? Dyslipoproteinämie? Hochdruck? Herzinfarkte bei den Verwandten ersten Grades?
- Luftnot? Ödeme? Belastbarkeit?
- Palpitationen?
Differentialdiagnosen/Stolperfallen
- Tiefes T mit ST-Senkung -> instabile Angina pectoris oder NSTEMI!
- Typische ST-Hebung und Angina pectoris, aber kein Enzymanstieg
- Seltene Form der Prinz-Metal-Angina-Pectoris
- ST-Hebungen (über allen Ableitungen!) und retrosternale Schmerzen bei Perikarditis
- Persistierende ST-Hebung -> Herzwandaneurysma (Pendelvolumen)
- Zeltförmiges T -> unspezifisch
- RR' (keine Q-Zacke) -> unspezifische interventrikuläre Erregungsleitung
Myokarditis und Perikarditis
Perikarditis
Ursachen:
- Trauma, Operationen
- nach Myokardinfarkt (Dressler-Syndrom)
- idiopathisch/viral (78%), bakteriell (4%), Tbc (5%), (Pilze)
- Kollagenosen, Vaskulitis, Systemerkrankungen
- bei Pneumonie, Pleuritis, Lungenembolie
- maligne Erkrankungen
Kompl.: Perikarditis constriktiva mit diastolischer Füllungsstörung
Klinik:
- thorakale Schmerzen, verstärkt durch Inspiration, Husten oder Schlucken
- Fieber
- Schluckstörungen (Nachbarschaft zum Ösophagus)
- trockner Husten
EKG: ST-Hebungen in allen Ableitungen (Es kann also kein Infarkt sein, ein "Paninfarkt" würde nicht überlebt werden.)
Echo: Meist findet man einen gewissen Perikarderguß, selten eine fibrinöse Perikarditis mit sägezahnartig begrenzter Epikardgrenze.
DD: Myokardinfarkt - Perikarditis
| Myokardinfarkt | Perikarditis | |
|---|---|---|
| ST-Hebung | hoch | gering |
| ST-Form | konvex | konkav |
| Lokalisation der ST-Hebung | betroffener Bezirk | überall |
| R | oft klein | normal |
| R/ST | klein | groß |
| Q | im Verlauf groß | normal |
| ST-Abgang | vom absteigenden R ausgehend | vom aufsteigenden S ausgehend |
| Alter | älter | jünger |
| Schmerzlokalisation | retrosternal | Herzregion |
| Schmerzcharakter | lang | atemabhängig |
| Perikardreiben | selten | meist vorhanden |
| Herzenzyme | stark erhöht | leicht erhöht oder normal |
Myokarditis
Die Myokarditis ist eine klinische Diagnose, es gibt keine typischen EKG-Veränderungen.
Mögliche unspezifische Veränderungen können sein:
- AV-Block
- passagerer Schenkelblock
- ST-Hebung
- T-Abflachung und negative T-Wellen
ST-Senkungen
ST-Senkungen
Differentialdiagnose der ST-Strecken-Senkungen
- ST-Strecken-Senkungen unter 0,1 mV in den Extremitäten- bzw. unter 0,05 mV in den Brustwandableitungen sind nicht signfikant
- aszendierende Senkungen sind bei einer Sinustachykardie nicht krankhaft
- deszendierende Senkungen, die direkt in eine negative T-Welle übergehen, sprechen für eine linksventrikuläre Hypertrophie,
- muldenförmige Senkungen kommen unter Digitalis-Therapie vor.
- horizontale Senkungen sind dringend verdächtig für eine akute Myokardischämie
Tabelle
Beispiele
 |
 |
Vorbefunde: Digitoxin-Spiegel 31,5ng/ml (therapeutisch 9-25ng/ml).
Kommentar: Interessant wäre jetzt noch das EKG desselben Patienten ohne Digitoxin.
Rhythmusstörungen
Herzrhythmusstörungen (HRST) lassen sich in Reizbildungsstörungen und Reizleitungsstörungen einteilen. Nach der Frequenz unterscheidet man zwischen bradykarden (<60/min) und tachykarden (>100/min) HRST.
Erregungsleitungsstörungen
Man unterscheidet Blockbilder (sinuatrialer Block, atrioventrikulärer Block, intraventrikuläre Leitungsstörungen wie RSB und LSB) und Wiedereintrittskreise (Reentry).
AV-Block

Unter dem AV-Block versteht man eine passagere oder permanente Störung der atrioventrikulären Überleitung. Die atrioventrikuläre Überleitung ist die elektrische Leitung zwischen Vorhof und Herzkammer durch den AV-Knoten.
Ät.: Jede organische Herzerkrankung kann zum AV-Block führen, weiterhin kann ein AV-Block postoperativ, bei Hyperkaliämie, nach Aortenklappenersatz und als Medikamentennebenwirkung auftreten. Ein neu auftretender AV-Block bei bestehender Aortenklappenendokarditis weist auf eine Parenchymdestruktion (Klappenringabszess) hin, die einer umgehenden operativen Entlastung bedarf.
Klinik: Leistungsminderung, Schwindel, Synkopen (Adam-Stokes-Anfall). Wichtig ist die Symptom-Befund-Korrelation, da einerseits ein AV-Block keine Beschwerden machen muß und andererseits ein Schwindel auch andere Ursachen haben kann als der vielleicht zufällig auch vorhandene AV-Block.
Klassifikation:
- AV-Block °I: Die PQ-Zeit ist auf über 200ms verlängert.
- AV-Block °II:
- Typ Wenckebach: Die PQ-Strecke verlängert sich kontinuierlich bis ein QRS-Komplex ausfällt, dann beginnt das ganze von vorne. Die Wenckebach-Periodik ist ein Schutzmechanismus, der die Kammer vor einer hochfrequenten supraventrikulären Erregung schützt. Die Wenckebach-Periodik kann beim Gesunden nachts beobachtet werden, wenn der Wenckebach-Punkt (Frequenz, bei der die Wenckebach-Periodik einsetzt) physiologischerweise absinkt. Beim AV-Block °II Typ Wenckebach ist der Wenkebach-Punkt pathologisch erniedrigt.
- Typ Mobitz: Beim AV-Block °II Typ Mobitz wird nur ein Teil der Erregungen (P) auf die Kammer (QRS) übergeleitet, z.B. nur jede zweite (2-zu-1-Überleitung) oder jede dritte (3-zu-1-Überleitung).
- AV-Block °III: Vorhoferregungen (P) und Kammeraktionen (QRS) sind völlig unabhängig voneinander, man spricht von AV-Dissoziation. Der AV-Knoten ist dabei der Taktgeber der Kammer.
Sinuatrialer Block (SA-Block)
Die Klassifikation der sinuatrialen Blockbilder ist ähnlich wie bei den AV-Blöcken, spielt in der Praxis aber eine geringere Rolle.
- SAB °I: Die Leitung vom Sinusknoten auf den Vorhof ist verzögert. Im EKG ist das nicht erkennbar.
- SAB °II:
- Typ Wenckebach: Hier kommt es zu einer zunehmenden Verzögerung der sinuatrialen Überleitung bis zum Ausfall einer P-Welle. Diese Entität ist sehr selten! Erkennbar ist sie an der regelmäßig auftretenden "Sinus-Pause", die weniger als 2 PP-Intervalle beträgt, zwischen regelmäßigen (DD.: Sinusarrythmie) und gleichförmigen (DD.: SVES) P-Wellen.
- Typ Mobitz: Es kommt zur intermittierenden Unterbrechung der sinuatrialen Überleitung, wobei ein oder zwei Herzaktionen ausfallen. Die Pause hat die Länge von genau zwei PP-Intervallen bzw. den Vielfachen von PP (2PP, 3PP, 4PP usw.).
- SAB °III: Der sinuatriale Block ist im EKG vom Sinusarrest nicht zu unterscheiden.
Intraventrikulärer Block
Siehe Schenkelblock.
Reizbildungsstörungen (RBS)
Nach der Lokalisation der Erregungsbildung differenziert man zwischen nomotopen Störungen (Sinustachykardie, Sinusbradykardie, Sinusarryhthmie, Sinus-Arrest, Sick-Sinus-Syndrome) und heterotopen Störungen ((supra)ventrikuläre Extrasystolie/Tachykardie).
Nomotope RBS
Sinustachykardie
HF > 100 bpm
Ät.: Schock, Blutverlust, Anämie, Fieber
Sinusbradykardie
HF < 60/min
Ät.: Sportler, β-Blocker, Vagotonie, Hypothyreose, intrakranielle Drucksteigerung, Thyphus abdominalis
Sinusarrhythmie
Respiratorische Sinusarrhythmie
Physiologische Atemabhängigkeit der Herzfrequenz durch erhöhten venösen Rückfluss bei Inspiration (Bainbridge-Reflex) und erhöhten Vagotonus bei Exspiration. Die respiratorische Sinusarrhythmie - kurz RSA - ist somit keine krankhafte Störung. Auffallende Reduktion der RSA kann dagegen Anlass zu medizinischer Ursachensuche geben, beispielsweise im kardiopulmonalen Bereich, im Bereich des autonomen Nervensystems u. a. Siehe auch unter Herzratenvariabilität, HRV, Herzfrequenzvarianz, HFV, sowie insbesondere Herzkohärenz.
Pathologische Sinusarrhythmie
Ät.: Degenerative Sinusknoten-Erkrankungen
Folgen: Die Sinusarrhythmie bleibt meist asymptomatisch
Th.: Eine Schrittmachertherapie verbessert nicht die kardiale Lebenserwartung (d.h. man stirbt nicht an der Sinusarrhythmie), aber bestehende Symptome wie Synkopen oder Schwindel können gebessert werden (andere Ursachen eines Schwindels, z.B. Hirndurchblutungsstörungen oder Innenohrprobleme sollten vorher ausgeschlossen werden).
EKG: Die P-Wellen sehen überall gleich aus. (DD.: Supraventrikuläre Extrasystolen (SVES))
Sinusknoten-Syndrom (sick-sinus-syndrome)
Ät.: Altersbedingte Degeneration, Entzündungen, Ischämie
PP.: Störung der Erregungsbildung im Sinusknoten oder Störung der sinuatrialen Überleitung. Mögliche Folgen sind ein Abfall der Sinusfrequenz, Sinuspausen, ein inadäquater Frequenzanstieg unter Belastung oder eine atriale Tachyarrhythmie.
Klinik.: Leistungsschwäche, Schwindel, Synkopen (Adam-Stokes-Anfall)
Heterotope RBS
Ventrikuläre oder supraventrikuläre Störungen außerhalb des SK.
Passive Heterotopie
Einspringen von Ersatzrhythmen untergeordneter Erregungszentren z.B. bei Sinusbradykardie, AV-Block u.a.m.
Aktive Heterotopie

Einteilung:
- Extrasystolen (ventrikulär, supraventrikulär)
- Extrarhythmen (Kennzeichen: schneller als der Sinusrhythmus)
- Vorhoflattern (f = 280-350/min), Vorhofflimmern(f = 350-600/min)
- Supraventrikuläre Kammertachykardie bei Überleitung einer Vorhoftachykardie oder Vorhofflatterns
- Kammertachykardie
- Kammerflattern, Kammerflimmern
Ektope Vorhofzentren
EKG: Die P-Welle ist sägezahnförmig. Bei einem tiefen ektopen Zentrum ist die P-Welle in II,III,aVF negativ. Evtl. kann eine sog. pathologische präautomatische Pause auftreten, das ist die Zeit zwischen dem Ende einer HRST und dem Wiederanspringen des Sinusknotens ("pathologisch" wenn über 2s Dauer).
Extrassystolie
Extrasystolen sind zusätzliche Herzaktionen durch ektope Reizbildungszentren. Man unterscheidet supraventrikuläre (SVES) und ventrikuläre Extrasystolen (VES).
SVES
Normale SVES
Das ektope Zentrum liegt supraventrikulär im Vorhof oder seltener in den Pulmonalvenen
Morphologie: Normal konfigurierter QRS-Komplex nach einer deformierten P-Welle, keine voll kompensierte Pause.
Blockierte SVES
Vorzeitige Erregung während der Refraktärzeit des AV-Knotens.
Morphologie: P-Welle ohne QRS
Aberrierende Leitung
Die Vorhoferregung trifft auf teilweise refraktäre Tawaraschenkel.
Morphologie: Meist rechtsschenkelblockartig deformierter QRS-Komplex.
VES

Morphologie: Vorzeitig einfallender schenkelblockartig deformierter QRS-Komplex, unabhängig von der P-Welle, komplette kompensatorische Pause. VES aus verschiedenen ektopen Zentren sehen verschieden aus (polytop), wenn die VES alle gleich aussehen: monotop. Treffen zufällig eine normale Erregung und eine VES zusammen entsteht ein Fusions-QRS-Komplex.
Th.: 1) keine, da harmlos, 2) bei Beschwerden (Schwindel, verminderte Belastbarkeit durch reduziertes HZV) ggf. Ablation oder Schrittmacher (beta-Blocker können vorteilhaft oder von Nachteil sein, nicht vorhersehbar).
Sonderformen:
- Coupletts - zwei aufeinanderfolgende VES
- Tripletts - drei aufeinanderfolgende VES
- Bigeminus - VES und normale Herzaktion wechseln sich ab. (QRS - VES - QRS - VES - ...)
- ventrikuläre Tachykardie
Tachykarde HRST
Supraventrikuläre Tachykardie (SVT)
4 Differentialdiagnosen bei Tachykardie mit schmalen Kammerkomplexen:
- Sinustachykardie - Ät.: z.B. starke Aufregung, schwere Anämie, Blutverluste, Schock
- Inadäquate Sinustachykardie - Anomalie des Sinusknotens
- AV-Reentry Tachykardie mit Präexzitation
- WPW-Syndrom: jüngere Leute
- Präexzitation über Mahaim-Bündel: selten
- AV-Reentry Tachykardie ohne Präexzitation - Über akzessorische Leitungsbündel, die die Kammererregung wieder auf den Vorhof leiten kommt es zu anfallsartig auftretenden kreisenden Erregungen ohne Präexzitation. Eher jüngere Leute, 2/3 Herzgesunde.
- Vorhofftachykardie oder -flattern mit unterschiedlicher Überleitung (1:2, 1:3, :1:4 o.a.). Ältere Leute. Bei 1:2 Überleitung im Ruhe-EKG u.U. schwierig von der AV-Reentry Tachykardie abzugrenzen. Evtl. kann die DD mit Adenosin (HWZ wenige Sekunden) versucht werden, was die AV-Überleitung drosselt. Bei der AVRT kommt es dadurch häufig zur Konversion in den SR, beim Vorhofflattern zur Demaskierung der P-Wellen. Cave: Häufig Brechreiz, Nierenschale bereithalten, Patienten informieren!
Anm.: Bei gleichzeitigem Schenkelblock können die Kammerkomplexe auch breiter sein, DD: siehe unten
DD Tachykardie mit breitem Kammerkomplex
- VT
- Supraventrikuläre Tachykardie mit Schenkelblock (15-25%) - vorbestehend oder funktionell
- Supraventrikuläre Tachykardie ohne Präexzitation - Angeborene Fehlbildung bei Herzgesunden, Herzerkrankungen (Mitralklappenprolaps), Hyperthyreose
- Supraventrikuläre Tachykardie mit Präexzitation
- über Mahaim-Bündel: selten
- Wolff-Parkinson-White-Syndrom (WPW-Syndrom)
- Antidrome WPW-Tachykardie
- WPW bei Vorhofflimmern
Präexzitationssyndrome
- über Mahaim-Bündel
- Wolff-Parkinson-White-Syndrom (WPW-Syndrom)
- LGL-Syndrom (Lown-Ganong-Levine-Syndrom)

Eher jüngere, "herzgesunde" Männer betroffen (,die das auch meist schon wissen, wenn man sie danach fragt), Prävalenz: 0,1-0,3%. Akzessorische Leitungsbündel (Kent-Bündel) also Kurzschlüsse zwischen Vorhof und Kammer umgehen den AV-Knoten (den "Frequenzfilter") und erregen die Kammer vorzeitig. Sie können auch von der Kammer auf den Vorhof überleiten und zu kreisenden Erregungen führen, die sich als paroxysmale Tachykardie manifestieren.
Kennzeichen (nicht bei reiner retrograder Leitung): Der QRS-Komplex folgt direkt auf die P-Welle. Der Anfangsteil des QRS zeigt einen charakteristischen Knick, die Deltawelle.
Th.: Vagus-Manöver (z.B. nach Valsalva (Pressen), Trinken von kaltem Wasser, Carotismassage), Katheter-Ablation.
Ventrikuläre Salven und Kammertachykardie (VT)

Kammertachykardien sind anfallsweise oder dauerhaft auftretende rhythmische Folgen von mehr als 3 VES mit einer Frequenz über 100 bpm.
Formen:
- non sustained (nicht anhaltende) VT: 4 QRS-Komplexe bis 29 Sekunden, f > 100 bpm.
- sustained (anhaltende) VT: > 30 Sekunden Dauer u./o. Interventionspflichtig, f > 100 bpm.
- monomorph
- polymorph
Beweis einer VT: P-Wellen sind unabhängig vom QRS-Komplex, Fusionsschläge (Verschmelzung von normalem QRS-Komplex mit einer VES).
Ursachen: Strukturelle Herzerkrankungen, primär elektrische Herzerkrankungen (QT-Syndrom, Brugada-Syndrom), idiopathisch
D.: Ursachen abklären!: Elektrolyte, Medikamente?, Echokardiographie (Kardiomyopathie?)
DD.: SVT (z.B. Sinustachykardie) + LSB!
Th.: Ventrikuläre Salven bei KHK mit guter Pumpfunktion können mit beta-Blockern behandelt werden. EF < 30%: Defibrillation. EF 35-40% -> Elektrographische Untersuchung mit Ventrikelstimulation, wenn immer noch schlecht: Defibrillation.
Torsade-de-pointes-Tachykardie
Trifft eine neue Erregung (Extrasystole) auf das vulnerable Ende der T-Welle (R-auf-T-Phänomen), wo die Refraktärität nicht mehr gegeben ist kann es zu dieser Form der Kammertachykardie kommen, die z.T. in ein Kammerflimmern übergeht. Ausgelöst wird dies meist durch Magnesiummangel oder Medikamente, die den HERG Kalium-Kanal blockieren. Die Folge ist eine verlangsamte Repolarisation und damit ein verlängertes Aktionspotential. Darüber hinaus werden vermehrt Kalzium-Ionen im Sarkoplasmatischen Retikulum angehäuft, was zu früheren Nachdepolarisationen, sogenannte Early After Depolarisationen, begünstigt. (Anm.: genauere Erklärung zum Mechanismus wäre sinnvoll) Risikofaktor: Long-QT-Syndrom (Medikamente!), Frauen sind empfänglicher.
EKG.: Kammertachykardie mit deformierten Kammerkomplexen, die charakteristischerweise im Wechsel an- und abschwillt.
Th.: Defibrillation, Medikamente ab-/umsetzen
Long-QT-Syndrom
Frequenzkorrigierte QT-Zeit (QTc) über 440 Millisekunden (ms)
Ät.: kongenital, meist erworben (Risikofaktor sind Medikamente, die die QT-Zeit verlängern, z.B. Neuroleptika, Antidepressiva, Makrolid-Antibiotika, Fluorchinolone, Azol-Antimykotika, Malariamittel, Virostatika (z.B. Foscarnet, Amantadin), Antihistaminika der zweiten Generation, 5-HT3-Antagonisten (v.a. Dolasetron), Triptane, Antiarrhythmika, Sympathomimetika u.a.m.)
vital bedrohlich!
Th.: Intensivüberwachung, verdächtige Medis absetzen, Herzfrequenz steigern
Akzelerierte idioventrikuläre Kammertachykardie
?
harmlos
Ashman-Phänomen
Die bei Vorhofflimmern auftretende aberrante Leitung des Folgeschlages nach einer lang-kurz-Sequenz.
Kammerflattern (Pulslose ventrikuläre Tachykardie (PVT))
EKG: HF 200 - 350 bpm, haarnadelartige Kammerkomplexe.
Ät.: Extrasinunodale Erregerungsrückbildungsstörungen
Fließender Übergang in Kammerflimmern.
Th.: Sofortige Defibrillation
Kammerflimmern
EKG: HF 300 - 800 bpm
Herzkreislaufstillstand
Th.: Sofortige Defibrillation. Jede Minute ohne Defibrillation verringert die Wahrscheinlichkeit eines Therapieerfolges (= Wiederbelebung) um 10 %!
Brugada-Syndrom

Ät.: genetisch (in 15-25% d.F. SCN5A-Mutation), Ionenkanalerkrankung
EKG.: Rechtsschenkelblock-ähnliches Bild mit charakteristischen sattel- oder zeltförmig deszendierenden ST-Hebungen in den Ableitungen V1-3. Z. T. wechselnd ausgeprägt und/oder auch nur zeitweise vorhanden.
Symptome: erst bei eintreten polymorpher ventrikulärer Tachykardien oder Kammerflimmern, Manifestation meist im mittleren Lebensalter.
Kompl.: Plötzlicher Herztod (PHT)
Th.: ICD-Implantation zur Prophylaxe des PHT
Schrittmacher-EKGs

Was lässt sich aus dem Schrittmacher-EKG herauslesen?
Im Prinzip lassen sich aus dem HSM-EKG nur einige Informationen über den HSM ablesen. Eine weitergehende Interpretation (Hypertrophie, Infarkt, ...) ist nicht möglich, solange der HSM aktiv ist.
Herzschrittmacher
Schrittmacher (HSM) werden mit einem meist 3-stelligen Code charakterisiert:
- Buchstabe: Ort der Stimulation
- Buchstabe: Ort der Wahrnehmung
- Buchstabe: Betriebsart
- inhibiert: Der HSM wird von der normalen Herzaktion inhibiert und springt nur ein, wenn die voreingestellte Frequenz unterschritten wird.
- getriggert: Der HSM nimmt Erregungen wahr und wird von diesen zur Impulsabgabe gebracht. Bsp.: Bei AV-Block °III kann ein Zwei-Kammer-Schrittmacher die Herzaktion z.B. im Vorhof registrieren und die Kammer stimulieren. (VAT, moderner VDD)
| Revidierter NASPE/BPEG-Code | |||||
|---|---|---|---|---|---|
| Stelle | 1. | 2. | 3. | 4. | 5. |
| Bedeutung | Stimulations- ort |
Wahrnehmungs- ort |
Betriebsart | Frequenz- adaptation |
Multifokale Stimulation |
| Inhalt | 0 (keiner) | 0 (keiner) | 0 (keine) | 0 (keine) | 0 (keine) |
| A (Atrium) | A (Atrium) | T (getriggert) | R (adaptiv) | A (Atrium) | |
| V (Ventrikel) | V (Ventrikel) | I (inhibiert) | V (Ventrikel) | ||
| D (Dual A+V) | D (Dual A+V) | D (Dual T+I) | D (Dual A+V) | ||
| S (Single A/V) | S (Single A/V) | ||||
EKG:
1. Buchstabe: Ort der Stimulation:
- Vorhof: Schrittmacher-Spike vor jeder P-Welle
- Kammer: Schrittmacher-Spike vor jedem QRS-Komplex
- Dual: Zwei etwas zeitlich versetzte Spikes vor jedem QRS-Komplex (AV-sequentielle Stimulation)
2. Buchstabe: Ort der Wahrnehmung
- Vorhof: Auf jeden Fall vorhanden bei regelmäßige Sequenzen von: P-Welle -> Schrittmacher-Spike -> QRS, ansonsten ?
- Kammer: ?
Im EKG kann man an der Lage der HSM-Spikes erkennen, wo der HSM mißt und wo er erregt:
- Spike vor P-Welle: Vorhofstimulation
- Spike vor QRS-Komplex: Kammerstimulation
- Spike vor QRS-Komplex und vor P-Welle: Vorhof-Kammer-Stimulation
- Spike nach regelrechter P-Welle und vor QRS-Komplex: Ableitung im Vorhof, Stimulation der Kammer
- ... (?)
Häufigste HSM Einstellungen
- VVI Stimulation und Wahrnehmung im Ventrikel; durch Eigenaktion inhibiert
- AAI Stimulation und Wahrnehmung im Vorhof; durch Eigenaktion inhibiert
- DDI Im Atrium und Ventrikel Stimulation und Wahrnehmung,
- DDD Im Atrium und Ventrikel Stimulation und Wahrnehmung, inhibiert und getriggert
- VVIR, AAIR, DDIR, DDDR, wie die vorbeschriebenen Modi mit zusätzlicher Frequenzadaptation
- Zunahme der SM Frequenz bei Körperaktivität des SM Trägers.
- R = Rate Response
- VDD Vorhof nur gesenst , Kammer gepact und gesenst. Zweikammerschrittmacher mit nur einem Kabel
Diagnostische Modes und Besonderheiten
- 0D0 Schrittmacher senst nur, pact aber nicht: bei Implantation wichtig
- V00 Schrittmacher senst nicht , pact nur: ausgeschaltete Demandfunktion , zB Magnetbetrieb
- D00 Zwei-Kammerschrittmacher ohne Demandfunktion
Trigger ( zB zur Überprüfung von Sensingproblemen)
- VVT Jede gesenste Kammereigenaktion wird vom SM markiert
- AAT Jede gesenste Vorhofeigenaktion wird vom SM markiert
- DDT Jede gesenste Eigenaktion wird in Vorhof und Kammer vom SM markiert.
Unlogik des SM Codes
Aus dem HSM Code kann man nicht logisch ableiten , was zB der Unterschied zwischen DDD und DDI ist.
Der HSM Code macht einige ziemlich unsinnige Einstellungen möglich , die praktisch ohne Bedeutung sind zB DVI.
Für den Einstieg in die Schrittmacherei ist es am Anfang völlig ausreichend wenn man folgende HSM Betriebsarten unterscheidet :
- EinkammerSM : VVI oder AAI
- ZweikammerSM : DDD
- Spezialfälle: DDI oder VDD
Außerdem muß man Pacing und Sensing begriffen haben und unterscheiden können.
Bipolare Stimulation
Die meisten in Deutschland eingepflanzten Herzschrittmacher sind mittlerweile mit einem bipolaren Kabel kombiniert und bipolar programmiert. Dies erschwert die Erkennung des Herschrittmachers im normalen EKG, da nur noch ein sehr kleiner oder gar kein Schrittmacherspike im OberflächenEKG zu sehen ist. Dies gilt insbesondere wenn ein Filter im EKG aktiviert wurde. Man kann in so einem Fall den Filter im EKG ausschalten oder den Schrittmacher über ein Programmiergerät abfragen. Auch eine Magnetauflage auf den Schrittmacher bei der EKG Aufzeichnung kann hilfreich in der Erkennung des Schrittmachertyps sein.
Die ersten Elektroden von Herzschrittmachern waren unipolar. Der Strom fließt dabei von der Batterie des Herzschrittmachers über die Sonde zum rechten Herz. Dort erregt der Strom den Herzmuskel und fließt über den Körper des Patienten zurück zum Gehäuse der Schrittmacherbatterie. Wegen einer Reihe von Nachteilen (Schrittmacherzucken, Störanfälligkeit durch äußere elektromagnetische Quellen) werden unipolare Sonden kaum mehr implantiert und sind durch bipolare Sonden ersetzt worden. Bei den bipolaren Sonden fließt der Strom an der Spitze der Elektrode nur etwa einen Zentimeter durch den Herzmuskel. Über einen zweiten Kontakt knapp unterhalb der Elektrodenspitze fließt er über das Kabel zur Schrittmacherbatterie zurück.
Abklären
- Letzte Kontrolle? (HSM sollten jährlich kontrolliert werden),
- Probleme?
- Besserung der Symptome (Schwindel) nach HSM-Implantation?, Antikoagulation bei VHF?
Elektrolytverschiebungen und Intoxikation
Hyperkaliämie
Ät.: Niereninsuffizienz, Diabetes mellitus, iatrogen (ACE-Hemmer + Spironolacton, Kaliumsubstitution)
- Abflachung der P-Welle
- Verlängerung der PQ-Zeit
- Schenkelblockartige Deformierung des QRS-Komplexes
- Hohes zeltförmiges T mit schmaler Basis (</= 0,20s)
- Verkürzung der QT-Zeit
- Terminal Übergang in Sinuswellen
Hypokaliämie
Ät.: Laxantien, Diarrhoe, Insulin-Gabe (Kalium-Shift in die Zelle)
- PQ ist verkürzt
- Senkung der ST-Strecke
- Abflachung der T-Welle
- TU-Verschmelzungswelle
- QT evtl. verlängert
Digitalisintoxikation
- Muldenförmige ST-Senkung
- Bradykardie
- AV-Blockierungen
Merke: Die Wirkung von Digitalis wird verstärkt durch eine Hypokaliämie und Hypercalciämie und abgeschwächt durch Hyperkaliämie und Hypocalciämie.
Praktische Auswertung des EKGs
Wichtige Fragen bei der Auswertung eines Ruhe-EKGs
Ein festes Schema hilft dabei, nichts zu vergessen. Wie überall in der Diagnostik steht die Deskription an erster Stelle (Bsp.: ST-Hebung in II,III, aVF), erst danach folgt die Interpretation (Bsp.: Zeichen eines frischen inferioren Hinterwandinfarkts).
Schema:
- Rhythmus
- Lagetyp
- Herzfrequenz
- Zeiten (P, PQ, QRS, QT)
- Morphologie und Amplituden:
- Form und Höhe der P-Wellen
- QRS-Komplexe:
- Q-Zacken
- Höhe und Form der QRS-Komplexe, Hypertrophiezeichen
- R-Progression in den BWA
- RS-Umschlagspunkt (R wird größer als S)
- S-Zacken
- Kammerendteile:
- ST-Strecke
- T-Welle: Höhe, Form, Diskordanz
- Besonderheiten: (S)VES, Delta-Welle,...
Die Basisdaten und etwaige Auffälligkeiten werden dann knapp notiert. Z.B. so:
NFSR, HF 80/min, IT. PQ-, QRS- und QT-Strecke im Normbereich. In den BWA kl. Q in V5-V6, regelrechte R-Progression, RS-USP in V3-V4, S-Zacke bis V5, keine ST-Hebungen, keine Repolarisationsstörungen, Konkordanz der Kammerendteile, keine Hypertrophie, kein Schenkelblock.
Interpretation: Altersentsprechender Normalbefund.
Die EKG-Beschreibungen in diesem Buch folgen soweit wie möglich diesem Standard (Im Alltag wird man viele Werte einfach mit dem EKG-Lineal ablesen. Um das Verständnis zu fördern sind jedoch auch die Rechenwege notiert.)
Didaktik des EKGs
Im Studium wird das EKG meist stiefmütterlich behandelt und nur theoretisch besprochen. Wenn man die EKG Auswertung wirklich lernen will sollte man:
- 20 EKGs selber schreiben
- Dies kann man leicht in jeder Notaufnahme machen.
- Mindestens 200 EKGs selber auswerten
- Man sollte mit Normalbefunden beginnen beispielsweise bei chirurgischen herzgesunden Patienten.
- Man sollte jemanden haben, dem man ein EKG vorlegen kann und der einem bei der Auswertung hilft beispielsweise ein internistischer Oberarzt.
- Pathologische Befunde mit anderen Methoden überprüfen
- Von pathologischen EKGs den Echobefund vergleichen
- 20 typische InfarktEKGs heraussuchen.
- Das akute InfarktEKG mit den weiteren EKG Kontrollen desselben Patienten vergleichen.
- Den Koronarbefund dazu anschauen.
- ein oder zwei EKG Bücher mit praktischen Beispielen lesen.
- im Internet typische EKG Befunde anschauen.
Und noch etwas : Mehr Information als in einem EKG drinsteckt, kann man nicht aus ihm herausholen. Beispiel: Sieht man in einem EKG einen Linksschenkelblock, so kann man aus dem EKG nicht erkennen, ob es sich dabei um eine dilatative Kardiomyopathie mit sehr schlechter Ventrikelfunktion handelt oder ob beispielsweise ein Linksschenkelblock im Rahmen einer hypertensiven Herzerkrankung vorliegt. Man sollte das EKG nicht überinterpretieren. Zu einer weitergehenden Aussage kommt man dann viel eher durch eine Echokardiografie oder eine andere Bildgebung des Herzens.
EKG Stichworte
- p-Welle
- retrogrades P
- P Pulmonale
- negatives P
- Sick Sinus Syndrom
- SA Block
- PQ Zeit , AV Zeit
- AV Block 1,2,3 Mobitz, Wenkebach , 2:1 3:1
- SVES
- VHF Afib Vorhofflimmern
- Vorhofflattern typisch, atypisch
- AVNRT AV Knoten Reentry Tachykardie
- Q Zacke
- pathologische Q zacke , Pardee Q
- Delta Welle
- WPW Syndrom
- R Zacke , hohe R Zacke, R Verlust, R'
- S Zacke, tiefe S zacke
- S1 Q3 Typ
- S1, S2, S3 Typ
- Lagetyp
- Cabrerakreis
- ÜLT überdrehter Linkslagetyp
- Linkslagetyp
- Normallagetyp Indifferenztyp
- Steillagetyp
- Rechtslagetyp
- Überdrehter Rechtslagetyp
- Ableitungen 1,2,3, aVr, aVl , aVf Extremitätenableitungen
- Ableitungen V1 bis V6 Brustwandableitungen
- QRS Zeit
- inkompletter Schenkelblock
- LAH Links Anteriorer Hemiblock
- Links Posteriorer Hemiblock
- kompletter Schenkelblock
- Rechtsschenkelblock
- Linksschenkelblock
- bifaszikulärerer Block
- Kammerersatzrhythmus idioventrikulärer Rhythmus
- ST Strecke
- J Punkt
- ST Hebung
- ST Senkung , horizontal, descendierend
- T Welle, negativ , terminal negativ , prätermnal negativ,
- Erstickungs T
- T Wellen Alternans
- R on T
- VES, Couplet, Triplett, Bigeminus
- VT anhaltend , nicht anhaltend
- QT Zeit
- verlängerte QT Zeit
- U Welle
Geschichte des EKGs


1850
Hoffa M, Ludwig C. 1850. Einige neue Versuche über Herzbewegung. Zeitschrift Rationelle Medizin, 9: 107-144 1856. Es wird das erste Mal im Tierversuch demonstriert, dass ein starker Strom Kammerflimmern auslösen kann.
1856
von Koelliker A, Muller H. Nachweis der negativen Schwankung des Muskelstroms am natürlich sich kontrahierenden Herzen. Verhandlungen der Physikalisch-Medizinischen Gesellschaft in Wurzberg. 1856;6:528-33. Rudolph von Koelliker und Heinrich Muller zeigen, dass bei jedem Herzschlag ein elektrischer Strom fließt.
1887
Der britische Physiologe Augustus D. Waller veröffentlicht das erste menschliche EKG.
- Waller AD. A demonstration on man of electromotive changes accompanying the heart's beat. J Physiol (London) 1887;8:229-234
1889
Waller zeigt seine EKG-Ableitung auf dem ersten Internationalen Kongress der Physiologen in Bale. Waller benutzte dazu seinen Hund "Jimmy", eine Dogge. Dabei wurden alle vier Pfoten in leitfähige Silberchloridlösung getaucht.
1903 - Willem Einthoven
1903 entwickelt der Holländer Einthoven den Elektrokardiografen. Hände und Füße der Patienten wurden damals zur Ableitung der Herzströme in Salzlösung getaucht, erst in den 40er Jahren erfolgte die Registrierung mit Hilfe von Metallscheiben an den Hand- und Fußgelenken, die durch Drähte mit dem Registriergerät verbunden wurden. Einthoven wollte zunächst auf eine einzige Ableitung standardisieren, bei der der Patient beide Arme in die Lösung taucht (Einthoven I). Da das nicht ausreichte, kamen Einthoven II und III hinzu.
- Siehe Erschler, Irving, M.D. "Willem Einthoven--The Man: The String Galvanometer Electrocardiograph." Archives of Internal Medicine 48 (1988): 53-5.
1920 - Ableitungen nach Goldberger
1920
1940 - Ableitungen nach Wilson
1940
Langzeit-EKG nach Holter
Intrakardiales EKG
Hisbündel EKG
Belastungs-EKG
Weblinks
- http://www.ecglibrary.com/ecghist.html - sehr ausführliche Geschichte des EKGs in Englisch
- http://www.uihealthcare.com/depts/medmuseum/galleryexhibits/beatgoesonhistory/05ekgmachine.html
Geräte und Hersteller
Geräte und Hersteller
Typen
- Es gibt Software und Hardware EKGs
- Es gibt 3 Kanal , 6 Kanal und 12 Kanal Geräte.
- Es gibt Geräte, die das EKG ableiten und sofort auf speziellem EKG Papier ausdrucken.
- Es gibt Geräte, die das EKG ableiten, sofort ausdrucken und komplett auswerten.
- Es gibt Geräte, die das EKG ableiten, im PC speichern und ausdrucken.
- Es gibt Geräte mit und ohne Sauganlage.
- Es gibt Geräte , die man auch fürs BelastungsEKG nutzen kann.
- Es gibt Geräte an denen man verschiedene Vorschubgeschwindigkeiten einstellen kann
- 5 mm/sek 10mm/sek, 25 mm/sek, 50 mm/sek
Hersteller
- Cardioline
- Corpuls
- Corscience (http://www.corscience.de/)
- GE - Marquette
- Medset Medizintechnik GmbH mit PADSY
- MTM multitechmed GmbH
- Siemens
- http://www.medical.siemens.com
- JAEGER TOENNIES MasterScreen Ergo, 12-Kanal EKG
- Schiller (http://www.schiller-ag.ch/)
- Customed (http://www.custo-med.de/)
- Hellige (http://www.hkt-medizintechnik.de/Kardiologie.htm)
- Marquette (http://www.gemedicalsystems.com/medical/marquette/index.html)
- Mortara Instrument GmbH Dicom fähiges Ekg , welches das EKG sofort im PC und Netz abliefert
- zb zusammen mit der Fleischhackersoftware Mediconnect
- http://www.mortara.com/de/kontakt/mortara-instrument-gmbh/
- ELA (http://www.ergoline.com)
- Reynolds
- Delmar (http://www.delmarmedical.com/)
- Rozinn (http://www.rozinn.de/)
- Zimmer MedizinSysteme GmbH mit CardioData
- http://www.softguide.de/prog_z/pz_0311.htm
- Welch Allyn - CardioPerfect Workstation - PC-EKG-System und CP100/CP200 EKG-Geräte
PC EKG Lösungen
Das EKG wird nicht mehr auf Papier geschrieben, sondern direkt im PC abgespeichert.
- Martin Gruber Medizintechnik GmbH
- 81249 München
- Trimburgstraße 2
- Multifunktional CardioSoft Ruhe-EKG
- 12 /15 Kanal-EKG-System
- MTM multitechmed GmbH
- 65597 Hünfelden Dauborn
- Schwarzwaldstraße 16
- 12-Kanal Ruhe-EKG über Kabel oder Bluetooth
- Mobiles EKG auf dem Notebook oder Smartphone
- NORAV MEDICAL GMBH
- Otto von Guericke Ring 10
- 65205 Wiesbaden
- Tel.: 06122 - 705 240
- Fax: 06122 - 705 2414
- PCECG 1200 - Lösung für den flexiblen Einsatz
- für die Arztpraxis, Krankenhäuser, Untersuchungsräume und Forschungslabors
- PC - EKG-Verbindung via USB oder Wireless zu jedem PC-System
- Spacelabs Cardio Direct 12 USB
- Spacelabs Healthcare GmbH (Germany)
- Südwestpark 40
- 90499 Nürnberg, Deutschland
- Phone: +49 (0) 911 23421 0
- Fax: +49 (0) 911 23421 127
- Südwestpark 40
- Medset Medizintechnik GmbH
- Curslacker Neuer Deich 66
- D-21029 Hamburg
- FLASHLIGHT RUHE-EKG und EKG Management System
- Dr. Vetter PC-EKG ruhe plus
- Gesellschaft für Medizinische Datentechnik mbH
- Leopoldstr. 13
- 76530 Baden-Baden
Literatur und Weblinks
Literatur
- Hans-Peter Schuster & Hans-Joachim Trappe: EKG-Kurs für Isabel. Thieme, Stuttgart 2005, ISBN 3131272848
- Uwe Ganschow: EKG-Kurs. Ein strukturiertes Lernprogramm mit 50 kommentierten Originalbefunden. Lehmanns Media, Berlin 2007, ISBN 3-86541-166-5
- Rainer Klinge: Das Elektrokardiogramm. Thieme, Stuttgart 2002, ISBN 3-13-554008-1
- Rainer Klinge, Sybille Klinge: Praxis der EKG-Auswertung. Thieme, Stuttgart 2003, ISBN 3-13-596805-7
- Ralph Haberl: EKG pocket. Börm Bruckmeier Verlag, Grünwald 2003, ISBN 3-89862-221-5
- Klinge, Rainer: Das Infarkt-EKG : Differentialdiagnose, Belastungs-EKG ; Übungsbuch und Atlas ; 15 Tabellen / Rainer Klinge. - 2., überarb. u. erw. Aufl.. - Stuttgart ; New York : Thieme, 1993. ISBN 3-13-690702-7
Weblinks
- http://www.astrodoc.net/EKG/ekg.htm - Fakten und Übungsbeispiele zum EKG
- http://www.notmed.info/m_tourek.html - Wichtige NotfallEKGs als Beispiele
- http://www.tfh-berlin.de/~akmi/tfh/ss00/ekg/pathologie/pathologie.html - Überblick über wichtige EKG-Befunde
- http://www.neurop.ruhr-uni-bochum.de/Praktikum/ekguebung/index.html - Lagetyp bestimmen
- http://sprojects.mmi.mcgill.ca/heart/molsonp-cb/project/big2.htm - Onlinequiz (englisch)
- http://www.dr-boesch.ch/medicine/ekg/ekg-stichwortverzeichnis.htm - EKG-Lexikon
- http://www.ecglibrary.com/ecghome.html - EKG-Lexikon (englisch)
- http://medlib.med.utah.edu/kw/ecg/ - EKG (englisch)
- http://www.ecgsim.org/ - EKG-Simulator
- http://www.welchallyn.com/documents/Cardiopulmonary/MEANS_Physician_Guide_ver_C.pdf MEANS ECG Physicians’ Manual for Welch Allyn CP Series Electrocardiographs - Dokumentation zu einer Automatischen Ruhe-EKG Interpretations Software
- http://www.dr-boesch.ch/medicine/ekg/ekg-quiz/ekg-quiz-inhalt.htm
- http://www.fokus-ekg.de - EKG-Wissen für die Praxis
- EKG Quiz
Haftungsausschluss
Bitte beachte die Haftungsausschlüsse. Für Wikibooks gelten die gleichen Bestimmungen wie für Wikipedia. Diese sind online verfügbar unter:
Lizenz
Permission is granted to copy, distribute and/or modify this document under the terms of the GNU Free Documentation License, Version 1.2 or any later version published by the Free Software Foundation; with no Invariant Sections, with no Front-Cover Texts, and with no Back-Cover Texts. A copy of the license is included in the section entitled "GNU Free Documentation License".
Kopieren, Verbreiten und/oder Verändern ist unter den Bedingungen der GNU Free Documentation License, Version 1.2 oder einer späteren Version, veröffentlicht von der Free Software Foundation, erlaubt. Es gibt keine unveränderlichen Abschnitte, keinen vorderen Umschlagtext und keinen hinteren Umschlagtext. Eine Kopie des Lizenztextes ist hier zu entnehmen: http://de.wikipedia.org/wiki/Wikipedia:GNU_Free_Documentation_License .
Eine inoffizielle deutsche Übersetzung der GNU Free Documentation License findet sich hier: http://www.giese-online.de/gnufdl-de.html .
Siehe auch http://de.wikipedia.org/wiki/Wikipedia:Lizenzbestimmungen .


![{\displaystyle QT[s]={\frac {QT_{s}[mm]}{v[mm/s]}}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/80c9beb426f9cb34a498fb21ffa78088e047b0da)
![{\displaystyle QT_{n}[s]=0,39s\cdot {\sqrt {\frac {60s/min}{f[1/min]\cdot s}}}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/f12f4eede6cbcb35da93c1c5b8b609c167636b26)
![{\displaystyle QT_{n}[s]=0,39s\cdot {\sqrt {\frac {RR[s]}{s}}}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/d2f4fff31e9a3624790b818994ca02df2c040bab)
![{\displaystyle QT_{n}[s]\cdot 1,1}](https://wikimedia.org/api/rest_v1/media/math/render/svg/c1d69a0aae44f3f7ae7a867dc90cc6f118ebe1fe)
![{\displaystyle QT_{n}[s]\cdot 0,9}](https://wikimedia.org/api/rest_v1/media/math/render/svg/5fef439333676d4c0da7d2c52d0c9df713e63576)
![{\displaystyle QTc[s]={\frac {QT[s]}{\sqrt {\frac {RR[s]}{s}}}}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/657e6fc3b1f8abb211af5584d432fbee26e37252)
![{\displaystyle QTc[s]={\frac {QT[s]}{\sqrt {{\frac {60s/min}{f[1/min]}}\cdot {\frac {1}{s}}}}}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/5a6575888de29e3fb5924a858f13d87c3f32a037)





