Pädiatrie: Neurologie
Fehlbildungen
[Bearbeiten]Spina bifida
[Bearbeiten]Dysraphische Störung der Wirbelsäule
Ep.: 1-3:1000
Ät.: Die Ätiologie ist multifaktoriell (Schwellenwertmodell), Folsäuremangel ist als Risikofaktor bekannt (Prophylaxe: 4-5mg/die Folat ab einem Monat vor(!) der Konzeption).
Formen: Bei der Spina bifida occulta bestehen nur offene Wirbelbögen, bei der Spina bifida cystica (aperta) Meningozelen oder Meningomyelozelen.
Prg.: Je nach Ausprägung der Fehlbildung und Erholung des Nervengewebes nach plastischer Deckung reicht das Spektrum von Symptomfreiheit bis Querschnittssymptomatik (leider kaum vorhersagbar). Mögliche Folgen einer dauerhaften Querschnittssymtomatik bei schwerer Spina bifida im Lumbosakralbereich sind schlaffe Parese und Sensibilitätsstörungen (->Dekubiti, Kontrakturen), Darmfunktionsstörungen und Blasenfunktionstörungen (->Restharn, rez. Infekte, Niereninsuffizienz)
Assoziationen: Die Spina bifida ist häufig mit einem Hydrozephalus kombiniert (80-90%), weiterhin werden die Arnold-Chiari-Anomalie (Kleinhirntonsillen in Höhe des Foramen magnum oder tiefer), die Aquaeduktstenose u.a.m. gehäuft beobachtet.
Th.: Bei der Spina bifida aperata ist wegen der Infektionsgefahr ein schnellstmöglicher Verschluß anzustreben. ein Hydrozephalus lässrtsich durch eine Shunt-Anlage behandeln. im Allgemeinen ist eine interdisziplinäre Langzeitbetreuung notwendig.
Anenzephalie
[Bearbeiten]Schwerste Fehlbildung am rostralen Ende des Neurahlrohrs
Ep.: 0,5-2/10.000 Neugeborene
Klinik: Der Gesichtsschädel ist oft normal, allerdings fehlt die Kalotte, die Großhirnhemisphären und die Sehnerven (Fruchtwasser ist neurotoxisch). Teile der Hypophyse und des Di- und Mesenzephalons bleiben erhalten.
Prg.: frühletal
Früherkennung: Pränatale Sonographie, das α-Fetoprotein ist im Fruchtwasser erhöht.
Enzephalozele
[Bearbeiten]Die Enzephalozele ist eine Vorwölbung von Hirnhäuten mit Hirnanteilen im Bereich median gelegener Lücken. Die Lokalisation ist median und oft okzipital, seltener frontoethmoidal oder parietal.
Hydrozephalus
[Bearbeiten]Unter Hydrozephalus versteht man die Erweiterung der inneren und/oder äüßeren Liquorräume.
Ät.: Als Ursache kommen Zirkulationsstörungen, Liquor-Überproduktion oder eine gestörte Resorption in Frage. Die Folge ist eine Atrophie des Hirngewebes.
Klassifikation nach Pathogenese:
- Hydrozephalus occlusus/obstructivus (60%) - Ät.: Fehlbildungen (Aquaeduktstenose)
- Hydrozephalus hypersectretorius (10%) - Ät.: Plexushyperplasie, -papillom, Entzündungen, Intoxikation
- Hydrozephalus aresorptivus (30%) - Ät.: nach bakterieller Meningitis, Blutung
Deskriptive Klassifikation:
- Hydrozephalus internus - Expansion der Ventrikel
- Hydrozephalus externus - Expansion des Subarachnoidalraums
- Hydrozephalus communicans - beides
- Hydrozephalus e vacuo - primär Hirnatrophie und sekundäre Auffüllung des freien Raumes mit Liquor.
Klinik: Beim Säugling deuten ein erhöhter Kopfumfang, eine vorgewölbte Fontanelle, ein Sonnenuntergangsphänomen, Entwicklungsverzögerung, Unruhe, schrilles Schreien, eine Stauungspapille und ein Strabismus auf das intrakranielle Geschehen hin. Bei verschlossenen Schädelnähten äußert sich der Hirndruck über Kopfschmerzen, Erbrechen, Stauungspapille und Verhaltensänderung. Die Herniation führt zu Bewußtlosigkeit, Atemlähmung und Streckkrämpfen.
Th.: kausal oder Shuntanlage.
Epileptische Anfälle
[Bearbeiten]Etym.: epilambanein (griech): packen, jmd. heftig ergreifen
Epilepsie ist eine Erkrankung mit wiederholten epileptischen Anfällen.
Epileptische Anfälle sind wiederholte, paroxysmale Störungen des Sensoriums, der Motorik, des subjektiven Befindes oder des objektiven Verhaltens oder des Bewusstseins, die mit einer pathologischen Erregungsstörung des Gehirns einhergehen.
Ep.: Die Prävalenz beträgt 0,5-1%, die Inzidenz pro 100.000 ist altersabhängig: Kinder 90, mittleres Alter 20, über 60. Lebensjahr 60, im Mittel 40.
Klassifizierung: Fließschema zur Einordnung einer Anfalls-Symptomatik:
- Anfall
- nicht epileptisch -> TIA, Synkope u.a.
- epileptisch
- akute Ursache -> Gelegenheitsanfall
- keine akute Ursache
- einzelner Anfall -> unprovozierter Anfall
- kein einzelner Anfall -> Epilepsie
Wichtige Differenzierung:
- Der epileptischer Anfall ist ein Symptom, die Klassifikation der Anfälle erfolgt anhand klinischer und elektroenzephalographischer Kriterien.
- Die Epilepsie ist eine klar definierte Erkrankung mit bestimmter Ätiologie, charakteristischen Anfällen, spezifischem EEG, kennzeichnendem Verlauf und typischer Prognose.
- Ein Epilepsie-Syndrom zeichnet sich durch eine heterologe Ätiologie, Variationsbreite und Vielfalt der einzelnen Parameter aus.
EEG:
Paroxysmale Depolarisation: Die Depolarisation ist besonders intensiv und besteht aus einer hochfrequenten Serie hoher Potentiale.
Synchrone Depolarisation: Reize führen zur paroxysmalen Depolarisation von vielen Neuronen.
Im EEG unterscheidet man:
- Spikes (< 80ms)
- Spike-waves
- Polyspikes
- Polyspike-waves
- Sharp-waves (80 - 200ms)
- Sharp-slow-waves
Spikes und sharp-waves reflektieren die Summe der synchronen paroxysmalen Zelldepolarisationen der großen senkrecht angeordneten Pyramidenzellen. Langsame Wellen spiegeln die inhibitorischen postsynaptischen Potentiale am Soma der Pyramidenzellen wider, die von den großen Korbzellen ausgehen. Epileptische Anfälle entstehen durch einen Zusammenbruch dieser Hemmung, so dass sich die Neuronen aufschaukeln.
Bei Epilepsiezentren in tiefer gelegenen Hirnregionen (z.B. Insula) können die spikes mit dem Oberflächen-EEG nicht mehr registriert werden, hier sind nur noch die rhythmischen langsamen Wellen messbar.
Die Sensitivität des EEGs ist nicht sehr hoch, ein negatives EEG schließt eine Epilepsie niemals aus!
Die Trefferquote kann erhöht werden durch: Mehrfache Ableitung, Provokationsmanöver (Hyperventilation, Fotostimulation, Schlafentzug), Langzeitableitung, Nachtschlafableitung mit Videoregistrierung.
Generalisierte Anfälle
[Bearbeiten]Generalisierte Anfälle betreffen beide Hemisphären. Man unterscheidet tonische, atonische, klonische, myoklonische, tonisch-klonische Krämpfe und Absencen. Dazu kommen evtl. autonome Begleitreaktionen wie Pupillenstarre, Atemstillstand, Hautrötung, -blässe, Schwitzen oder Einnässen.
Bewußtseinsstörungen müssen nicht immer auftreten (myoklonisch-impulsiv), können aber auch das einzige Symptom sein (Absencen).
Primär generalisierte Anfälle erstrecken sich von Anfang an über alle Hirnanteile (Beginn häufig in der Formatio reticularis). Sekundär generalisierte Anfälle entwickeln sich aus einem fokalen Herd.
Fokale Anfälle
[Bearbeiten]Fokale Anfälle betreffen eine umschriebene Neuronengruppe in einer Hemisphäre. Die Ausgestaltung (Semiologie) hängt davon ab, von welcher Hirnregion der Anfall ausgeht und wohin er sich ausbreitet. Komplex-fokal nennt man fokale Anfälle mit Bewußtseinstrübung.
Beschreibung:
- Elementarfokal - einfach fokal
- Motorisch - m./o. March, versiv (ad-, ipsi-), postural (Haltungsanfälle), phonatorisch (Sprachhemmung)
- Sensibel - somatosensorisch (Kribbeln, Taubheit), spezifisch-sensorisch
- Autonom - Blässe, Rötung, Schwitzen
- Psychisch - aphasisch, dysphasisch, dysmnestisch (déjà vu), kognitiv, affektiv, Illusionen
- Komplex-fokal - evtl. mit Aura oder sekundärer Generalisierung
- Unklassifizierte Anfälle, z.B. amorphe Neugeborenenkrämpfe
Einfach fokale Anfälle
[Bearbeiten]Keine Bewußtseinstrübung. Erregungsausbreitung möglich („march“). Postiktal reversible Funktionsstörung möglich, z.B. (Toddsche) Paresen und Sprachstörungen.
Dauer kurz, Status selten.
Symptome je nach Hirnregion, z.B. Armparästhesien (postzentral), optische (okzipital) oder akustische (temporal) Halluzinationen.
Primär generalisierte und fokale Epilepsie-Syndrome
[Bearbeiten]Begriffe:
- Symptomatisch - Fassbare Läsion
- Idiopathisch - Genetisch bedingt
- Kryptogen - Wahrscheinlich symptomatisch
Absencen (Pyknolepsie)
[Bearbeiten]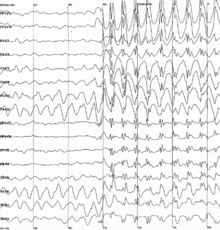
Syn.: Pyknoleptisches petit mal
Ep.: 5.-10. Lj., w > m
RF: 25% der Betroffenen haben Verwandte mit generalisierter Epilepsie, davon 25% mit Absencen.
Formen:
- Einfache Absencen - abrupt beginnende und unvermittelte Bewußtseinsstörung von 5 bis 10s Dauer
- Ausgestaltete Absencen:
- Absencen mit Automatismen
- Tonische Absencen - retropulsiv, versiv, rotatorisch
- Klonische und myoklonische Absencen, z.B. Blinzelabsencen
- Vegetative Absencen mit Pupillenveränderung, Kopfrötung, Blässe
- Atonische Absencen mit Erschlaffen der Gesichtsmuskeln, Absinekn des Kopfes
Klinik: Die Absencen treten gehäuft auf (pyknoleptisch) bis zu 100x/Tag, v.a. morgens. In 30-50% erfolgt ein Übergang in generalisierte Krampfanfälle (Typ Aufwach-Grand-mal). Der Anfall führt zu einer "Unterbrechung von Tätigkeiten". Die Entwicklung ist altersgemäß, man findet keine neurologischen Ausfälle, die Radiologie ist ohne Befund.
EEG: Das EEG zeigt einen altersgemäßen Grundrhythmus. Im Anfall wird ein regelmäßiges 3/S-Spike-Wave-Muster mit abruptem Beginn und Ende registriert. Absencen lassen sich durch Hyperventilation provozieren.
Th.: 1.Wahl: Ethosuximid oder Valproat
Prg.: In 90% lässt sich eine Anfallsfreiheit erreichen, die Prognose ist gut.
Rolando-Epilepsie
[Bearbeiten]Idiopathische Epilepsie mit zentrotemporalem Fokus
Ep.: Die Rolando-Epilepsie ist die häufigste Form der kindlichen Epilepsie (10-15%), Hauptprädilektionsalter ist das 3. bis 12. Lebensjahr, Das Verhältnis w:m beträgt 2:3.
Ät.: Genetisch. 90% der Genträger haben nie Anfälle, aber typische Merkmale im EEG.
Anfall: Der Anfall beginnt mit Mißempfindungen in der Mundhöhle. Es folgen hemifaziale Kloni oder Myokloni, evtl. gurgelnde Laute, Hypersalivation und eine Sprachhemmung, die wenige Minuten länger dauert als die motorische Störung. Das Bewußtsein bleibt die ganze Zeit über erhalten.
Anfallsformen: In 75% treten die Anfälle ausschließlich nachts auf. I.d.R. findet man keine neurologischen Ausfälle, aber oft leichte Koordinationsstörungen, Sprachentwicklungsdefizite, Leseschreibschwäche, Aufmerksamkeits- und Konzentrationsstörungen.
EEG: Das EEG zeigt biphasische Spikes und Sharp Waves.
Prg.: Gut bzgl. der Krampfanfälle, Ausheilung während der Pubertät.
BNS-Anfälle (West-Syndrom)
[Bearbeiten]Blitz-Nick-Salam-Anfälle sind generalisierte klonische Anfälle fokaler oder multifokaler Genese.
Ep.: Das West-syndrom tritt im Säuglingsalter auf (3-8.Lebensmonat) mit einer Häufigkeit von 1:5000, das Geschlechterverhältnis ist w:m = 1:1,5.
Ursachen des symptomatischen West-Syndroms: Die Ätiologie ist vielfältig und umfasst pränatale (Migrationsstörungen, Fehlbildungen, tuberöse Sklerose, angeborene Infektionen, hypoxisch-ischämische Enzephalopathie, Stoffwechselerkrankungen), perinatale (Hirnblutung, hypoxisch-ischämische Enzephalopathie, Trauma) und postnatale Faktoren (ZNS-Trauma, Infektion).
Kryptogenes West-Syndrom (Ursachen nicht bekannt): Man findet keine Zeichen einer organischen Schädigung, die Entwicklung ist bis zu Beginn der Epilepsie altersgerecht. Kryptogen trifft auf ca. 10-15% der Kinder mit West-Syndrom zu.
Trias: BNS-Anfälle + psychomotorische Retardierung + Hypsarrhythmie im EEG
Verhaltensauffälligkeiten im Vorfeld: Rückblickend können viele Eltern betroffener Kinder über Auffälligkeiten berichten, so z.B. den Verlust des affektiven Kontaktes, reduzierten Blickkontakt, Regression statomotorischer Funktionen, stereotypische Bewegungen und abrupter Wechsel zwischen Unruhe und Apathie.
Anfallssymptomatik:
- Der Blitzkrampf ist eine singuläre, generalisiert myoklonische Zuckung mit Kopf-Rumpf-Beugung, Abduktion und Flexion des Armes, Faustbildung und Flexion der Beine in Hüft- und Kniegelenk.
- Der Nickanfall ist ähnlich, am Kopf und dauert 0,1-1s.
- Der Salam-Krampf ist ein tonischer Beugekrampf von 2-3s Dauer mit Überkreuzung der Arme vor der Brust.
Die BNS-Krämpfe treten in Serien auf. Die Kinder sind vor Beginn unruhig und weinerlich. Im EEG beobachtet man eine Hypsarrhythmie, d.h. hohe, irreguläre, langsame Wellen, in die multifokal oder generalisiert polymorphe, hypersynchrone Potentiale eingeschoben sind.
Th.: Vigabatrin, ACTH/Kortikoide, Valproat, ferner: Vitamin B6
Prg.: Die Aussichten sind abhängig von der Grunderkrankung, aber i.d.R. ungünstig (Mortalität, kognitive Defekte, Gastaut-Lennox-Syndrom). Prognostisch günstig sind eine bis zum Auftreten der Anfälle normale Entwicklung, keine andere epileptische Manifestation, kein pathologischer organischer Befund, ein rasches Ansprechen auf die Therapie und das Fehlen von fokalen oder multifokalen EEG-Veränderungen nach Verschwinden der Hypsarrhythmie.
Übersicht über altersgebundene Anfälle im Kindesalter
[Bearbeiten]- West-Syndrom (BNS-Leiden) - 2.-8. Lebensmonat (Säugling)
- Lennox-Syndrom (sek. gen. Petit-mal) - 2.-7. Lj. (Kleinkind/Schulkind)
- Myoklonische Anfälle - 1.-5. Lj. (Kleinkind)
- Absencen - 2.-15. Lj. (Schulkind)
- Impulsiv-Petit-Mal - 12.-20. Lj. (Jugendliche)
Akut- und Notfalltherapie
[Bearbeiten]Die Notfalltherapie bei einem epileptischen Anfall beinhaltet:
- Patienten aus der Gefahrensituation bringen, gefährliche Gegenstände wegräumen.
- Kleidung lockern.
- Ruhe bewahren, auf die Uhr schauen und Anfall beobachten.
- Kein Beißkeil, keine Mund-zu-Mund-Beatmung, keine Herzdruckmassage, nicht festhalten!
- Nach Abklingen des Anfalls stabile Seitenlage.
- Wenn prolongiert (>2min): Clonazepam, Diazepam oder Lorazepam, ggf. beatmen
Status epilepticus
[Bearbeiten]Th.:
- medikamentös:
- 1. Wahl: Diazepam oder Clonazepam i.v.
- 2. Wahl: Phenobarbital oder Phenytoin i.v.
- Atemwege freihalten, Vitalzeichenkontrolle, ggf. O2, Beatmung
- Auf Blasenstand achten
- Temperatur senken, wenn > 38,5°C.
- Therapie des Hirnödems (Dexamethason + Mannit)
- Behandlung der Exsikkose und Azidose
- Blutzuckerkontrolle (Hypoglykämie)
- Aspirationsprophylaxe
- Sitzwache/Intensivüberwachung
Okkasionskrämpfe (nicht-epileptische Anfälle)
[Bearbeiten]Zu den Okkasionskrämpfen gehören:
- Neugeborenenkrämpfe
- posttraumatische Anfälle
- Infekt- oder Fieberkrämpfe - am häufigsten zwischen dem 2. und 4. Lj.
- zentrale Ursache: Hirnblutung, Meningitis, Enzephalitis, Hirntumor
- bei Hypoglykämie, Hypoxie, Pharmaka, Intoxikation
Entzündliche Prozesse
[Bearbeiten]Meningitis
[Bearbeiten]Bakterielle Meningitis
[Bearbeiten]Ep.: Die Epidemiologie ist abhängig vom Alter (bis 1985 höchste Inzidenz bei Säuglingen/Kleinkindern), von der Rasse, der geographische Lage (Meningitisgürtel Subsahara) und dem Erreger (Europa/USA v.a. B- und C-Meningokokken). Die Inzidenz in Deutschland beträgt 5-10/100.000 mit zwei Peaks: Säuglinge/Kleinkinder und 15- bis 25jährige.
Erregerspektrum:
- < 3 Monaten - Escherichia coli, Streptococcus agalactiae, Listeria monocytogenes, Campylobacter
- 4-6 Monat - Meningokokokken Typ B, Hämophilus influenzae B, Pneumokokken
- später auch Borrelien, Mycoplasmen
- opportunistisch: Staphylokokken, Pseudomonas, Enterobacteraceen, Anaerobier
Infektionsweg: Die Infektion breitet sich in 85% hämatogen aus (besiedelter Nasopharynx, septische Embolie), selten per continuitatem.
Klinik: Symptome der Meningitis sind Kopfschmerzen, Rückenschmerzen, meningitische Zeichen/Hirndrucksymptome wie Nackensteifigkeit, Übelkeit, Erbrechen, Hypertonie, Bradykardie, vorgewölbte Fontanelle, Diastase der Suturen, Hirnnervenparesen (Oculomotorius, Abduzens), Apnoe, Vigilanzstörungen bis zum Koma. Unspezifische Symptome sind Fieber, Unwohlsein, Tachykardie, Hypotension, Nahrungsverweigerung, Myalgie, Arthralgie und Hautveränderungen.
D.:
- Prüfung auf Meningismus (der Patient liegt flach auf dem Rücken):
- Lasègue-Zeichen - Das gestreckte Bein wird im Hüftgelenk passiv um 90° gebeugt, ist eine Beugung über 70-80° wegen auftretenden Schmerzen nicht möglich ist das Zeichen positiv.
- Kernig-Zeichen - Die Beine werden bei gestrecktem Knie im Hüftgelenk gebeugt. Zieht der Patient aufgrund von Schmerzen die Knie an ist das Kernig-Zeichen positiv.
- Brudzinski-Zeichen - Das passive Anheben des Kopfes (Ventralflexion) führt zum Anziehen der Knie.
- Dreifuss-Zeichen
- Blutbild, Diff-BB, CRP, BZ, Laktat, Transaminasen, Nierenwerte, Elektrolyte, Gerinnung
- Blutkultur und Rachenabstrich
- Lumbalpunktion (KI.: Hirndruck, Schock, Verbrauch!) - Aspekt, Zellzahl, Eiweiß, Glucose, Lactat, Kultur und Mikroskopie
DD.: Virusmeningitis, Tbc-Meningitis
Th.:
- Stabilisierung der Herz-Kreislauf-Situation, vorsichtige Volumengabe (CPP!)
- wegen der Gefahr eines SIADH ist eine genaue Bilanzierung wichtig
- Beatmung wenn: Schock, GCS<8, Status epilepticus, v.a. Hirndruckanstieg
- Fiebersenkung v.a. physikalisch -> Senkung des O2-Verbrauchs
- Kalkulierte Antibiose - 3.Generation Cephalosporin, z.B. Cefotaxim (Claforan®)
- Therapie von Gerinnungsstörungen
- Antikonvulsive Therapie
- später Hörtests, Sehtests
Virale Meningitis
[Bearbeiten]Ät.: Erreger der viralen Meningitis sind z.B. ECHO-Viren und Coxsackie-Viren
Liquor: Im Vergleich zur bakteriellen Meningitis geht die Zellzahl nur bis 1000/mm³ (v.a. Lymphozyten), das Eiweiß nur bis 200mg/dl und die Glucose ist nicht niedriger als der simultane Blutwert.
DD: Borrelien, Toxoplasmen, Leptospiren, Mykoplasmen, Mykobakterien, Pilze, anbehandelte bakterielle Meningitis
Th.: Flüssigkeitsrestriktion und Bilanzierung und Antipyretika. Cave: Apnoegefahr bei Säuglingen!
Enzephalitis
[Bearbeiten]Formen:
- Akute virale Enzephalitis - IKZ: Tage
- Postinfektiöse Myeloenzephalitis - IKZ: Wochen
- Slow-virus-Enzephalitis - IKZ: Jahre
- Chronisch degenerative Erkrankungen
Akute virale Enzephalitis
[Bearbeiten]Ep.: Die Häufigkeit der akuten viralen Enzephalitis hat seit Einführung der Polioimpfung deutlich abgenommen. Sie liegt bei ca. 3,5-10,5:100.000 Patientenjahre, es erkranken v.a. Kinder/junge Erwachsene, der Gipfel liegt in den ersten sechs Lebensmonaten.
Erreger mit Verbreitung:
- Enteroviren/Arboviren - weltweit
- FSME - Europa
- Toscana-Virus - Mittelitalien
- Japanische B-Enzephalitis - Asien
- HSV1, HSV2 - sporadisch
Klinik: Fieber, Lichtscheu, Nackensteifigkeit, Hirnnervenstörungen, Hypothermie, Verwirrtheit, Bewußtseinsstörungen, Krampfanfälle, SIADH
D.: Klinik, Lumbalpunktion (KI: Schock, Hirndruck, Verbrauch!), MRT, EEG
Th.: Behandelt wird mit Virostatika (Aciclovir, Ganciclovir) und Dexamethason bei Temporallappenödem. Die supportive Therapie dient der Kontrolle von Krampfanfällen, Temperatur und Elektrolyten. Ausreichende Kalorienzufuhr.
