Pädiatrie: Hämatologie
Physiologie
[Bearbeiten]Unter der Trimenonreduktion versteht man den postnatalen Abfall des Hb von etwa 15g/dl auf 10g/dl drei Monate nach der Geburt.
Anämie
[Bearbeiten]Klinik: Symptome der Anämie sind Blässe, Schleimhautalteration und Perlèche (Mundwinkelrhagaden).
D.: zum diagnostischen Programm gehören das Blutbild (Hb, Hkt, MCV, MCH, MCHC, Retikulozyten; Normwerte für Kinder beachten!), klinische Chemie (Ferritin, LDH, Bilirubin, Haptoglobin), der Blutausstrich (Nativblut) und ggf. die Knochenmarkspunktion und spezielle Untersuchungen wie Hb-Elektrophorese, Erythrozytenenzyme, Eisenstoffwechsel, Virusdiagnostik und Hämoccult.
Blutungsanämie
[Bearbeiten]Sie ist bei Kindern und Jugendlichen selten und meist okkult.
Ät.: Mögliche Ursachen sind Morbus Crohn, Colitis ulzerosa, Fissuren, Ulzera oder ein Meckeldivertikel.
Morph.: Die Anämie ist normozytär und normochrom bei ausreichendem Eisenstatus.
D.: Ausstrich, Hämoccult, ggf. Endoskopie
Hämolytische Anämien
[Bearbeiten]D.: Im Labor sind die LDH, Bilrubin und Retikulozyten erhöht, das Haptoglobin ist vermindert.
Hereditäre Sphärozytose
[Bearbeiten]Ep.: Die Häufigkeit beträgt 1:5000
Ät.: Die Erkrankung ist autosomal-dominant erblich
Klinik: Ikterus, Gallensteine und Milzvergrößerung können auftreten.
D.: Anamnese und körperliche Untersuchung, Blutausstrich (Retikulozyten erhöht), die osmotische Resistenz ist vermindert, molekulargenetischer Nachweis
Th.: Ggf. Splenektomie zur Erhöhung der Erythrozytenüberlebensdauer
Prg.: Die Lebenserwartung ist normal
Sichelzellenanämie
[Bearbeiten]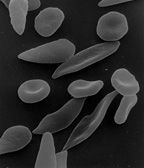
Ät.: Ursache ist eine Punktmutation in Position 6 der ß-Kette (146 Aminosäuren), wodurch die hydrophile Glutaminsäure durch ein hydrophobes Valin ersetzt wird. Die Folge ist ein abnormes Hämoglobin, das sog. HbS. Die Sichelzellenanämie folgt einem rezessiven Erbgang (Heterozygote haben einen HbS-Anteil von ca. 40 %, jedoch keine klinischen Symptome).
Folgen: Das Hämoglobin polymerisiert reversibel bei niedrigem O2-Partialdruck und führt zum Aussicheln der Zellen. Begleiteffekt ist eine erhöhte Malariaresistenz, die für die Selektion und heutige Verbreitung der Genmutation gesorgt haben dürfte.
Klinik: Zu den Symptomen bes. bei homozygoter Ausprägung gehören Blässe, Multi-Infarkt-Syndrom, funktionelle Asplenie, Infekte, Bilirubingallensteine, hämolytische Krisen und Ikterus, Sichelzellkrisen durch Gefäßobliteration mit stark schmerzhaften Ischämien z.B. des Darms (akutes Abdomen) und Thorax-Syndrom (gestörte pulmonale Mikrozirkulation mit Lungenödembildung).
D.: Anamnese (afrikanische Herkunft, positive Familienanamnese für typische Symptome), Klinik (Hämolysezeichen, evtl. Schmerzen), Labor (BGA, Lactat, LDH, Hämolyseparameter wie direktes und indirektes Bilirubin, Retikulozyten, Haptoglobin und kleines Blutbild, vorsorglich Gerinnung bei Sichelzellkrisen, für den Fall, dass ein operativer Eingriff notwendig wird, ggf. weitere Parameter wie Kreatinin (Niere), GOT, GPT, γ-GT, AP (Leber), α-Amylase und Lipase (Pankreas)), Blutausstrich mit Sichelzellen (im desoxygenierten Blut!).
Th.: Pneumokokkenimpfung wegen funktioneller Asplenie, als Dauertherapie Folatzufuhr sowie Hydroxyurea zur Erhöhung des (nicht-ausfällenden) HbF-Anteils. Prüfung der Indikation zur allogenen Knochenmarktransplantation.
Bei Sichelzellkrisen besteht das primäre Ziel darin, die Oxygenierung zu verbessern, um das Aussicheln zu reduzieren: Großzügige Analgetikagabe (Opiate, Metamizol) auch zur Minderung des Sauerstoffbedarfs (Stress!), Sauerstoffgabe bevorzugt per Maske, ASS und bilanzierte Flüssigkeitszufuhr zur Verbesserung der Rheologie, ggf. Transfusionen (Sauerstoffträger) bzw. Austauschtransfusionen, ggf. intensivmedizinische Behandlung.
Weblinks: OMIM - sickle cell anemia
Enzymdefekte
[Bearbeiten]Glucose-6-Phosphat-Dehydrogenase-Mangel (Favismus)
[Bearbeiten]Ep.: Der G6PD-Mangel ist besonders im Mittelmeerraum verbreitet.
Ät.: Der Enzymdefekt ist X-chromosomal erblich.
Pg.: Der Mangel an G6PD, ein Enzym des Pentosephosphatwegs, führt zu einem Mangel an reduziertem Glutathion. Dadurch kommt es zu Oxidationsschäden und hämolytische Krisen bei oxidativem Stress. Auslöser sind der Verzehr von Saubohnen (Favabohnen) und verschiedene Medikamente wie Malariamittel, Sulfonamide, Nitrofurane und Chloramphenicol.
Klinik: Das Krankheitsbild wird bestimmt von hämolytischen Krisen mit leichter Anämie, Allgemeinsymptomen, Durchfall und Erbrechen, Haut-Schleimhaut-Blutungen, Schmerzen im Bereich der Leber, Subikterus und Hämoglobinurie.
Weblinks: OMIM - deficiency of G6PD
Pyruvaktkinasemangel
[Bearbeiten]Autoimmunhämolytische Anämien
[Bearbeiten]Ät.: Als Ursachen kommen Virusinfekte, Tbc, Tumore oder Immundefekte in Betracht.
Pg.: Induktion von Wärme- oder Kälteautoantikörpern
Th.: Transfusionen, Kortikoide
Blutbildungsstörungen
[Bearbeiten]Kongenitale aplastische Anämie
[Bearbeiten]Diamond-Blackfan-Syndrom
Fanconi-Anämie
[Bearbeiten]Ät.: Erhöhte Chromosomenbrüchigkeit
Klinik: Die Kinder erscheinen "auffällig", dazu kommen Kleinwuchs, Daumenfehlbildungen und Anämie.
D.: Chromosomenanalyse, Blutbild und typische Klinik
Th.: Knochenmarktransplantation, Kortikoide, Androgene, Transfusionen
Kompl.: Malignome!
Weblinks: OMIM - Fanconi anemia
Aplastische Anämie (Panmyelophtise)
[Bearbeiten]D.: Leeres Knochenmark, niedrige Retikulozyten
Eisenmangelanämie
[Bearbeiten]Die Eisenmangelanämie ist die häufigste Anämie im Kindesalter.
Ät.: Fehlernährung (zu langes Stillen), Frühgeborene, viele Blutentnahmen, Morbus Crohn, Malabsorption.
D.: Ferritin ist erniedrigt, das Blutbild offenbart eine hypochrome, mikrozytäre Anämie.
β-Thallasämia major
[Bearbeiten]Ep.: Die Thallasämie ist im Mittelmeerraum verbreitet
Ät.: Ursache der Major-Thalassämie ist ein Defekt beider β-Ketten.
Klinik: Symptome treten ab dem ersten Lebensjahr auf (vorher noch HbF) mit Blässe, Ikterus, Hepatosplenomegalie, Anämie und Targetzellen.
Th.: Die symptomatische Behandlung umfasst lebenslang Transfusionen etwa alle 3 Wochen (Folge: Hämosiderose), Desferoxamin tgl. s.c. oder Deferriprom p.o. zur Reduktion der Eisenüberladung, Splenektomie bei Hypersplenismus, Knochenmarktransplantation, genetische Beratung und pränatale Diagnostik bei Kinderwunsch.
Prg.: Die Lebenserwartung ist durch die Siderose reduziert (Kardiomyopathie, Diabetes mellitus, Infertilität, Hypothyreose,...).
Weblinks: OMIM - beta-thalassemias
Thrombozytenstörungen
[Bearbeiten]Immunthrombozytopenische Purpura (ITP, Morbus Werlhoff)
[Bearbeiten]Ep.: Die ITP ist die häufigste hämatologische Erkrankung bei Kindern. Sie tritt bevorzugt im Kleinkindalter auf mit einer jahreszeitliche Häufung.
Ät.: Autoimmunphänomen, virale Infekte?
Pg.: Vorzeitiger Abbau der Thrombozyten im RES und Milz
Klinik: die Thrombozyten sind erniedrigt, der AZ ist gut, man beobachtet Petechien und kleine Hämatome, aber keine Schleimhautblutungen, keine Hepatosplenomegalie.
D.: BB und Diff-BB, Ausstrich, Harnsäure, LDH, U-Stix, Sono Abdomen
Th.: Kortikoide, Immunglobuline, watch & wait - Natürlicher Verlauf nicht schlechter als unter Therapie, auch kein erhöhtes Hirnblutungsrisiko!
Chronische ITP
[Bearbeiten]Besonderheiten: Dauer > 6 Monate, vorwiegend Jugendliche, variable Blutungsneigung, viele Nebenwirkungen bei Langzeitbehandlung, Einschränkung durch Thrombopenie im täglichen Leben, oft "alternativ" behandelt.
Th.: Steroide, Immunglobuline, Anti D, Rhituximab, Splenektomie (frühestens 6 Monate nach Diagnosestellung, Anspechen 70-80%, vorher impfen!) Immunsupressiva, bei Schwerstformen Kombination.
