Histologie: Binde- und Stützgewebe
Allgemeines
[Bearbeiten]Bindegewebe besteht aus einem zellulären und einem nichtzellulären Anteil (= Matrix).
Zellen
[Bearbeiten]Ortständige Zellen
[Bearbeiten]Matrix-produzierende Zellen, je nach Art des Bindegewebes Fibrocyten (im Bindegewebe), Chondrocyten (im Knorpel), Osteocyten (im Knochen).
Aktive Zellen ("-blasten") differenzieren sich aus und stellen ihre Sekretion ein ("-cyten").
Mobile Zellen
[Bearbeiten]Eingewanderte Zellen, die verschiedene Aufgaben übernehmen. Stehen zumeist im Dienste der Immunabwehr.
- Mastzellen (Zellen, die Histamin und Heparin freisetzen): enthalten viele Granula; Histamin wirkt vasodilatierend, Heparin hemmt die Blutgerinnung, beides relevant bei Entzündungsreaktionen.
- Weiße Blutzellen (= Leukocyten): sind aus den Blutgefäßen ins Gewebe eingewandert; verschiedene Typen, enthalten meist viele Granula; man unterscheidet je nach Anfärbbarkeit eosinophile, basophile und neutrophile Granulocyten, außerdem Monocyten und Lymphocyten.
- Neutrophile Granulocyten (etwa 50-70 % aller Leukocyten) : Phagocytose im Rahmen der unspezifischen Abwehr, Freisetzung verschiedener Wirkstoffe; Hauptbestandteil des Eiters, vielfältige Ordnungs- und Aufräumfunktionen
- Eosinophile Granulocyten (etwa 2-4 %): Phagocytose, Parasiten-Bekämpfung
- Basophile Granulocyten (ca. 1 %): Heparin- und Histamin-Freisetzung (Ähnlichkeit zu Mastzellen)
- Monocyten (4-10 %): differenzieren sich nach Aktivierung zu Makrophagen aus (Fresszellen; groß, polymorph); man unterscheidet ortsständige Makrophagen (nierenförmiger Kern) und freie Makrophagen (runder Kern); Aufgabe: Phagocytose, Freisetzung verschiedener Wirkstoffe
- Lymphocyten (25-35 %): verschiedene Populationen (T- und B-Lymphocyten) mit spezifischen Aufgaben innerhalb der spezifischen Abwehr; z. B. Plasmazellen (ausdifferenzierte Antikörper-produzierende B-Lymphocyten): ovale Form, randständiger Radspeichenkern mit umgebendem hellem Zellhof, Russelsche Körperchen (Vesikel mit Immunglobulinen).
Matrix
[Bearbeiten]Die Matrix besteht aus Fasern und amorpher Grundsubstanz.
Fasern (= geformte Grundsubstanz)
[Bearbeiten]Kollagenfasern
[Bearbeiten]Kollagenfasern sind stark belastbar und wenig dehnbar. Sie verleihen dem Bindegewebe mechanische Stabilität.
Aufbau:
- AS-Kette, hauptsächlich mit Dreiermotiv Glycin-Prolin-Hydroxyprolin, bildet eine linksgängige Helix (keine intramolekularen Wechselwirkungen!)
- 3 AS-Ketten lagern sich zu einer Tripelhelix (= Tropokollagen) zusammen
- 5 Tripelhelices lagern sich versetzt zu einer Mikrofibrille zusammen, die durch elektrostatische Wechselwirkungen stabilisiert wird.
- Mehrere Mikrofibrillen lagern sich unter Zugspannung zu einer Fibrille zusammen und vernetzen sich.
- Mehrere Fibrillen bilden eine Faser (Durchmesser 1-10 µm)
Kollagene machen etwa 30 % aller Körperproteine aus. Man unterscheidet verschiedene Kollagenfaser-Typen, 90 % aller Kollagene zählen zu den Typen I, II und III:
- Kollagen Typ I kommt vor allem im Knochen vor, außerdem in Haut, Faszien, Sehnengewebe etc.
- Kollagen Typ II vor allem im Knorpel vor,
- Kollagen Typ III ist Hauptbestandteil von retikulären Fasern (Vorkommen: retikuläres Bindegewebe),
- Kollagen Typ IV kommt in der Basalmembran vor und bildet ein 2-dimensionales Netz.
Elastische Fasern
[Bearbeiten]Elastische Fasern sind gut dehnbar und daher für die elastischen Eigenschaften des Gewebes verantwortlich.
Aufbau:
- Innerer Anteil: Elastin-Proteine aggregieren, lagern sich mit Kollagen und Glycoproteinen zusammen.
- Äußerer Anteil: Fibrillin lagert sich an den inneren Anteil an.
Amorphe Grundsubstanz
[Bearbeiten]Hauptbestandteil sind Glykoproteine und Proteoglykane.
- Glykoproteine sind Proteine mit einem kleinen Zuckeranteil (angeheftes Oligosaccharid).
- Proteoglykane sind Zucker mit kleinem Proteinanteil: An ein Core-Protein sind verschiedene Typen von Glucosaminoglykanen angeheftet (Disaccharid-Repeats aus Uronat + Aminozucker, wobei zahlreiche OH-Gruppen sulfatiert sind), z. B. Chondritinsulfat, Dermatansulfat, Keratansulfat. Über ein Bindeprotein ist dieser Coreprotein-Glykosaminoglykan-Komplex an Hyaluronat (ebenfalls ein Glykosaminoglykan) angeheftet. Insgesamt hängen viele derartige Komplexe an einem Hyaluronat-Molekül.
Arten von Binde- und Stützgewebe
[Bearbeiten]Bindegewebe
[Bearbeiten]Mesenchym
[Bearbeiten]Eigenschaften
- Zellen: Mesenchymzellen
- Matrix: fehlt, stattdessen visköse Gewebsflüssigkeit
Vorkommen: embryonales Stammgewebe
Gallertiges Bindegewebe
[Bearbeiten]
Eigenschaften
- Zellen: Fibrozyten
- Matrix: gallertige Masse + Kollagenfasern
Vorkommen: Nabelschnur, Zahnpulpa
Retikuläres Bindegewebe
[Bearbeiten]Eigenschaften
- Zellen: Retikulumzellen (= Makrophagen) + verschiedene freie Zellen
- Matrix: Lymphe + retikuläre Fasern (v. a. Kollagen Typ III)
Vorkommen: Lymphatische Organe (Lymphknoten, Milz, Knochenmark), intestinale Lamina propria
Fettgewebe
[Bearbeiten]Die Zellen des Fettgewebes sind auf Speicherung von Lipiden spezialisiert und bilden Hormone wie Leptin (Produktion proportional zur Fettgewebsmasse, im Hypothalamus hemmt es indirekt das Hungerzentrum und stimuliert indirekt das Sattheitszentrum) und Östrogen.
Grundsubstanz: retikuläre Fasern (bilden Körbchen)
Funktion: Speicherfett (Energiespeicher), Baufett (Auspolsterung, z.B. retroperitoneal, retroorbital), Wärmeisolation (Subcutis), Ersatz von Gewebe (z. B. Fettleber).
Univakuoläres Fettgewebe (= weißes Fettgewebe)
[Bearbeiten]Lipide (v. a. Triacylglycerin) lagern in einer einzigen großen Vakuole. Aufgrund eingelagerter Carotinoide leicht gelbliche Färbung
Plurivakuoläres Fettgewebe (= braunes Fettgewebe)
[Bearbeiten]Lipide (viele Carotinoide) befinden sich in vielen kleinen Vakuolen. Fähigkeit zur zitterfreien Thermogenese aufgrund Entkopplung der Atmungskette (Thermogenin schließt den Protonengradienten über der inneren Mitochondrienmembran kurz, so dass Wärme entsteht).
Faseriges Bindegewebe
[Bearbeiten]Viele Fasern, wenige Zellen.
Lockeres Bindegewebe (= interstitielles Bindegewebe)
[Bearbeiten]Eigenschaften:
- Zellen: wenige Fibrocyten + verschiedene freie Zellen (Mastzellen, Lymphocyten etc.)
- Matrix: Kollagenfaserbündel mit elastischen Fasern (sorgen für Rückstellung nach Dehnung) + Gewebslymphe
Vorkommen: Submucosa, Endomysium, Subcutis
Straffes Bindegewebe
[Bearbeiten]Hält aufgrund dicker Kollagenfaserbündel hohe Drücke aus.
Eigenschaften:
- Zellen: wenige Fibrocyten + kaum freie Zellen
- Matrix: massive Kollagenfaserbündel, die sich miteinander verflechten + amorphe Substanz
Vorkommen: Sklera, Dura mater, Lederhaut
Sonderform: membranöses Bindegewebe (geschichtete Kollagenfaserplatten mit wechselnder Verlaufsrichtung von Schicht zu Schicht), kommt in der Serosa vor
Netzartiges Bindegewebe
[Bearbeiten]Netzstruktur: Fäden aus Kollagenfasern mit wenigen Fibrocyten, Spalten mit freien Zellen und Fettzellen
Vorkommen: Mesenterium, großes und kleines Netz
Parallelfaseriges Bindegewebe
[Bearbeiten]Hält starke Zugkräfte aus.
Viele Kollagenfasern, extrem wenige Zellen.
Vorkommen: Ligamenta, Umhüllungen (z. B. Perimysium, Perineurium), Kapseln von Organen
Elastisches Bindegewebe
[Bearbeiten]Eigenschaften: Viele elastische Fasern, außerdem Kollagenfasern.
Vorkommen: Ligamenta nuchae, flava, vocalia; Membrana elastica interna und externa (Aorta)
Sehnengewebe
[Bearbeiten]Eigenschaften:
- Zellen: Flügelzellen (Fibrocyten, die sich hinsichtlich der Form an die Umgebung angepasst haben) + so * gut wie keine freien Zellen
- Matrix (hier: "Sehnenfasern"): Massive Kollagenfaserbündel + Grundsubstanz zur Verkittung
Aufbau: Sehne (umhüllt von Peritendineum externum) besteht aus vielen Sekundärbündeln (umhüllt von Peritendineum internum), die wiederum aus vielen Primärbündeln (= viele Sehnenfasern + Sehnenzellen; umhüllt von lockerem Bindegewebe) bestehen. Die Peritendinea enthalten Nerven und Gefäße.
Stützgewebe
[Bearbeiten]Knorpel
[Bearbeiten]Grundaufbau:
- Interzellularsubstanz mit Kollagenfasern; sorgt für Zugfestigkeit
- Chondrone (= Territorien): Einheit aus wenigen Chondrocyten, die jeweils von einer dünnen Knorpelkapsel (viel Chondroitinsulfat) und insgesamt von einem dickeren, hellen Zellhof umgeben sind; sorgen für Druckfestigkeit
Hyaliner Knorpel
[Bearbeiten]Morphologie:
- Höchste Zelldichte
- Optisch homogene Matrix, d. h. durch Proteoglykane (viel Chondroitinsulfat, Keratansulfat und Hyaluronat) maskierte Typ-II-Kollagenfasern, die im Alter sichtbar werden (= Asbestfasern, weil Chondroitinsulfat abnimmt)
Bildung: interstitielles und appositionelles Wachstum
- Interstitielles Wachstum: Knorpel wächst, indem Chondroblasten Matrix ausscheiden
- Appositionelles Wachstum: die inneren Zellen des umgebenden Mesenchyms (= Perichondrium) werden selbst zu Chondroblasten und bauen Matrix außen an.
Vorkommen:
- Knorpelmatrize der Knochenbildung (chondrale Ossifikation).
- Gelenkflächen, Epiphysenfuge
- Rippenknorpel, Nasenknorpel, Gelenkknorpel
- Trachealspangen
Elastischer Knorpel (= Netzknorpel)
[Bearbeiten]Morphologie:
- Geringere Zelldichte, Chondrozyten meist in Zweierpärchen.
- Höherer Anteil elastischer Fasern, sorgen für besondere Elastizität
Vorkommen:
- Ohrmuschelknorpel
- Epiglottis
Faserknorpel
[Bearbeiten]Morphologie:
- Zellarm
- Optisch faserig (die (parallel angeordneten) Kollagenfasern werden durch den geringen Proteoglykananteil kaum maskiert).
Vorkommen:
- Anulus fibrosus der Bandscheiben
- Symphyse
Knochen
[Bearbeiten]Knochen besteht aus organischen und anorganischen Substanzen:
- Organische Substanz: Osteoid (Kollagenfasern + Proteoglykane)
- Anorganische Substanzen: Calciumphosphat, außerdem Calciumcarbonat und Salze
Knochenaufbau und -abbau
[Bearbeiten]Ossifikation
[Bearbeiten]Desmale Ossifikation:
- Prinzip: Verknöcherung gewissermaßen aus dem Bindegewebe heraus ("Bindegewebsknochen"); histologisch entsteht Faserknochen (= Geflechtknochen)
- Ablauf:
- Mesenchymzellen (Bindegewebszellen) differenzieren sich zu Osteoblasten (exprimieren verstärkt die Enzyme Alkalische Phosphatase und Phophorylase).
- Osteoblasten bilden Osteoid, aufgrund die Enzyme fallen an bestimmten Orten (Ossifikationspunkten) Kalksalze aus; die Ossifikationspunkte verbinden sich zunehmend und bilden schließlich eine Einheit.
- Im verkalkten Osteoid eingeschlossene Osteoblasten gehen ins Ruhestadium über ("Osteocyten")
- Vorkommen: bei der fetalen Entwicklung von Schlüsselbein, Calvaria ("Deckknochen"), einigen Knochen des Viscerokraniums.


Chondrale Ossifikation:
- Prinzip: Matrize aus hyalinem Knorpel, dann Anbau von Knochen, schließlich Umbau des übrigen Knorpels zu Knochen.
- Ablauf:
- Bildung der hyalinen Knorpelmatrize (Knorpelzellen + Matrix)
- Perichondrale Ossifikation:
- Zellen des Perichondriums differenzieren sich zu Osteoblasten und sezernieren Osteoid, das dann verkalkt; dadurch entsteht die Knochenmanschette (Knochenüberzug, der den Schaft der Knorpelmatrize umgibt).
- Die von der Knochenmanschette umschlossenen Chondroblasten quellen auf (aufgrund von Störungen ihres Stoffwechsels), an einigen Stellen kommt es zur Verkalkung.
- Enchondrale Ossifikation:
- Von der Seite tritt eine Arterie heran, durchstößt die Knochenmanschette (dadurch entsteht das Foramen nutricium) und dringt ins Innere der Knorpelmatrize ein. Zusammen mit dem Blutgefäß dringen Mesenchymzellen ein.
- Die Mesenchymzellen differenzieren sich zu Chondroklasten oder Osteoblasten.
- Chondroklasten bauen die Knorpelmatrix ab
- Osteoblasten lagern sich an die verkalten Stellen an und sezernieren Osteoid, das dann verkalkt; es entsteht also Knochensubstanz ("Ersatzknochen"), und zwar amorpher Knochen (Faserknochen).
- Die übrigen Mesenchymzellen bilden das primäre Mark und können sich zu anderen Zellarten differenzieren (z. B. zu Chondroklasten, Osteoblasten, Blutstammzellen etc.)
- Die Knorpelzellen werden zu den Polen der Matrize verdrängt und ordnen sich daher auf charakteristische Weise an. Man unterscheidet daher von zentral nach peripher vier Zonen:
- Eröffnungszone: Übergang zwischen primärem Mark und Knorpel; Chondroklasten bauen den Knorpel ab, verkalkte Stellebn bleiben stehen und dienen als Ausgangspunkte für die weitere Verknöcherung.
- Resorptionszone: Knorpelzellen quellen auf (Blasenknorpel), an einigen Stellen kommt es zur Verkalkung
- Proliferationszone: Die Knorpelzellen teilen sich und ordnen sich zu Säulen an (Säulenknorpel)
- Reservezone: hyaliner Knorpel
- Umbau des Faserknochens zu Lamellenknochen
Längenwachstum eines Knochens ist nur insoweit möglich, als noch Knorpel vorhanden ist. Mit der Verknöcherung der Epiphysenfugen (während der Adoleszenz) kommt daher das Längenwachstum zum Stillstand.
Knochenabbau
[Bearbeiten]Den Knochenabbau leisten Osteoklasten. Sie heften sich mit ihren Ausläufern fest an den Knochen, so dass ein abgeschlossener Reaktionsraum entsteht. Dann pumpen sie erstens Protonen in den Reaktionsraum (Erniedrigung des pH-Werts, d. h. Ansäuerung), wodurch es zur Entmineralisierung kommt, zweitens sezernieren sie Proteasen, so dass das Osteoid abgebaut wird. Mit fortschreitendem Abbau entsteht eine Einbuchtung ("Howship-Lakune"), nach einiger Zeit sterben die Osteoklasten ab.
Einteilung nach histologischen Kriterien
[Bearbeiten]Faserknochen
[Bearbeiten]Entsteht durch desmale Ossifikation sowie vorübergehend bei der chondralen Ossifikation.
Lamellenknochen
[Bearbeiten]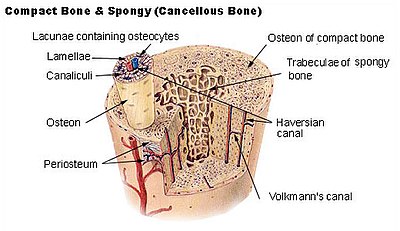

Entsteht am Ende der chondralen Ossifikation, Hauptbestandteil des Röhrenknochens.
Lamellenknochen besteht aus verschiedenen Baueinheiten:
- Grundeinheit ist das Osteon, das eine Länge von bis zu 1 cm erreichen kann. Um ein Blutgefäß (im Havers-Kanal = Canalis centralis) ordnen sich schichtartig Lamellen ("Speziallamellen") an, die aus in Hydroxylapatit eingelagerten Kollagenfasern bestehen. Die Kollagenfasern der einen Lamelle haben eine andere Verlaufsrichtung als die der benachbarten Lamellen (Scherengitter). Zwischen zwei Lamellen befinden sich erstens Osteoid und zweitens Lakunen, in denen Osteocyten sitzen, welche ihre Fortsätze durch Canaliculi in alle Richtungen ausstrecken. Das Blutgefäß im Havers-Kanal gibt Abzweigungen ab, die dann in Volkmann-Kanälen (= Canales perforantes) durch den Lamellenstapel hindurchziehen.
- Grundlamellen grenzen die Knochensubstanz gegen Periost oder Knochenmark ab.
- Äußere Grundlamellen (= Generallamellen) sitzen direkt unter dem Periost.
- Schaltlamellen liegen zwischen den Osteonen, es handelt sich um Lamellen ehemaliger Osteone.
- Spongiosatrabekel bilden ein Lamellenknochen-Netz innerhalb der Markhöhle
Knochenhüllen
[Bearbeiten]Periost: Außenhaut des Knochens, besteht aus drei Schichten:
- Innere Schicht: Regenerationsschicht, Kambiumschicht mit Osteoblasten
- Mittlere Schicht: Faserschicht (Stratum Fibrosum)
- Außenschicht: Adventitia mit Nerven und Gefäßen
Endost: Kleidet die Markhöhle von Röhrenknochen aus.
Aufbau eines Röhrenknochens
[Bearbeiten]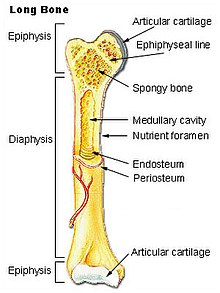
Grundaufbau:
- Diaphyse (Mittelteil): röhrenförmige Substantia compacta mit Markhöhle im Inneren
- Epiphyse (Pole): knorpelüberzogener Knochen, ausgeprägte Substantia spongiosa, deren Verlaufsrichtung der Belastung angepasst ist (trajektorieller Bau).
Röhrenknochen besteht hauptsächlich aus Lamellenknochen. An den Orten, wo Sehnen oder Bindegewebe ansetzen (einstrahlende Fasern: "Sharpey-Fasern"), liegt Faserknochen vor.
