Medizinische Mikrobiologie: Papillomaviridae
Humane Papilloma-Viren (HPV)
[Bearbeiten]| Humane Papilloma-Viren | |
|---|---|
 | |
| Systematik | |
| Morphologie | |
| nackt, ikosaedrisch | |
Humane Papilloma-Viren stellen eine Gruppe von mehr als 150 verschiedenen DNA-Viren dar, denen zur Unterscheidung eine Zahl nachgestellt wird. Es handelt sich um unbehüllte, doppelsträngige DNA-Viren (dsDNA). Da sie durch sexuelle Kontakte übertragen werden können, zählen die durch sie verursachten Erkrankungen zu den sexuell übertragbaren Krankheiten (STD).
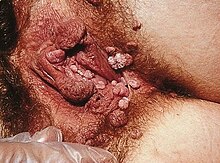
HPV verursachen v.a. Warzen. Einige Arten infizieren die Schleimhäute im Genitalbereich und können, ohne sich zuvor durch eine Warzenbildung bemerkbar gemacht zu haben, nach länger dauernder Infektion Karzinome auslösen. Das Zervixkarzinom, sowie vermutlich auch ein erheblicher Teil der Vulva-, Penis- und Analkarzinome sind Folge solcher Infektionen. Die Gen-Produkte dieser Viren, vor allem die des E6- und E7-Gens, verhindern die Apoptose. Die durch Papilloma-Viren verursachten Hautveränderungen sind häufig nicht mit bloßem Auge zu erkennen.
Virusgruppen: 83 HPV-Typen sind bisher vollständig beschrieben. Etwa 30 davon infizieren fast ausschließlich Haut und Schleimhaut im Anogenitalbereich. Die genitalen HPV-Typen lassen sich generell in 2 Gruppen einteilen, die low risk- und die high risk-Typen. Die Hochrisiko-Typen sind bei über 99% aller Fälle von Zervixkarzinomen identifiziert worden. Die Mehrheit der Zervixkarzinome (ca.70%) wird durch die Hochrisiko-Typen HPV 16 und 18 hervorgerufen.
Niedrigrisiko-HPV-Typen werden praktisch nie bei Karzinomen nachgewiesen. Die Typen 6 und 11 sind Hauptverursacher genitaler Warzen.
Typen sind:
- 1. "low-risk"-Viren: Zu dieser Gruppe werden HPV 6 und 11 gezählt, weil sie als Verursacher von Warzen in Genitalbereich (Condyloma acuminatum, auch Feigwarzen) keine potentiell lebensgefährlichen Erreger sind. Weitere low-risk Typen sind HPV 42, 43 und 44.
- 2. "high-risk"-Viren: Zur zweiten Gruppe gehören v.a. HPV 16, 18, 31 und 33, aber auch 35, 39, 45, 51, 52, 56, 58, 59 und 68. Bei beinahe jedem Auftreten eines Zervixkarzinoms ist mindestens eine der high-risk HPV-Gruppen im HPV-Screening nachweisbar. Auch einige Krebserkrankungen im Bereich des Afters sowie des Mundes gelten als HPV-assoziiert.
Die gefährlichen Virus-Untergruppen werden auch bei Krebserkrankungen des Penis, der Vulva, des Anus und des Mundes beobachtet.
Übertragung: Die Infektion erfolgt hauptsächlich über Hautkontakt, bei bestimmten Virentypen primär durch ungeschützten Sexualverkehr. Die HPV-Infektion ist daher eine der häufigsten durch Geschlechtsverkehr übertragenen Infektionen, oft bleibt die Ansteckung jedoch unbemerkt. Kondome können das Übertragungsrisiko reduzieren, wenn sie den Kontakt mit krankheitsbedingten Hautveränderungen oder erregerhaltigen Körperflüssigkeiten verhindern. Seltener erfolgt die Übertragung auch durch gemeinsam benutzte Handtücher, Trinkgläser oder Zahnbürsten.
 |
 |
 |
Epidemiologie: Bei Frauen unter 30 Jahren liegt die Infektionsrate bei bis zu 25%. Bei über 30-jährigen beträgt sie immer noch bis 8%. Die HPV-Infektion heilt häufig innerhalb von Monaten bis hin zu 1½ Jahren ab. Die Immunitätslage spielt hierbei eine wichtige Rolle. Allgemeine Zahlen zu den Infektionsraten bei Männern gibt es nicht (keine reguläre Vorsorgeuntersuchungen). Bei bis zu 70% der männlichen Partner einer Frau, die im HPV-Screening positiv getestet wurde, besteht ebenfalls eine (unbemerkte) Infektion, die oft nur kleinste Läsionen am Penis verursacht.
Krankheitsfolgen: Nach einer Infektion können Papilloma Viren oft jahrelang inaktiv bleiben, bevor sie Symptome verursachen. Dies gilt sowohl für die low-risk- als auch für die high-risk-Viren.
Die häufigsten Krankheitsfolgen sind Warzen (z.B. die Verruca vulgaris), besonders Feigwarzen (Condylomata acuminata) und bei Frauen das Zervixkarzinom.
Männer und HPV: Mehrere Studien zeigen, dass etwa 64-70% der männlichen Beziehungspartner von Frauen, die unter einer zervikalen HPV-Erkrankung leiden, ihrerseits HPV-assoziierte Läsionen am Penis aufweisen.[1] Die Infektion kann lange unerkannt präsent bleiben. In seltenen Fällen können bösartige Veränderungen, auch Karzinome am Penis auftreten. Da das Peniskarzinom bei beschnittenen Männern extrem selten ist, werden Smegmaretention und wiederholte Entzündungen der Vorhaut und der Eichel (chronische Balanitiden) bei unbeschnittenen Männern als entscheidende Faktoren der in zeitlicher wie auch ursächlicher Hinsicht Karzinogenese angesehen.[2].
Mehrere Studien deuten auf HPV-Infektionen als Verursacher von Oralkarzinomen hin. Unter anderem eine französische Studie diagnostizierte bei einer hohen Anzahl solcher Patienten auch HPV. Als Übertragungsweg gilt hier Oralverkehr. Einen sicheren Schutz gibt es nicht. Jedoch mindert die stringente Verwendung von Kondomen vermutlich das Übertragungsrisiko.
Diagnose: Die Tatsache, dass in ungefähr 90% der Zervixkarzinome High-risk-Typen vorkommen (HPV16 50%, HPV18 20%) unterstreicht die Bedeutung der HPV-Infektion bei diesem Karzinom, welches weltweit die zweithäufigste Krebstodesursache bei Frauen ist. Für beide Erreger gilt, dass der rasche, praktikable und sichere Nachweis in der Routinediagnostik heute noch problematisch, schwierig und teuer ist. Insbesondere bei niedrigen Keimkonzentrationen treten falsch negative Ergebnisse auf.
Derzeit laufen Studien, die Auskunft darüber geben sollen, ob ein routinemäßiges Screening nach diesen Viren die Entwicklung von Krebserkrankungen reduzieren kann, indem Träger fragwürdiger Zellbefunde in ausgewählten Fällen einer vorzeitigen Behandlung unterzogen werden. Tests, Screenings und Heilmethoden müssen derzeit noch vom Patienten selbst bezahlt werden, da die Krankenkassen die Ergebnisse der vorgenannten Studien abwarten.
Therapie: Eine spezifische Papillomvirus-Therapie gibt es gegenwärtig nicht. Bei vorliegenden Läsionen kommen im wesentlichen chirurgische Eingriffe, Laser- und Kryotherapie in Frage sowie lokale Behandlungen mit Ätzlösungen (Trichloressigsäure) oder dem Immunmodulator Imiquimod. Rezidive sind häufig.
Vorbeugung: Kondome. Gardasil®, ein Impfstoff gegen HPV wurde im Frühsommer 2006 von der amerikanischen Gesundheitsbehörde FDA zugelassen. Ein zweiter Impfstoff (Cervarix®) folgte 2008.[3]
Literatur und Weblinks:
- RKI - Papillomaviren
- DermIS - Verruca vulgaris, DermIS - Condyloma acuminatum, DermIS - Buschke-Loewenstein-Tumor
Quellen
[Bearbeiten]- ↑ http://www.cervical-cancer.de/faqhpv.html
- ↑ http://www.tumorzentrum-tuebingen.de/pdfinhal/penis.pdf
- ↑ http://www.glaxosmithkline.de/produkte/cervarix.php
