Medizinische Mikrobiologie: Picornaviridae
Allgemeines
[Bearbeiten]Die Benennung der Picornaviren leitet sich vom Wort „pico“ = sehr klein und „RNA“ ab. Die bekanntesten Repräsentanten dieser Art von Viren sind Enteroviren (Polio- Coxsackie- und Echoviren), Rhinoviren (Schnupfenviren), Hepatoviren (Hepatitis-A-Virus), Cardioviren (Mengovirus, EMC-Virus) und das Maul- und Klauenseuche-Viren.
Alle Picornaviren bestehen nur aus dem Nukleinsäurekern und dem Proteinmantel. Sie sind kugelig geformte Ikosaeder und etwa 20-30nm groß. Die Anzahl der Kapsomere ist bei den Picornaviren relativ gering, man schätzt sie auf 42. Die Vermehrung im Zytoplasma erfolgt mittels Doppelstrang-RNA, im Virion selbst findet sich ss(+)RNA. Da die Picornaviren keine Lipoidhülle besitzen, sind sie gegenüber fettlösenden Substanzen (Äther, Chloroform, etc.) resistent.
Aphtoviren
[Bearbeiten]Foot-and-mouth disease virus
[Bearbeiten]| Foot-and-mouth disease virus | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Systematik | ||||||||||
| ||||||||||
| Morphologie | ||||||||||
| nackt, ikosaedrisch | ||||||||||
Das Foot-and-mouth disease virus kann die sogenannte Hand-Fuß-Mund-Krankheit verursachen, eine epidemische Erkrankung des Kindesalters mit Bläschenbildung und Ulzerationen. Die Inkubationszeit beträgt 4-8 Tage, meist sind Kinder unter 10 Jahren betroffen. Die Bläschen sind meist an Händen und Füßen zu finden, teils findet sich ein knötchenförmiger (papulöser) Ausschlag am Oberschenkel und Aphthen im Mund.
Enteroviren
[Bearbeiten]Weblinks: RKI - Enteroviren
Poliovirus
[Bearbeiten]| Poliovirus | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|
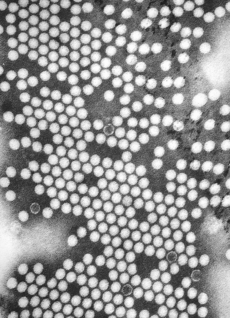 | ||||||||||
| Systematik | ||||||||||
| ||||||||||
| Morphologie | ||||||||||
| nackt, ikosaedrisch | ||||||||||
Morphologie und Eigenschaften: Das Poliovirus ist der Erreger der Kinderlähmung (Poliomyelitis epidemica anterior acuta). Es handelt sich um ein kleines, unbehülltes Virus mit einzelsträngiger (+)-RNA von ca. 25nm Durchmesser, das zum Genus Enterovirus der Picornaviridae-Familie gehört. Es kommt außer beim Menschen auch beim Affen vor. Das Poliovirus ist sehr umweltstabil und durch hygienische Maßnahmen kaum zu bekämpfen. Es verträgt wie alle Enteroviren pH-Werte unter 3 (Magenpassage), ist gegen viele Proteasen resistent und widersteht wegen der fehlenden Phospholipidhülle auch lipidlöslichen Mitteln wie Äther, Chloroform oder Detergenzien. Immunologisch lassen sich drei Typen unterscheiden: Typ 1 (Typ "Brunhilde") ist am häufigsten und kann auch schwere Erkrankungen auslösen, Typ 2 (Typ "Lansing") erzeugt eher leichte Verläufe, Typ 3 (Typ "Leon") ist selten, aber mit ernstem Verlauf.
Vorkommen: Der Erreger ist außer in den Polargebieten weltweit anzutreffen. Durch eine konsequente Durchführung von Impfmaßnahmen ist das häufige Auftreten der Erkrankung auf Gebiete in Afrika und Asien zurückgedrängt worden.
Übertragung: Das Virus wird fäkal-oral durch Schmierinfektion und über Gegenstände übertragen. Dabei befällt es zunächst das Epithel des Verdauungstraktes und breitet sich in einem geringen Prozentsatz hämatogen aus (zyklische Allgemeininfektion).
Pathogenese: Das Virus gelangt in der Regel peroral in den Körper und vermehrt sich anschließend im Rachen- und Darmepithel. Von dort aus kann es dann das ZNS befallen.
Krankheitsbilder: In bis zu 95% der Fälle verläuft die Infektion inapparent und hinterlässt eine dauerhafte Immunität (stille Feiung).
In etwa 4-8% der Fälle kommt es etwa eine Woche nach der Infektion zu unspezifischen Symptomen wie Fieber, Müdigkeit, Übelkeit, Erbrechen, Hals-, Kopf- und Gliederschmerzen. Das ZNS ist bei dieser abortiven Poliomyelitis nicht befallen.
In etwa 1-2% kommt es zur nicht-paralytischen Poliomyelitis im Sinne einer aseptischen viralen Meningitis. Zu den vorgenannten Symptomen können dann noch Nackensteifigkeit und Muskelkrämpfe hinzutreten. Die Inkubationszeit beträgt 3 bis 7 Tage. Der Liquorbefund zeigt die für Viren typische Lymphozytose bei normalem Glukosespiegel (im Vgl. zur gleichzeitig bestimmten Blutglucose) und normalem bis moderat erhöhtem Protein.
In seltenen Fällen (0,1-1%) befällt das Poliovirus die Vorderhornzellen des Rückenmarks und ruft das paralytische Krankheitsbild der Kinderlähmung, klinisch (anatomisch) auch die Poliomyelitis (epidemica anterior acuta) (älteres, gelehrtes Griechisch πολιομυελίτις, neuer πολιομυελίτιδα „die Entzündung des grauen Marks“, von πολιός „der graue“ und μυελός „das Mark“), kurz die Polio oder die Heine-Medin-Krankheit hervor. Pathogenetisch kommt es durch die Einwanderung von Immunozyten ins Rückenmark und die Entzündungsreaktion zur Zerstörung der anterioren grauen Substanz. Die Folgen sind nach Stunden oder Tagen auftretende, mehr oder weniger ausgeprägte, asymmetrisch verteilte schlaffe Lähmungen, die vorwiegend die Beine, aber auch die Arme, die Rumpf- und die Augenmuskeln betreffen können. Durch die Affektion der Hirnnerven IX und X kann auch die Atemfunktion beeinträchtigt werden. Die sensible Wahrnehmung bleibt dabei meist erhalten.

Charakteristisch für den plötzlichen Beginn dieser Phase ist eine „Morgenlähmung“ des noch am Vorabend gesunden Kindes. Die Kinderlähmung tritt durch den frühzeitigen Kontakt mit dem Erreger hauptsächlich bei Kindern unter fünf Jahren auf. Oft bilden sich die Symptome innerhalb eines Jahres zurück, jedoch können Lähmungen und trophische Störungen der Haut zurückbleiben; auch Gelenkschäden aufgrund der Lähmungen und der veränderten Statik wie Skoliose der Wirbelsäule und Fußdeformitäten sowie gebremstes Längenwachstum einzelner Extremitäten können das Kind im Wachstum zum Invaliden machen. Für Erkrankte, bei denen Lähmungen auftreten, liegt die Letalität bei etwa 2-20%.
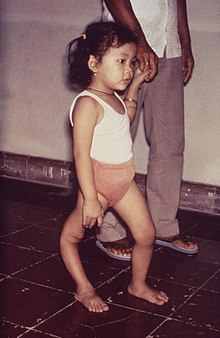
Manchmal treten biphasische Verläufe auf, bei denen nach Rückbildung der meningitischen (nicht-paralytischen) Symptome, zunehmend typische Polio-Lähmungen auftreten.
Jahre und Jahrzehnte nach einer akuten Poliomyelitis mit vollständiger oder partieller Symptomrückbildung kommt es bei etwa 20 bis 30% der Betroffenen zur Postpolio muskulären Dysfunktion (PPMD) bzw. zum Postpolio-Syndrom. Die Ursache ist unbekannt. Man nimmt eine sekundäre Nervendegeneration durch Überbeanspruchung an, da die überlebenden Motoneurone nach der Akutphase mit ihren Ausläufern aussprossen, um die denervierte Skelettmuskulatur wieder zu innervieren und die motorischen Einheiten danach oft das fünf- bis zehnfache der normalen Myozytenzahl umfassen. Symptome des Postpolio-Syndroms sind extreme Müdigkeit, Muskelschmerzen, progressive Muskelatrophien, Atem- und Schluckbeschwerden, Gelenkdeformationen, Muskelzucken und Kälteintoleranz. Für eine persistierende Poliovirus-Infektion gibt es beim Postpolio-Syndrom keine gesicherten Hinweise.
Diagnostik: Die Stuhldiagnostik ist in ca. 3/4 der Fälle positiv (in den ersten Wochen mit manifester Erkrankung). Eine Serodiagnostik ist mit dem Neutralisationstest (Nachweis von neutralisierenden Antikörpern) oder mit der Komplementbindungsreaktion (KBR) möglich. Mit der PCR können Virus-Nukleinsäuren nachgewiesen werden.
Therapie: Die Behandlung ist symptomatisch. Nach der Akutphase kann mit Physiotherapie und orthopädischen Maßnahmen eine Verbesserung der Folgeschäden erreicht werden.
Prophylaxe: Der Totimpfstoff nach Salk (Inaktivierte Poliovakzine, IPV) zur intramuskulären Injektion, enthält auf Affennierenzellkulturen gezüchtete, mit Hitze und Formaldehyd inaktivierte Virusbestandteile der 3 Typen. Die Impfung bietet 10 Jahre Schutz, allerdings unsicherer als mit dem Lebendimpfstoff. Eine Impfpolio und die Ansteckung Ungeimpfter ist bei der IPV ausgeschlossen.
Die Grundimmunisierung mit IPV umfasst 3 (Einzelimpfstoff) bis 4 (Kombinationsimpfstoffe) Impfdosen im 2., (3.,) 4. und 11.-14. vollendeten Lebensmonat. Für Kinder und Jugendliche im Alter von 9-17 Jahren wird eine Auffrischimpfung empfohlen. Eine spätere Auffrischung ist nicht notwendig, außer bei erhöhtem Risiko, wie Auslandsaufenthalte in Endemiegebieten u.ä.
Die Schluckimpfung mit dem Lebendimpfstoff nach Sabin (Orale Poliovakzine, OPV) ist eine Mischung aus den attenuierten (d.h. vermehrungsfähigen, aber nicht pathogenen) Viren der 3 Typen. Der Lebendimpfstoff gewährleistet für 5-10 Jahre einen effektiveren Schutz als der Totimpfstoff, in Deutschland ist er allerdings wegen der Seltenheit der Erkrankung nicht mehr üblich, da eine Impfpolio (Vakzine-assoziierte paralytische Poliomyelitis (VAPP)) bei dem Geimpften und auch bei nicht-geimpften Kontaktpersonen nun wahrscheinlicher ist (etwa 1 bis 2 Fälle pro Jahr in Deutschland zur Zeit der OPV) als die eigentliche Polioerkrankung. In Deutschland ist die Impfung mit OPV nur mit ausdrücklicher Genehmigung der Gesundheitsbehörden zulässig zur Eindämmung von Epidemien, sogenannte Riegelungsimpfungen, für die sich die OPV besser eignet als die IPV. In Entwicklungsländern ist die Schluckimpfung für Massenimpfungen oft günstiger und praktikabler als die IPV.
Historie: Entscheidende Vorarbeiten lieferten John F. Enders, Frederick Chapman Robbins und Thomas Huckle Weller, die 1954 für ihre Entdeckung der Fähigkeit des Poliomyelitis-Virus, in Kulturen verschiedener Gewebstypen zu wachsen gemeinsam den Nobelpreis für Physiologie oder Medizin erhielten.
Impfstoffentwicklung: Jonas E. Salk entwickelte einen Impfstoff aus mit Formalin abgetöteten Polioviren (Totimpfstoff). Die Zulassung in den USA erfolgte 1955 und schon binnen kurzem konnte dort die Verbreitung von Polio auf ein Fünftel zurückgedrängt werden. Albert Sabin entwickelte die Schluckimpfung, die ab 1960 Verbreitung fand und neben des genannten effektiveren Schutzes noch den großen Vorteil aufwies, dass sie oral verabreicht werden konnte.
Gesetze: Nach § 6 IfSG sind der Krankheitsverdacht (jede akute schlaffe Lähmung ohne anderweitige Erklärung), die Erkrankung sowie der Tod an Poliomyelitis mit Namen meldepflichtig.
Weblinks: RKI - Poliomyelitis
Humane Coxsackieviren
[Bearbeiten]| Humane Coxsackieviren | ||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
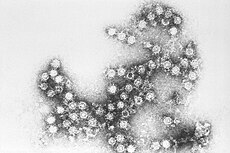 | ||||||||||||||
| Systematik | ||||||||||||||
| ||||||||||||||
| Morphologie | ||||||||||||||
| nackt, ikosaedrisch | ||||||||||||||
Bei den Coxsackie-Viren handelt es sich um unbehüllte Einzel(+)-Strang RNA-Viren der Gattung Enterovirus (Familie Picornaviridae), die sich auf die Arten Humanes Enterovirus A, B und C verteilen. Die Viren rufen vor allem grippale Infekte, virale Meningitiden und Myokarditiden hervor. Sie wurden nach einem Ort bei New York benannt, wo sie 1948 erstmals identifiziert wurden.
Merkmale: Zu den Coxsackie-Viren gehören die pathogenen Spezies A1 bis A22, A24 und B1 bis B6. Der Mensch stellt für diese Viren ein Reservoirwirt dar.
Verbreitung: Die Erreger kommen weltweit vor. So trat 1997 auch in Malaysia eine Epidemie mit dem Coxsackie-Virus auf, bei der in drei Monaten insgesamt 30 Kinder starben.
Übertragung: Menschen infizieren sich in der Regel über verunreinigte Nahrung und Wasser und per Tröpfcheninfektion, ferner über Kontakt-/Schmierinfektion.
Krankheitsbilder: Coxsackie-Viren hatten im April 2002 in Griechenland zur Schließung aller Schulen geführt. Wie die Aristoteles-Universität in Saloniki berichtete, haben sich damals insgesamt 46 Kinder und Erwachsene infiziert, von denen drei starben. Die Erreger gehörten zum B-Stamm der Cocksackie-Viren, der bei den Betroffenen unter anderem zur Myokarditis führte.
Coxsackie-Viren können je nach Serotyp auch eine Meningitis, Enzephalitis, Perikarditis u.a.m. verursachen. Des Weiteren können Infektionen mit Coxsackie-Viren der Gruppen A und B, vor allem in den Sommermonaten zu akuten Durchfallerkrankungen ("Sommerdiarrhoe") führen. Vor allem der Serotyp A 16 verursacht die Hand-Mund-Fuß-Krankheit.
Weblinks: DermIS - Hand-Fuß-Mund-Krankheit
Humane Echoviren
[Bearbeiten]| Humane Echoviren | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Systematik | ||||||||||
| ||||||||||
| Morphologie | ||||||||||
| nackt, ikosaedrisch | ||||||||||
ECHO-Viren sind RNA-Viren der Art Humanes Enterovirus B und der Gattung Enterovirus aus der Familie der Picornaviridae. Die Viren sind 24-30nm groß und besitzen ein nacktes Proteinkapsid, das etwa 75% der Virusmasse ausmacht und einen dichten zentralen Kern aus Einzel(+)-Strang-RNA enthält. Die RNA ist etwa 7,5kb lang.
Die ersten Echoviren wurden in den frühen 50igern aus dem Stuhl asymptomatischer Kinder isoliert kurz nachdem die Zellkultur etabliert war. Echovirus ist ein Akronym für „enteric cytopathic human orphan virus“. „Orphan virus“ meinte, dass das Virus nicht mit einer bekannten Erkrankung assoziiert war. Auch wenn sich das mittlerweile geändert hat, blieb der Name erhalten.
Echoviren sind hochinfektiös und vorwiegend bei Kindern anzutreffen, wo sie die führende Ursache von fieberhaften Infekten und aseptischer Meningitis sind. Gefährlich sind Infektionen in der Perinatalperiode (Leberversagen, Myokarditis). Die Viren vermehren sich zuerst im Nasopharynx und befallen dann die regionären Lymphknoten. Durch Verschlucken gelangen die Viren in den Magen-Darm-Trakt, wo sie an spezifische Rezeptoren andocken können. Nach Eindringen in den Organismus können sie praktisch jedes Organ befallen.
Hepatoviren
[Bearbeiten]Hepatitis-A-Virus (HAV)
[Bearbeiten]| Hepatitis-A-Virus | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|
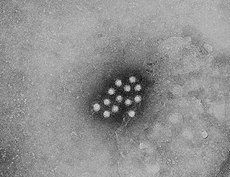 | ||||||||||
| Systematik | ||||||||||
| ||||||||||
| Morphologie | ||||||||||
| nackt, ikosaedrisch | ||||||||||
Das Hepatitis-A-Virus (HAV) ist ein unbehülltes Einzel(+)-Strang RNA-Virus und gehört zu den Hepatoviren aus der Familie der Picornaviridae. Das HAV ist die häufigste Ursache der akuten viralen Hepatitis weltweit. Das Virus ist in Ländern mit hohen hygienischen Standards selten anzutreffen. Es ist sehr resistent gegen hohe Temperaturen, Säuren und Laugen (beispielsweise Seifen und andere Reinigungsmittel) und es verbreitet sich fäkal-oral und über Kontakt- bzw. Schmierinfektion.
Vorkommen: HAV kommt in Südostasien, Russland, im vorderen Orient, Mittelmeerraum, in gesamt Afrika, Mittel- und Südamerika vor und wird häufig von Reisen aus diesen Ländern mitgebracht.
Übertragung: Die Übertragung der Hepatitis-A-Viren erfolgt fäkal-oral über engen Personenkontakt und verunreinigtes Trinkwasser, Säfte oder ungenügend gegarte Nahrungsmittel. Ein erhöhtes Risiko stellen fäkaliengedüngtes Gemüse (z.B. Salate) oder auch Meeresfrüchte (z.B. Muscheln) dar.
Diagnose: Die Diagnose wird klinisch gestellt, der laborchemische Nachweis erfolgt durch die Bestimmung des Serum-Anti-HAV-IgM. Alternativ lassen sich das HAV-Antigen oder die Virus-RNA per PCR im Stuhl nachweisen.
Verlauf: Die Inkubationszeit dieses Virus beträgt 15 bis 50 Tage. Die Hepatitis A kann akut über mehrere Wochen bis Monate verlaufen, die Ausheilung nimmt etwa 4 bis 8 Wochen (selten bis zu 18 Monaten) in Anspruch. Verglichen mit anderen Hepatitiden ist diese Erkrankung aber relativ milde. Besonders bei Kindern verläuft sie in der Regel harmlos, oft ganz asymptomatisch. Sie wird nicht chronisch und führt auch nicht zu einem dauerhaften Leberschaden. Die Infektiösität ist etwa ein bis zwei Wochen vor dem Ausbruch am höchsten, besteht aber auch noch eine Woche nach Erkrankungsbeginn. In 10% der Fälle ist eine stationäre Aufnahme notwendig.
Symptome: Nach ca. 28 Tagen entwickeln sich Übelkeit, Erbrechen, Bauchschmerzen, Fieber, Durchfall, Abgeschlagenheit, häufig anikterisch, selten schwer ikterisch mit dunklem Urin und Cholestase.

Prophylaxe: Eine Impfung ist möglich und wird bei Reisen in Risikogebiete (z.B. Südeuropa) empfohlen. Eine passive und eine aktive Immunisierung sind möglich. Der Impfstoff wird dreimal intramuskulär injiziert, das zweite Mal nach etwa zwei Wochen, das dritte Mal nach etwa einem halben Jahr. Eine zweite Möglichkeit der Grundimmunisierung besteht darin, bei der ersten Teilimpfung die doppelte Dosis zu injizieren und die zweite und letzte Teilimpfung nach einem Jahr mit der einfachen Dosis fortzusetzen. Des Weiteren besteht die Möglichkeit einer zweimaligen Impfung im Abstand von 4 bis 6 Monaten, wobei die erste Impfung bei einer geplanten Reise schon Schutz bietet. Kinder können ab 12 Monaten geimpft werden. Auch ein HAV/HBV-Kombinationsimpfstoff ist erhältlich.
Weblinks: RKI - Hepatitis A
Rhinoviren
[Bearbeiten]| Rhinovirus | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Systematik | ||||||||||||
| ||||||||||||
| Morphologie | ||||||||||||
| nackt, ikosaedrisch | ||||||||||||
Rhinoviren sind neben den Adenoviren typische Erreger des gewöhnlichen Schnupfens (Rhinitis acuta).
