Pharmakologie und Toxikologie: Hormone
Physiologie
[Bearbeiten]Hormone sind Signalstoffe, die in spezialisierten Geweben produziert werden, ihre Zielorgane direkt oder über den Blutweg erreichen, in sehr geringen Konzentration wirken und dabei spezifische Wirkungen hervorrufen.
Signalübertragungswege im Organismus:
- Synaptisch: Transmitter - Ausschüttung von spezialisierten Nervenenden. Übertragung von Nervenimpulsen auf andere Nervenzellen, Muskelzellen oder die Eingeweide. Rasche Wirkung.
- Endokrin: Hormone - Fernwirkung über den Blutweg. Langsamer Wirkungseintritt.
- Parakrin: Hormone/Mediatoren - Nahwirkung auf benachbarte Zellen. Bsp. sind die zwei biogenen Amine Serotonin (Gefäßtonus, Thrombozytenaggregation) und Histamin (allergische Reaktion), die lokal wirken, aber auch an Synapsen vorkommen.
- Autokrin: Hormone/Mediatoren - Nahwirkung, die produzierende Zelle beeinflusst sich selbst.
Einteilung der Hormone nach ihrer Chemie:
- Peptidhormone: Hormone von Hypothalamus (CRH, TRH, GnRH, GHRH) und Hypophyse (HVL: ACTH, TSH, FSH, LH, GRH; HHL: ADH, Oxytocin)
- Aminosäurenderivate: Dazu zählen die Schilddrüsenhormone (Thyroxin (T4) und Triiodthyronin (T3)) und die Katecholamine des Nebennierenmarks (v.a. Adrenalin, auch Noradrenalin) bzw. Neurotransmitter (v.a. Noradrenalin, Dopamin).
- Steroidhormone: Hormone der Gonaden (Androgene, Östrogene, Progesteron) und der Nebennierenrinde (Aldosteron, Cortisol, Androgene), die sich vom Cholesterin ableiten.
- Andere: Arachidonsäurederivate (Prostaglandine, Leukotriene, Anandamid), Glycoproteine
Peptidhormone werden in Speichervesikeln bereit gehalten und bei Bedarf freigesetzt. Steroidhormone werden nicht gespeichert, sondern sofort freigesetzt.
Die Hormonachsen:
feedback
- -
Hypothalamus <---┐ <--┐ Somato-
IH -↓+ RH | - | TRH CRH GnRH GHRH,statin PIH = Dopamin
Hypophyse | <--|
↓ Glandotrope Hormone -┘ | TSH ACTH FSH, LH GH (STH) Prolaktin
Hormondrüse |
↓ Periphere Hormone ---------┘ T3,T4 Cortisol Sexual-
Zielorgan steroide
Der Hypothalmus setzt Releasing Hormone (RH) bzw. Releasingfaktoren oder Liberine und Inhibiting Hormone (IH) bzw. inhibitorische Faktoren frei, die über Kapillaren die Hypophyse erreichen und dort die Freisetzung von glandotropen (Hormondrüsen-beeinflussende) Hormonen steuern. Die glandotropen Hormone gelangen über den Blutweg zu den peripheren Hormondrüsen (Schilddrüse, Ovar, Testes, NNR), aus denen dann die peripheren Hormone freigesetzt werden. Über ein short- und long-feedback hemmen die Hormone ihre eigene Freisetzung.
Nicht alle Hormone werden über diese Achse kontrolliert. Adrenalin wird z.B. nach Stimulation durch sympathische präganglionäre Fasern aus dem Nebennierenmark freigesetzt. Insulin wird in Abhängigkeit vom Blutzucker aus den Beta-Zellen des Pankreas freigesetzt.
Sekretionsformen:
- Stoffwechseladaptiert: Adrenalin, Insulin
- Kontinuierlich: Schilddrüsenhormone
- Pulsatil mit Rhythmik (circadian, Monatsrhythmus): Glucokortikoide, Sexualhormone, Wachstumshormone
Hormonrezeptoren:
- Hydrophile Hormone: Peptidhormone, Katecholamine - Membranständige Faktoren (G-Protein-gekoppelte Rezeptoren mit 7 Transmembrandomänen, Tyrosinkinaserezeptoren) -> Signalkaskade (IP3, cAMP, Kinasen) -> kurzfristige Wirkung.
- Lipophile Hormone: Schilddrüsenhormone, Steroidhormone - Intrazelluläre Rezeptoren (Transkriptionsfaktoren) -> Proteinbiosynthese - > mittelfristige Wirkung. Lipophile Hormone benötigen für den Blutweg Transportproteine (Bindungsproteine BP, bindendes Globulin BG), z.B. TBG, TBPA, SHBG, ABP, CBP u.a.m..
Hypothalamische Hormone
[Bearbeiten]GnRH
[Bearbeiten]Anw.: Ovulationsauslösung
GnRH-Analoga
[Bearbeiten]W.: Durch kontinuierliche Gabe Überspielen der biologisch wirksamen pulsatilen Sekretion -> Unterdrückung der FSH- und LH-Freisetzung.
Anw.: Palliativtherapie sexualhormonabhängiger Tumoren.
HHL-Hormone
[Bearbeiten]Oxytocin und ADH sind strukturell ähnliche Peptidhormone.
Oxytocin
[Bearbeiten]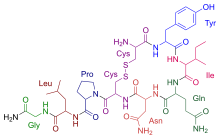
Nonapeptid (9 Aminosäuren) mit einer intramolekularen Disulfidbrücke.
W.: Kontrahiert die glatte Muskulatur von Uterus und Brustdrüse über IP3/DAG System -> Wehen, Milchjektion.
Beim Mann Beteiligung an der Ejakulation
Östrogen sensibilisiert, Progesteron desensibilisiert den Uterus gegenüber Oxytocin. Die Oxytocinsekretion wird angeregt durch die mechanische Stimulation der Mamille (saugender Säugling) und des inneren Genitale (GV, Geburt).
UAW.: Tetanus uteri.
Anw.: Geburtseinleitung, Wehenschwäche, Angststörung
KI.: Geburtshindernis, Fehllage, Z.n. Uterus-OP oder Sectio caesarea.
Adiuretin (Vasopressin, ADH)
[Bearbeiten]Nonapeptid (9 Aminosäuren) mit einer intramolekularen Disulfidbrücke. Unterscheided sich von Oxytocin in 2 Aminosäuren.
W.: Stimuliert über V2-Rezeptoren (AC) Einbau von Aquaporinen (AQP2) in die Zellmembran der distalen Tubulus- und Sammelrohrzellen -> Verstärkte Wasserrückresorption (Antidiurese). In (unphysiologisch) hohen Dosen Vasokonstriktion insbesondere im Bereich der Eingeweide über V1a-Rezeptoren (PLC).
Freisetzung erfolgt bei hoher Plasmaosmolarität (Osmorezeptoren im Hypothalamus) und niedrigem Blutvolumen (Barorezeptoren in den Vorhöfen und großen Gefäßen).
UAW.: Wasserretention - Wasserintoxikation, Probleme durch Vasokonstriktion (Blutdruckanstieg, Angina pectoris, Uteruskontraktionen,...)
Anw.: Diabetes insipidus centralis, Akute Ösophagusvarizenblutung, Pfortaderhochdruck (Abnahme der Splanchnikusdurchblutung).
KI.: Hypertonie, KHK
Desmopressin
[Bearbeiten]ADH-Analogon
W.: Agonistisch an V2-Rezeptoren -> Antidiuretisch.
Anw.: Diabetes insipidus centralis
Appl.: nasal
Felypressin
[Bearbeiten]ADH-Analogon
W.: Agonistisch an V1a-Rezeptoren -> Vasokonstriktorisch.
Anw.: Zusatz in Lokalanästhetika (ähnlich Adrenalin) -> Wirkungsverlängerung, geringere Blutung bei kleinen Eingriffen (aber reaktive Nachblutung), LA-Einsparung.
KI: Anw. an den Akren (?)
HVL-Hormone
[Bearbeiten]Somatotropes Hormon (STH)
[Bearbeiten]Syn.: Somatotropin, human growth hormone (HGH, GH)
Polypeptid aus 191 Aminosäuren.
W.: Glandotrop und effektorisch. Stimuliert die Sekretion von Somatomedin C = Insulin-like growth factor type 1 (IGF-1), begünstigt die Lipolyse, die Glucosebereitstellung und wirkt anabol auf den Proteinstoffwechsel.
PK.: Max. Spiegel zu Beginn der Schlafphase.
Anw.: Hypophysärer Minderwuchs.
Prolactin
[Bearbeiten]Polypeptid aus 198 Aminosäuren.
W.: Lactationsfördernd
PK.: Wirkspiegel nachts am höchsten. Bei Frauen 1,5x höher als bei Männern. Inhibition der Sekretion durch Dopamin (= Prolaktin-inhibierender Faktor (PIF)) am D2-Rezeptor des HVL.
Dopaminagonisten
[Bearbeiten]Anw.: Galaktorrhoe, Abstillen, Unterdrückung der Lactation.
Thyreoidea stimulierendes Hormon (TSH)
[Bearbeiten]Syn.: Thyreotropin
Glycoprotein (28kDa) aus 2 Untereinheiten
W.: Förderung der Sekretion von T3 und T4 aus der Schilddrüse.
PK.: Max. Spiegel abends/nachts, HWZ 1h.
Anw.: Diagnostik
Adrenocorticotropes Hormon (ACTH)
[Bearbeiten]Polypeptid aus 39 Aminosäuren.
W.: Stimuliert die Synthese und Freisetzung von Glucokortikoiden aus der Nebennierenrinde.
PK.: Zirkadiane Rhythmik, HWZ: 15 min.
Anw.: Diagnostik.
Gonadotropine
[Bearbeiten]Glykoproteine, die auf die Sexualorgane bzw. -drüsen einwirken. Neben den HVL-Hormonen FSH und LH gehört auch das Plazentahormon HCG zu den Gonadotropinen.
Follikel-stimulierendes Hormon (FSH)
[Bearbeiten]W.: Stimulation der Follikelreifung und der Östrogensynthese bei der Frau bzw. der Spermiogenese beim Mann.
Luteinisierendes Hormon (LH)
[Bearbeiten]W.: Auslösung der Ovulation, stimuliert die Ausreifung des Corpus luteum, fördert die Androgensynthese.
Katecholamine
[Bearbeiten]
Katecholamine werden vor allem in der Notfallmedizin und Intensivmedizin verwendet. Außerdem gibt es die Anwendung der Betasympathikomimetika als Asthmamittel.
Siehe auch im Kapitel Sympathikus.
Adrenalin
[Bearbeiten]Adrenalin ist ein Notfallmedikament und wird unter Anderem im Rahmen einer Reanimation oder bei der Bekämpfung eines Schockzustandes eingesetzt.
Orciprenalin
[Bearbeiten]Das Orciprenalin (Alupent) ist ein synthetisches Katecholamin, welches nahezu ausschließlich betamimetisch wirkt. Anwendung: Notfallmedikament bei Bradykardien. Alupent und das Herzerl rennt.
Noradrenalin
[Bearbeiten]Anw.: In der Intensivmedizin wird Noradrenalin (Arterenol) als vorwiegendes Alphamimetikum mittels intravenöser Gabe bei septischem Schock und anderen Schockformen zur Vasokonstriktion und Blutdrucksteigerung gegeben.
Schilddrüse
[Bearbeiten]Biosynthese der Schilddrüsenhormone:
- Jodination: Aufnahme von Jodid (J-) ins Schilddrüsenepithel via Na+/J--Symporter. Stimuliert durch TSH.
- Jodisation: Reduktion von 2 J- zu Jod J2 durch die Thyreoidea-Peroxidase (TPO).
- Jodierung der Thyrosinreste des Thyreoglobulins durch die Peroxidase. Speicherung des jodierten Thyreoglobulins im Schilddrüsenkolloid der Schilddrüsenfollikel.
- Bedarfsweise Freisetzung von Thyroxin und Trijodthyronin durch Proteolyse.
- Peripher z.T. Umwandlung von T4 in das wirksamere T3 und das wirkungslose reverse T3 (rT3).
| T4 | T3 | |
|---|---|---|
| Sekretionsverhältnis | 20 : 1 | |
| Sekretionsrate | 100 nmol/d | 5 nmol/d |
| Spiegel | 5.100 - 12.600 ng/dl | 67 - 163 ng/dl |
| Freier Anteil | 0,8 - 2,1 ng/dl | 2,3 – 6,2 ng/dl |
| HWZ | 1 Wo | 1 d |
| Verhältnis der Rezeptoraffinität | 1 : 5-10 | |
Transport im Blut: Zu 60 % am Thyroxin-bindendes Globulin (TBG), zu 30 % am Thyroxin-bindenden Präalbumin (TBPA), zu 10 % an Albumin.
Schilddrüsenhormonrezeptoren: Ligandengesteuerte Transkriptionsfaktoren, 2 Typen mit 2 Isoformen .
L-Thyroxin
[Bearbeiten]
Thyroxin (T4) ist von den beiden Schilddrüsenhormonen Trijodthyronin (T3) und T4 das weniger aktive und das mit der längeren Halbwertszeit. In der Peripherie wird es zum Teil in das wirkungsstärkere T3 und in das unwirksame Reverse-T3 umgewandelt.
W.: Schilddrüsenhormone erhöhen den Grundumsatz, sensibilisieren die Katecholaminrezeptoren am Herzen, erhöhen die zentralnervöse Erregbarkeit und sind für die Hirnentwicklung notwendig. Repression des hormonellen Regelkreises.
UAW.: Bei richtiger Dosierung keine! Herzprobleme wie HRST, Koronar-Syndrom und Herzinsuffizienz treten besonders bei kardialer Vorerkrankung auf. Symptome einer Überdosierung (Hyperthyreosis factitia) sind Nervosität und Insomnie, Tremor, Schwitzen, erhöhte Temperatur, Appetitlosigkeit und Gewichtsabnahme, Diarrhoe, Tachykardie, HRST, Menstruationsstörungen, evtl. Haarausfall und sehr selten allergische Reaktionen.
PK.: HWZ ca. 1 Woche, Elimination partiell renal.
WW.: Resorptionsminderung durch Antazida, Eisenpräparate, Colestyramin, Lebensmittel. WW durch gegenseitige Verdrängung aus der Plasmaeiweißbindung mit Zunahme des freien Anteils und damit der Wirksamkeit, Bsp.: OAC.
Anw.: Substitution bei primärer und sekundärer Hypothyreose. Durch Regelkreis-Suppression und TSH-Senkung Volumenreduktion bei Jodmangelstruma, Wachstumshemmung von Malignomen der Schilddrüse.
Appl.: p.o. (im Notfall des Myxödemkomas auch i.v.)
Therapiekontrolle: Prim. Hypothyreose: regelmäßige TSH-Kontrolle, Zielwert im unteren Normbereich: ~ 1,0 mU/l. Sek. Hypothyreose: Kontrolle von fT3 und fT4.
KI.: Hyperthyreose, akuter Myokardinfarkt.
Zu beachten!: In der Schwangerschaft erhöhter SD-Hormon-Bedarf! Einnahme etwa 1/2 bis 1 Stunde vor dem Frühstück!
Trijodthyronin (Liothyronin)
[Bearbeiten]PK.: Kurze HWZ (1 d).
Anw.: Diagnostik: TSH-Suppressionstest über 7 Tage (szintigraphischer Nachweis von kompensierten autonomen „heißen“ Knoten. Diese werden durch den TSH-Abfall nicht gebremst.). Vorteil gegenüber T4 ist die kurze HWZ, bei Auftreten von UAW, z.B. HRST kann die UAW durch Dosisreduktion rasch beendet werden.
Jod
[Bearbeiten]KaJ, NaJ
UAW.: Dosisabhängig Aktivierung autonomer Schilddrüsenareale.
Anw.: Prophylaxe der Jodmangelstruma, in der Schwangerschaft Prophylaxe des kindlichen Kretinismus. Abschottung der Schilddrüse bei Reaktorunfällen. Bestandteil Jodhaltiger Röntgenkontrastmittel. (Hoher Jodanteil in Amiodaron.)
Dos.: I.d.R. Jodid-Anteil 200 μg/die.
Thyreostatika
[Bearbeiten]Jodinationshemmer
[Bearbeiten]Einwertige Ionen, z.B.: NO3-, SCN-, ClO4-, J-
Lugol'sche Lösung (J-/J2)
[Bearbeiten]W.: Jodid in hohen Dosen hemmt die Jodidaufnahme in die Schilddrüse, sog. „Plummern“.
Anw.: Früher angewendet als Vorbehandlung vor Thyreoidektomie einer hyperthyreoten Struma.
Perchlorat (ClO4-)
[Bearbeiten]W.: Hemmt kurzfristig kompetitiv die Jodidaufnahme in die Schilddrüse. Beeinflussung der Schilddrüsenhormonsyntheserate erst nach mehreren Wochen.
Anw.: Blockade der Jodidaufnahme in die Schilddrüse vor der Gabe Jodhaltiger Röntgenkontrastmittel (bei Coronarangiographie etc.) prophylaktisch oder bei latenter Hyperthyreose.
Jodisationshemmer
[Bearbeiten]Thioharnstoffe:
- Thiouracile
- Propylthiouracil
- Mercaptoimidazole
- Thiamazol = Methimazol
- Carbimazol (Prodrug von Thiamazol)
W.: Kompetitive Hemmung der Peroxidase. Propylthiouracil hemmt in hoher Dosierung zusätzlich peripher die Dejodierung von Thyroxin in Trijodthyronin.
UAW.: Knochenmarkdepression, allergische Reaktion, Hypothyreose mit Strumainduktion.
Wirkungseintritt: Erst nach 1-2 Wochen (Thyreoglobulinspeicher)!
Anw.: Hyperthyreose, Morbus Basedow, thyreotoxische Krise, zusammen mit Perchlorat vor der Gabe Jodhaltiger Kontrastmittel bei manifester Hyperthyreose.
KI.: SS + SZ (relativ)
Radiopharmaka
[Bearbeiten]99m-Technetium (99mTc)
[Bearbeiten]W.: γ-Strahler
PK.: Rasche Aufnahme ins Schilddrüsenepithel, aber auch rasche Elimination. Kurze Halbwertszeit.
Anw.: Nuklearmedizinische Diagnostik (Szintigraphie).
Radioaktives Jod 131 (J131)
[Bearbeiten]W.: β,γ-Strahler: 85 % der Radioaktivität ist β-Strahlung mit einer Reichweite von 1 bis 2 mm. Aufnahme in die Schilddrüse -> Zerstörung der Jodid-anreichernden Zellen. Der γ-Anteil kann diagnostisch genutzt werden, z.B. um bei einem Schilddrüsenkarzinom Metastasen zu lokalisieren.
UAW.: Bestrahlungsthyreoiditis, häufig Hypothyreose (mit L-Thyroxin behandelbar).
PK.: HWZ: 8 d
Anw.: In der Nuklearmedizin zur Behandlung der Hyperthyreose (fokale Autonomie, Morbus Basedow), kompensierte Autonomie unter TSH-Suppression, Schilddrüsenkarzinom und -metastasen (inoperabel oder nach Operation).
- Prinzip der kombinierten operativ-nuklearmedizinischen Therapie: Operative Strumektomie -> gewollte Hypothyreose mit TSH-Anstieg -> dadurch optimale Stimulation verbliebener Tumorzellen -> 4 Wochen nach der Operation orale Gabe von J131, das die Jod-hungrigen Zellen nun gierig aufnehmen -> Nach weiteren 2 Tagen Beginn der Suppressionstherapie mit Thyroxin, um das radioaktive Jod bis zum vollständigen radioaktiven Zerfall in den Zellen zu halten und um das TSH-stimulierte Wachstum verbliebener Tumorzellen zu unterdrücken.
KI.: SS, anaplastisches Schilddrüsenkarzinom und C-Zell-Karzinom (keine Jodidaufnahme!), hypofunktionelle Knoten, Hashimoto-Thyreoiditis, großes Strumavolumen (Entzündungsreaktion und Schwellung -> Tracheomalazie).
Glukokortikosteroide
[Bearbeiten]
Das endogene (Stress-)Hormon Kortisol (Hydrokortison) wird in der Zona fasciculata der NNR gebildet. Die Biosyntheserate beträgt in etwa 20mg/die, bei Stress (Infektionen, Operation) kann sie um das 10fache gesteigert werden.
Regelkreis: CRH - ACTH (pulsatil) - Kortisol (pulsatil)
Zirkadiane Ausschüttung: Maximum am frühen Morgen, Minimum abends/nachts.
- -> Substitutionstherapie Tagesschema: 3:2:1:0
PK.: Im Plasma wird Kortisol zu über 90 % an das α-Globulin Transkortin (corticosteroid binding protein, CBP), zum kleineren Teil an Albumin gebunden. Die Plasma-HWZ beträgt 1-2h, die biologische HWZ ist länger. Die Elimination erfolgt durch hepatische Glukuronidierung.
W.: „dirty drug“ - Wirkung an zahlreichen Hebeln
Antiinflammatorisch, immunsuppressiv
Nach Bindung an den intracytoplasmatischen Glukokortikoidrezeptor (Cortisol-binding globuline CBG):
- Induktion von Lipocortin 1, IκBα, IL-10
- Transkriptionshemmung von proinflammatorischen Proteinen wie IL-1, -2, -6, TNFα und Cyclooxigenase (COX)
- Hemmung von NFκB (IκBα+p50+p65) im Zytoplasma
- Weitere transkriptionsunabhängige (Sofort-)Wirkungen
Eikosanoidbiosynthese .---> Leukotriene | Phospholipide -> Arachidonsäure -> PGG2 -> PGH2 -> PGD2, PGE2, PGF2α, TxA2, PGI2 |+ |+ Phospholipase A2 Cyclooxygenase |- ↑- ↑- Lipocortin COX-Hemmer COX-Induktionshemmer ↑+ (ASS) (Kortikosteroide) Induktion durch Kortikosteroide
Katabole Wirkung auf den Stoffwechsel (Energiebereitstellung):
- Proteinsynthese↓, Proteolyse↑
- Glykogenolyse↑, Gluconeogenese↑, Glykolyse↓ -> diabetogene Stoffwechsellage
- Lipolyse↑, Umverteilung der Fettdepots nach zentral
Aldosteronähnliche Wirkung auf den Mineralhaushalt:
- Natrium- und Wasserretention, Kaliumverlust
Kalziumhaushalt:
- Hemmung der Kalziumaufnahme im Darm, Kalzium-Mobilisation aus dem Knochen, vermehrte Kalziumausscheidung über die Niere -> Osteoporose
Feedbackhemmung des zentralen Regelkreises:
- Nebennierenrindenatrophie bei Langzeitkortisolbahandlung -> Kompl. bei plötzlichem Absetzen: Addisonkrise, Kortikoidentzugssyndrom, Exazerbation der Grunderkrankung. Prophylaxe: Lokal behandeln, kurz wirksame Präparate bevorzugen, Hauptdosis morgens, unterhalb der Cushing-Schwellendosis bleiben, nach längerer Therapie (> 10 d) langsam, ggf. über mehrere Monate, ausschleichen!
- Hemmung der Entzündungsreaktion und Wundheilung (Fibroblastenfunktion↓)
- Förderung der fetalen Surfactant-Bildung
UAW.:
- Bei systemischer Anwendung: NNR-Suppression, iatrogenes Cushing-Syndrom: Stammfettsucht, Vollmondgesicht, Büffelnacken, Muskelatrophie und dünne Extremitäten, Hypertonie, diabetogene Stoffwechsellage, Fettleber, Osteoporose, aseptische Femurkopfnekrose, bei Kindern Wachstumsstörungen!, Infektneigung (opportunistische Infektionen z.B. Mundsoor), Wundheilungsstörungen, Striae distensae, Hautatrophie, Hirsutismus, Echymosen (Blutungen durch Kapillarfragilität), Magenulzera (bes. zusammen mit NSAR), Katarakt, Glaukom, Psychosen.
- Inhalativ: Mundsoor, Heiserkeit, evtl. systemische Wirkungen (reduzierbar durch die Benutzung eines Spacers). Zu beachten!: Orale Kortikoide bei der Umstellung nicht abrupt absetzen, es droht eine NNR-Insuffizienz!
- Topisch: Hautatrophie („Pergamenthaut“), Hirsutismus, Teleangiektasien, Steroidakne, periorale Dermatitis, Pigmentverschiebungen, Wundheilungsstörungen, Infektneigung, Echymosen (Kapillarfragilität), in Augennähe: Katarakt, Glaukom.
- Bei mineralkortikoider Restwirkung: Natrium- und Wasserretention, Kaliumverlust.
WW.: CYP3A4-Induktoren -> Wirkung↓. CYP3A4-Induktion durch Steroide -> Wirkung↓ von Ciclosporin, Kontrazeptiva. Schleifen- und Thiazid-Diuretika -> Hypokaliämie. ASS, NSAR -> erhöhtes Ulcusrisiko
Anw.: Substitutionstherapie bei NNR-Insuffizienz, Immunsuppression bei Autoimmunerkrankungen, allergischen Reaktionen/Erkrankungen oder zur Prophylaxe einer Transplantatabstossung, Tumortherapie (Antiemesis unter Zytostase, Tumorreduktion bei Lymphomen, Behandlung des Hirnödems bei Hirnmetastasen), zusätzlich zu Antibiotika bei bakterieller Meningitis.
Appl.: p.o., i.v., topisch. (i.m.-Injektionen führen zu Muskel- und Fettgewebsschäden und sind kontraindiziert!) Die NNR schüttet den Großteil der Kortikoiddosis in den frühen Morgenstunden aus. Die orale Therapie orientiert sich an dieser Rhythmik, die Tagesdosis wird üblicherweise morgens verabreicht. Orale Kortikoidtherapie führt dazu, dass sie NNR die Kortisolproduktion einstellt. Ein abruptes Therapieende führt daher zu Problemen, Kortikoide müssen ausgeschlichen werden.
KI. (relativ): SS + SZ, Hautulzera, Ulcus ventriculi et duodeni, Infektionen, Gelenkprothesen, Psychosen, Osteoporose, Frakturen, Glaukom, Diabetes mellitus,... Bei vitaler Indikation keine Kontraindikation!
Übersicht über wichtige Wirkstoffe[1]:
| Wirkstoff | Wirkdauer | Rel. glucokortikoide W. | Rel. mineralkortikoide W. |
|---|---|---|---|
| Cortisol = Hydrokortison | kurz (8-12 h) | 1 | 1 |
| Cortison | 0,8 | 0,8 | |
| Prednison | mittellang (12-36 h) | 4 | 0,6 |
| Prednisolon | 4 | 0,6 | |
| Betamethason | lang (< 48h) | 30 | / |
| Dexamethason | 30 | / | |
| Inhalative Glucokortikoide | |||
| Budesonid | > 30.000 | k. A. | |
| Fluticason | > 90.000 | k. A. | |
| Mineralokortikoide | |||
| Aldosteron | / | 500 | |
| Fludrocortison | 15 | 150 | |
Neben den natürlichen Glukokortikoiden Kortisol und Kortison besitzen nur Prednison und Prednisolon eine mineralkortikoide Restwirkung. Die glukokortikoide Potenz muss bei der Dosierung berücksichtigt werden.
Die Wirkstoffe unterscheiden sich in ihrer Potenz und ihrer Pharmakokinetik. Für lokale Dauertherapie werden Substanzen favorisiert, die schnell abgebaut werden (Beclomethason, Budesonid, Ciclesonid, Fluticason, Prednicarbat); so lassen sich systemische Nebenwirkungen minimieren. Bei der Behandlung von Hauterkrankungen hat sich auch die Strategie eingebürgert, die Therapie mit einem stark wirksamen Kortikoid zu beginnen und dann auf ein mittelpotentes und schließlich auf ein niedrig potentes zu wechseln.
Wirkstoffe und Anwendungsgebiete:
Budesonid
[Bearbeiten]Anw.: Inhalativ bei Asthma bronchiale (ab Stufe II), COPD. Als Nasenspray bei allergischer Rhinitis. Per os oder rektal bei Morbus Crohn im Schub.
Betamethason
[Bearbeiten]Anw.: Akute und chronische entzündliche Hauterkrankungen (keine Langzeitanwendung!): Ekzeme, Psoriasis, allergische Hautreaktionen, Sonnenbrand. Lokale Einbringung in Gelenke bei Arthritis. Prophylaxe des Atemnotsyndroms bei drohender Frühgeburt.
Dexamethason
[Bearbeiten]Anw.: Vielfältige Anwendungsgebiete: Systemisch als Antiemetikum (Chemotherapie, PONV), bei Hirnödem, bei drohender Frühgeburt zur Prophylaxe des neonatalen Atemnotsyndroms, allergisch-hyperergische Reaktionen wie Anaphylaxie und Angioneurotisches Ödem, bei Epiglottitis/Krupp, bei Höhenkrankheit, zur Einschmelzung lymphatischer Neoplasien (Vortherapie). Dexamethason-Hemmtest zur Diagnose eines Hyperkortisolismus. Lokale Anwendung bei verschiedenen Hauterkrankungen (Dauertherapie vermeiden!). Dexamethasontest (Cushing-Diagnose).
Hydrocortison
[Bearbeiten]Anw.: Addison und sonstige Nebennierenrindeninsuffizienz. Im Gegensatz zu den synthetischen Glukokortikoiden, hat das Hydrokortison sowohl glukokortikoide als auch mineralokortikoide Wirkungen. Es kann intravenös und oral verabreicht werden.
Mineralokortikoide
[Bearbeiten]W.: Aldosteron stimuliert in der Niere die Biosynthese von Natriumkanalproteinen, die bes. im spätdistalen Tubulus in die luminale Membran eingebaut werden. -> Vermehrte Wasser- und Natriumrückresorption. Indirekt wird damit das intravaskuläre Volumen und der Blutdruck erhöht. Außerdem wird die Kaliumausscheidung an der Niere erhöht.
PK.: Aldosteron wird zu 65 % an Albumin gebunden. Oral hoher first-pass-Effekt (ungeeignet).
NNR-Insuffizienz
[Bearbeiten]Einen Nebenniereninsuffizienz mit einem Mangel an Cortisol und Aldosteron kann man ausgleichen mit Hydrocortison, das auch mineralocorticoide Restwirkung hat und zusätzlich mit Fludrocortison. Letzteres hat vorwiegend aldosteronähnliche Wirkungen.
siehe auch Morbus Addison
Glycyrrhizin
[Bearbeiten]Lakritze bzw. die Wurzel der Süßholzpflanze (Glycyrrhiza glabra) enthält Glycyrrhizin, das im Magendarmtrakt zum Aglykon Glycyrrhetinsäure umgewandelt wird. Dieses inhibiert die 11-β-Hydroxysteroid-Dehydrogenase 2, die den Abbauschritt vom Cortisol zu Cortison katalysiert. Bei Genuss größerer Mengen an Lakritze kann Cortisol akkumulieren und vermehrt die Mineralkortikoidrezeptoren stimulieren, so dass sich ein Hyperaldosteronismus mit Blutdruckanstieg, Kopfschmerzen und Ödemen einstellen kann.
Aldosteronantagonisten
[Bearbeiten]Spironolacton. Siehe im Kapitel Diuretika.
Sexualhormone
[Bearbeiten]Humanes Choriongonadotropin (HCG)
[Bearbeiten]W.: Das Glycoprotein und Gonadotropin HCG wird von der Plazenta gebildet und fördert die Umwandlung des Corpus luteum in das Corpus luteum graviditatis zur dauerhaften Progesteronsynthese (ab dem 4. Schwangerschaftsmonat übernimmt die Plazenta die Progesteronsynthese) -> Aufrechterhaltung der Schwangerschaft, Ausbleiben der Regel, Unterdrückung weiterer Ovulationen.
Anw.: Die HCG-Bestimmung im Urin mittels ELISA kann zur Frühdiagnose einer Schwangerschaft verwendet werden.
Östrogene (Estradiol)
[Bearbeiten]Biosynthese durch die Aromatase. Östrogene sind die dominierenden Hormone der 1. Zyklushälfte (FSH-induziert).
W.: Stimuliert das Wachstum der weiblichen Geschlechtsorgane, senkt die Viskosität des Zervikalschleims (erhöhte Spinnbarkeit, Farnkrautphänomen), mineralkortikoide Restwirkung, fördert die hepatische Proteinbiosynthese (HDL, Gerinnungsfaktoren, Hormontransportproteine), hemmt den Knochenabbau, fördert die Pigmentierung der Haut.
UAW.: Übelkeit, Kopfschmerzen, Ödeme, Gewichtszunahme, Hyperpigmentierung. Thrombembolische und kardiovaskuläre Ereignisse, in Monotherapie Endometriumskarzinome (daher Kombination mit Gestagen als Endometriumschutz bei nicht-hysterektomierten Frauen), erhöhtes Risiko (wahrscheinlich eher niedrigmaligner) Mammakarzinome.
Ausnahme: Transdermal appliziertes natürliches Östradiol induziert keine Leberenzyme und erhöht nicht das Thromboembolierisiko!
PK. von natürlichem Estradiol: Ausgeprägter First-pass-Effekt bei peroraler Aufnahme, Plasma-HWZ nur 1h. Met. über CYP1A2, CYP3A4.
WW.: Hemmung von CYP1A2 -> Spiegelerhöhung von Xanthinen (Coffein) und best. Psychopharmaka. CYP1A2 wird durch Rauchen induziert -> Estradiol-Spiegel niedriger. WW über CYP3A4.
Anw.: Hormonersatztherapie (HRT) zur Reduktion klimakterischer Beschwerden wie Hitzewallungen, Schweißausbrüche, Schwindel, Herzjagen, Ödeme und Brustspannen, seelische Verstimmungen, urovaginale Atrophie mit Pareunie und Inkontinenz u.a.m. (Als Osteoporoseprophylaxe und „Anti-Aging-Präparat“ in der Postmenopause obsolet!), dabei Anwendung so kurz und niedrig dosiert wie möglich bei nicht hysterektomierten frauen in Kombination mit Gestagen und bevorzugt als TTS. Kontrazeption, Dys- und Amenorrhoe.
KI.: Lebererkrankung, Östrogensensible Tumoren, Endometriose.
Appl.: vaginal, systemisch bevorzugt transdermal (Umgehung der Leber), p.o.
Gestagene (Progesteron)
[Bearbeiten]W.: Erhaltung der Schwangerschaft, Hemmung der Estradiolrezeptoren -> Hemmung der LH-Sekretion -> Hemmung der Ovulation, Erhöhung der Viskosität des Zervikalschleims, Erhöhung der Körpertemperatur, antimineralkortikoid, katabol.
UAW.: Kopfschmerzen, Übelkeit, Libidoverlust
PK. von natürlichem Progesteron: Ausgeprägter First-pass-Effekt, Plasma-HWZ < 1/2 h.
Anw.: Kontrazeption, HRT, Dys- und Amenorrhoe
KI.: Gestagene mit androgener (Nortestosteron) oder antiandrogener Wirkung (Cyproteron) dürfen in der Schwangerschaft nicht eingenommen werden.
Ethinylestradiol/Levonorgestrel
[Bearbeiten]Gruppe: Östrogen/Gestagen-Präparate
W.: Feedbackhemmung der Gonadotropinsekretion -> Ovulationshemmung; Viskositätszunahme des Zervixschleims; hochdosiert -> Verhinderung der Nidation (Einnistung). Weitere Wirkungen: Reduziert Inzidenz von Ovarial- und Endometriumskarzinomen, reduziert Dysmenorrhoe, verändert das Hautbild.
UAW: Übelkeit, Kopfschmerzen, Veränderung der Stimmung und Libido. Dreifach erhöhtes Thrombembolie-Risiko, erhöhtes Risiko für Herzinfarkt und apoplektischen Insult insbesondere bei Raucherinnen über 30. Erhöhte Inzidenz von Fokaler nodulärer Hyperplasie (FNH).
WW.: CYP3A4-Induktoren schwächen die kontrazeptiven Wirkung. Steroide selbst induzieren CYP3A4 -> Beeinträchtigung der Wirkung anderer CYP3A4-Substrate möglich. Antibiotikatherapie (vermutlich), Erbrechen, Durchfall -> Resorptionsstörungen.
KI: Östrogensensible Tumoren (Mammakarzinom), Lebererkrankungen, KHK u.a. Gefäßerkrankungen, hereditäre Gerinnungsstörungen. SS + SZ (versehentliche Einnahme schadet wahrscheinlich kaum). Rauchen und/oder Alter > 30 -> Erwägung anderer Verhütungsmethoden!
Anw.: Kontrazeption. Hochdosiert als „Pille danach“.
Appl.: Zur Verhütung als Einstufenpräparate (konstante Dosis) oder Zweistufenpräparate. Schema: 21 d Einnahme, 7 d Pause (Blutung).
Kontrazeptiva
[Bearbeiten]W.: Ovulationshemmung, Erhöhung der Schleimhautviskosität der Zervix, Kapazitationhemmung, Nidationshemmung.
Präparate:
- Einphasenpräparate - Östrogen und Gestagen in konstanter Dosierung.
- Mikropille - Hormonarme Einphasenpräparate
- Zweistufenpräparate - Höhere Gestagendosis in der 2. Zyklushälfte.
- Sequenzpräparate - Gestagen nur in der 2. Zyklushälfte.
- Dreistufenpräparate - Östrogen und Gestagen sind erst niedrig dosiert, dann höher (um den 15. Zyklustag), dann Gestagen noch höher und Östrogen wieder niedriger.
- Minipille - Nur Gestagen (höherer Pearl-Index)
Versagen:
- 12 h Frist bei Einphasen-, Zwei- und Dreistufenpräparaten
- 6 h Frist bei Sequenzpräparaten
- 2 h Frist bei der Minipille
- Erbrechen, Diarrhoe, evtl. bei Antibiotikatherapie, Enzyminduktoren, Genußmittel
Weitere Präparate zur Kontrazeption mit oder ohne Hormone:
- „Pille danach“ - hochdosiert Östrogen plus Gestagen
- Wochen- oder 3-Monatsspritze
- Implantate - Subkutan appliziertes Wirkstoffdepot (Levonorgestrel; Nesteron, Etonogestrel). Pearl-Index: O!
- Intrauterinsysteme - Spirale (Kupfer, Levonorgestrel) - W.: Erhöhte Viskosität des Zervikalschleims, Nidationshemmung, keine Ovulationshemmung!, UAW: Häufig Amenorrhoe
- Vaginalring - mit z.B. Ethinylestradiol plus Etonogestrel (Einphasenpräparaten vergleichbar, der Ring verbleibt 3 Wochen in der Scheide), lokale Resorption, geringer First-pass-Effekt, systemische Wirkung.
- Vaginalpräparate - Detergenzien (Nonoxynol-9)
Günstige Hormonwirkungen: Verminderung von Akne, Eisenmangelanämie, Dysmenorrhoe, Verminderung der Inzidenz von Endometrium- und Ovarialkarzinomen.
UAW.:
- Östrogen: Kopfschmerzen, Übelkeit, Spannungsgefühl der Brüste, Ödeme
- Gestagen: Müdigkeit, Antriebsmangel, depressive Verstimmung, trockne Scheide
- Androgen: Appetitsteigerung, Seborrhoe
- Generell: Zunahme des kardiovaskulären und thrombembolischen Risikos (RF: Raucherin, < 35 J., Hypertonus, Dyslipoproteinämie, Diabetes mellitus), Zunahme der Inzidenz von Leberzelladenomen (FNH). Die versehentliche Einnahme in der Frühschwangerschaft ist i.d.R. unbedenklich.
- Mikropille: Durchbruchblutungen; „Pille danach“: Übelkeit, Erbrechen.
WW.: Enzyminduktoren, Breitbandantibiotika (Darmflora)
Androgene
[Bearbeiten]W.: Virilisierung, verstärkte Talgproduktion, Erythropoetinfreisetzung, Alopezie, anabol.
UAW.: Virilisierung
Anw.: Substitutionsbehandlung bei Androgenmangel
KI.: Prostatakarzinom, Schwangerschaft
Anabolika
[Bearbeiten]W.: Anabol, Hb-Anstieg
UAW.: Virilisierung, Leberschäden (C17-alkylierte Testosteronderivate), abnorm niedriges HDL
Anw.: Anämie, Missbrauch als Dopingmittel (insb. im Bodybildung)
Sexualsteroidantagonisten und -modulatoren
[Bearbeiten]Clomifen
[Bearbeiten]W.: Partieller Antagonist an Östrogenrezeptoren des HVL -> Aufhebung der Feedbackhemmung -> FSH/LH-Peak -> Ovulation.
UAW.: Mehrlingsschwangerschaften
Anw.: Kinderwunsch bei anovulatorischen Zyklen (Voraussetzung: intakte Hormonachse)
Tamoxifen
[Bearbeiten]W.: Partieller Antagonist am intrazellulären Östrogenrezeptor (Östrogenrezeptormodulator).
UAW.: Thrombose
Anw.: Östrogenrezeptorpositives Mammakarzinom.
Raloxifen
[Bearbeiten]W.: Selektiver Östrogenrezeptormodulator
UAW.: Erhöhtes Thromboserisiko
Anw.: Osteoporoseprophylaxe in der Postmenopause (im Ggs. zu Estradiol Senkung des Mammakarzinomrisikos)
Mifepriston (RU486)
[Bearbeiten]W.: Antigestagen -> Degeneration der Uterusschleimhaut
UAW.: Blutungen
Anw.: Abortivum
Cyproteron acetat
[Bearbeiten]W.: Antiandrogen
Anw.: m: Prostatakarzinom, w: Alopezie, Akne
5α-Reduktasehemmer
[Bearbeiten]Wirkstoffe: Finasterid
W.: Hemmt die Umwandlung von Testosteron in das aktivere Dihydrotestosteron (DHT) durch die 5α-Reduktase.
Anw.: Benigne Prostatahyperplasie (BPH), androgenetischer Haarausfall.
Aromatase-Hemmer
[Bearbeiten]Wirkstoffe: Aminoglutethimid, Anastrozol, Formestan, Letrozol
W.: Hemmung der Aromatase, die Östrogen aus androgenen Vorstufen bildet.
Anw.: Mammakarzinom
Erythropoese-stimulierende Medikamente (ESA)
[Bearbeiten]Wirkstoffe: Erythropoetin (EPO), Darbepoetin alpha, Epoetin alpha
W.: ESA fördern die Reifung der roten Vorläuferzellen im Knochenmark.
UAW.: Bei der Überkorrektur einer renalen Anämie > 12 g/dl erhöht sich die Sterblichkeit. Auch bei der Tumoranämie erhöhen ESA die Sterblichkeit (und fördern das Tumorwachstum).
Anw.: Zurückhaltend bei renaler Anämie
Studien: Renale Anämie: Normal Hematocrit-Studie, CHOIR-Studie. Tumoranämie: BEST, ENHANCE, 20000161, EPO-CAN-20, DAHANCA.
Insulin
[Bearbeiten]Siehe hier.
Quellen
[Bearbeiten]- ↑ Modifiziert nach Karow, Lang-Roth: Allgemeine und Spezielle Pharmakologie und Toxikologie, 2005
