Pathologie: Entzündliche Hauterkrankungen
Buch-Navigation
Allergische Reaktionen
[Bearbeiten]Überempfindlichkeitsreaktionen. Einteilung nach COOMBS und GELL (1963):
| Typ | Vorauss. | Allergene | Pg. | Zeit- fenster | Symp- tome | Erkrank- ungen |
|---|---|---|---|---|---|---|
| Typ 1 (Sofort-Typ) | Lösliches Protein- antigen | Pollen, Tierhaare, Nahrungs- mittel, Hausstaubmilben, Schimmelpilze, Insektengifte, Penicillin | Ag-Bindung an Basophilen- und Mastezell-IgE -> IgE-Vernetzung („bridging“) -> Degranulation mit Freisetzung von Histamin, Bradykinin, Serotonin, LT, PG, IL-4, IL-5 u.a. Mediatoren | < 30 Minuten | Rhinor-rhoe, Bronchokonstriktion, bronchiale Dyskrinie und Wandödem, Vasodilatation, Permea- bilitäts- erhöhung, Quaddel, systemisch Blutdruckabfall | Allergische Rhinokonjunktivitis, Asthma bronchiale, Urtikaria, QUINCKE-Ödem, Anaphylaxie |
| Typ 2 (Zytotoxischer Typ) | Zell- gebundenes Antigen | Penicillin auf Erythrozytenmembran, Rhesusfaktor RhD, Basalmembranantigene | IgG, IgM bindet -> Komplementaktivierung, Phagozytose | Minuten | Transfusionsreaktion (ABO, RhD), Autoimmunhämolytische Anämie, autoimmun-thrombozytopenische Purpura, Anti-Basalmembran- Glomerulonephritis | |
| Typ 3 (Immun- komplex-Typ) | Lösliches Antigen | Bakterielle /virale Antigene, Impfseren, inhalierte Schimmelpilze und Heustaub | IgG, IgM bindet -> Immunkomplexablagerung an der Basalmembran kleiner Gefäße (Haut, Niere) -> Komplementaktivierung, Phagozytenaktivierung, Gefäß- und Gewebsschädigung | 3 - 8 h | Serumkrankheit, Arthusreaktion nach i.m.-Injektion, Vasculitis allergica, Exogen-allergische Alveolitis (EAA), Farmerlunge, Käsewäscherlunge, Vogelzüchterlunge, Bäckerlunge u.a.m. | |
| Typ 4 (Zellulär vermittelter Typ, Spät-Typ) | Lösliches Antigen | Niedermolekulare Substanzen (Haptene) wie z.B. Konservierungsmittel, Berufsstoffe oder Metallionen wie Nickel nach Bindung an körpereigene Moleküle | Transkutane Resorption -> Aufnahme durch Langerhans-Zellen und Transport in die regionären Lymphknoten -> Präsentation durch APZ -> T-Zell-Reaktion -> IL-1, TNF, NO, MAF, Zytokine -> Entzündungsreaktion | 24 - 48 h | Allergisches Kontaktekzem, Tuberkulinreaktion, Transplantatabstoßung | |
Klinische Tests: Typ 1: Prick-Test, Prick-zu-Prick-Test, Reibetest, Intracutantest, Scratch-Test, Labor: spez. und Gesamt-IgE, CAST-ELISA. Typ 4: Epikutantest.
Urtikaria
[Bearbeiten]Ät.: Sehr vielfältig. Allergisch (Typ 1), pharmakologisch (z.B. Salicylate), toxisch (Brennessel, Ameisensäure), histaminreiche Lebensmittel, physikalisch (Druck, Reibung (Urticaria factitia), Vibration, Wärme (Anstrengung), Kälte, Licht), Enzymdefekte (z.B. C1-Esterase-Inhibitor-Mangel = Hereditäres angioneurotisches Ödem), Herdreaktionen (mikrobiell, neoplastisch), autoimmunologisch, Urticaria pigmentosa (Mastozytose), hormonelle Störungen, psychosomatisch, idiopathisch.
- Akute Urtikaria: meist idiopathisch (50 %), 1/3 Quincke-Ödem
- Chronische Urtikaria: meist idiopathisch oder Salicylatintoleranz
- Urtikaria-Vaskulitis (> 24 h)
Pg.: Freisetzung von Histamin u.a. Mediatoren vorwiegend aus Mastzellen, geringer aus eosinophilen oder basophilen Granulozyten. -> Vasodilatation und Permeabilitätserhöhung der Kapillaren -> Erythem und Ödem des Stratum papillare der Dermis.
Mikro: Ödem, v.a. im oberen Korium, Vasodilatation, perivaskuläres entzündliches Infiltrat, erhöhter Gehalt an Mastzellen in der Dermis.
Makro: Scharf begrenzt, weich, flüchtig (<24h), sich über das Hautniveau vorbuckelnd. Rote Areale durch Vasodilatation (Urticaria rubra), weiße durch Permeabilitätserhöhung mit Ödem und Gefäßkompression (Urticaria alba). SF.: Hämorrhagisch (Erythrozytenaustritt), bullös (starkes Exsudat).
Klinik: Meist starker Juckreiz.
Verlauf: Entstehung binnen Minuten, Rückbildung innerhalb von Minuten, Entstehung am gleichen Ort erst wieder nach Tagen (Regeneration der Mastzellgranula).
Weblinks: DermIS - Urticaria/Urtikaria
Mastozytose
[Bearbeiten] |
 |
 |
Ekzem / Dermatitis
[Bearbeiten]Die Begriffe Dermatitis und Ekzem werden oft synonym verwendet. Dermatitis meint eher einen akuten Verlauf mit rascher Rückbildung, während man den Begriff Ekzem eher für chronische Entzündungen verwendet.
Ep.: Prävalenz 20 %.
Ät.: Entzündliche Intoleranzreaktion der Haut, nicht-kontagiös.
Mikro: Herdförmige Spongiose, Akanthose, Parakeratose.
Makro: Synchrone polymorphe Effloreszenzen: Rötung, Knötchen, Bläschen, Nässen, Schuppenbildung, Lichenifikation (Vergröberung der Hautfelderung). Dyshidrotisch <-> hyperkeratotisch-rhagadiform.
Symptome: Juckreiz
Einteilungsversuche:
- Kontaktekzem - Präv.: 1,5 – 5,4 %
- Allergisches Kontaktekzem
- Irritativ-toxisches Kontaktekzem
- Atopisches Ekzem syn. Atopische Dermatitis syn. Neurodermitis - Präv.: 5 % (Kleinkinder bis zu 20 %)
- Seborrhoisches Ekzem - Präv.: 2 - 5 % (bei AIDS bis 46 %)
- Numulläres (mikrobielles) Ekzem
- Hyperkeratotisch-rhagadiformes Ekzem
- Dyshidrotisches Ekzem
- Stauungsekzem
Allergisches Kontaktekzem
[Bearbeiten]Ep.: Prävalenz: < 5 %
Pg.: Allergische Typ 4-Reaktion (T-Zell-vermittelt, Spätreaktion), selten Typ 1, nach lokaler Exposition. Lokale Reaktion nach ein bis zwei Tagen, aber auch hämatogene Streuung möglich.
Auslöser: Reinigungs- und Desinfektionsmittel, Leder, Farbstoffe (Textil, Haarfärbemittel, Tätowierfarbe), Duftstoffe, Berufsstoffe (Kühlschmierstoffe), Nickel (Modeschmuck), Zahnmaterial, biologische Stoffe wie Teebaumöl (Terpene) und Korbblüter (Ringelblume, Kamille), Kosmetika.
Gefährdete Berufsgruppen: Friseure, Gesundheitsberufe, Reinigungsfachkräfte, Bauberufe, Floristen, Gärtner.
Weblinks: DermIS - Allergisches Kontaktekzem (Typ I), DermIS - Allergisches Kontaktekzem (Typ IV), DermIS - Allergisches Kontaktekzem mit hämatogener Streuung
Irritativ-toxisches Kontaktekzem
[Bearbeiten]Ät.: Bsp.: Sonnenbrand, Erfrierung, Windeldermatitis, Reinigungsmittel, reizende Chemikalien, Säure-Laugen-Verletzung, Kontakt mit Feuerquallen (bandförmige schmerzhafte Rötungen). Weitere Faktoren (Hautzustand, Mazeration).
Weblinks: DermIS - Windeldermatitis, DermIS - Toxisches Kontaktekzem, DermIS - Subtoxisch-kumulatives Kontaktekzem
Atopisches Ekzem
[Bearbeiten]Syn.: Neurodermitis, Atopische Dermatitis, Endogenes Ekzem
Gruppe: Formenkreis der Atopien.
Ep.: Prävalenz: 5 %, Kleinkinder bis zu 20 %.
Ät.: Multifaktoriell. Polygene Vererbung mit Schwellenwert (Realisationsfaktoren). Suszeptibilitätsgen auf Chromosom 3, weiterer Genlocus auf Chromosom 11. Familiäre Häufung.
Pg.: Störung der zellulären Immunität (-> Infektneigung) und IgE-Überschuss. Zahlreiche Auslöser (Wärme, trockene Luft, mechanische Irritation, Allergene, bakterielle Besiedelung, pruritogene Lebens- und Genussmittel, Stress).
Klinik: Beugeseitenbetont trockne juckende Haut, später Lichenifikation und evtl. Prurigoknoten. Mikrosymptome: Sebostase, halonierte Augen, DENNIE-MORGAN-Falte (doppelte Unterlidfalte), HERTHOGE-Zeichen (Rarifizierung der lateralen Augenbrauen), Rhagaden an Lippen und Ohrläppchen, Hyperlinearität der Hand, Keratosis follicularis, kutane Infektneigung (bes. Staphylococcus aureus und Herpes simplex), weißer Dermographismus, Neigung zu Augen-, Fuß-, Hand- und Fingerkuppenekzemen, Wolle-Unverträglichkeit.
Verlauf: Manifestation in 3/4 der Fälle in den ersten zwei Lebensjahren, Rückbildung in 3/4 der Fälle bis zur Pubertät. Chronisch-rezidivierender, phasenhafter Verlauf:
- Bis Ende des 2. Lebensjahres: E-Typ - Ekzemähnlich, Papulovesikel.
- 4. - 12. Lebensjahr: L-Typ - Lichenifikation, lichenoide Papel.
- Ab 13. Lebensjahr: P-Typ - Papel auf urtikariellem Grund, Übergang in Prurigoknoten.
Kompl.: Eczema herpeticatum (HSV-Infektion bei atopischem Ekzem).
Weblinks: DermIS - Atopisches Ekzem, DermIS - Ekzema herpeticatum, The Diagnosis of Atopic Dermatitis
Allerg. Konjunktivitis, Rhinitis, Asthma bronchiale
[Bearbeiten]Gruppe: Atopien syn. atopic/eczema dermatitis syndrome (AEDS)
- Formen der Atopie: Allergische Konjunktivitis, allergische Rhinitis (Heuschnupfen), allergisches Asthma bronchiale, atopisches Ekzem, allergische Urtikaria (Nesselsucht).
Ep.: Prävalenz 5 - 10 %, davon 10 - 20 % mit Rhinokonjunktivitis, davon entwickeln etwa 30 % nach 5 - 15 Jahren ein allergisches Asthma bronchiale (Etagenwechsel). Neurodermitiker erkranken häufiger.
Pg.: Allergische Reaktion vom Typ 1 (Sofort-Typ).
Auslöser: Pflanzenpollen, Hausstaubmilbenkot, Tierhaare, Lebensmittel (beachte Kreuzallergien zu bestimmten Pollen), Chemikalien.
Seborrhoisches Ekzem
[Bearbeiten]Ep.: Prävalenz < 5 %, bei AIDS-Patienten bis > 40 %!
Ät.: Unklar
Lok.: Behaarter Kopf, Ohren, Augenbrauen, Nasolabialfalte, vordere und hintere Schweißrinne.
Klinik: Juckreiz, Brennen, fettige gelbliche schuppende unscharf begrenzte Herde.
DD.: Psoriasis (erythematosquamös, scharf begrenzt)
Weblinks: DermIS - Seborrhoisches Ekzem
Mikrobielles Ekzem
[Bearbeiten]Ät.: Hygienemängel/übermäßige Hygiene, Mikroorganismen
Klinik: Z.B. Schnullerekzem
Weblinks: DermIS - Dysregulativ-mikrobielles Ekzem, DermIS - Dysregulativ-mikrobielles Ekzem vom pruriginösen Typ
Hyperkeratotisch-rhagadiformes Ekzem (sui generis)
[Bearbeiten]Lok.: Hände, Füße
Makro/Klinik: Schmerzhafte Rhagaden, Hyperkeratosen, kein Juckreiz
Weblinks: DermIS - Hyperkeratotisch-rhagadiformes Hand- / Fußekzem
Dyshidrotisches Ekzem
[Bearbeiten]Syn.: Dyshidrie, Dyshidrosis, Dyshidrosiformes Ekzem, Pompholyx, Spongiöse Dermatitis
Ät.: Verengte Schweißdrüsenausführungsgänge, endogen-allergisch, gehäuft bei Atopikern
Lok.: Oft an Handfläche (Cheiropompholyx) oder Fußsohle (Podopompholyx)
Mikro: Interzelluläres Ödem, Bläschenbildung.
Makro/Klinik: Sagokornartige, kleine pralle Bläschen mit u.U. heftigem Juckreiz.
 |
 |
 |
Weblink: DermIS - Dyshidrosiformes Ekzem
Stauungsekzem
[Bearbeiten]Weblink: DermIS - Stauungsekzem
Exsikkationsekzem (Eczéma craquelé)
[Bearbeiten]Trockne Haut, verminderte Talgproduktion, Verstärkung durch häufiges Waschen.
Weblinks: DermIS - Exsikkationsekzem
Arzneimittelexanthem
[Bearbeiten]Exanthem (= monomorphe Hautveränderungen am ganzen Körper) ausgelöst durch Pharmaka oder deren Metabolite (Cytochrom P450).
Pg.:
- Allergisch, Einteilung nach COOMBS und GELL:
- Typ 1 (Sofort-Typ): Bsp.: Urtikaria, QUINCKE-Ödem. Auslöser z.B. Salicylate (pseudo-allergisch), Analgetika, Penicilline.
- Typ 2 (Zytotoxischer Typ): Bsp.: Thrombozytopenische Purpura, makulopapulöses Exanthem. Auslöser z.B. Penicilline, Amoxicillin, Ampicillin (bes. bei gleichzeitiger EBV-Infektion), Cephalosporine.
- Typ 3 (Immunkomplex-Typ): Bsp.: Erythema exsudativum multiforme (EEM), Toxische Epidermale Nekrolyse (TEN) bzw. LYELL-Syndrom, Fixes toxisches AME (SF des EEM). Auslöser sind z.B. Allopurinol, Carbamazepin, Phenytoin, Sulfonamide, Pyrazolone, Barbiturate.
- Typ 4 (T-Zell-vermittelter Typ): Bsp.: Generalisiertes allergisches Kontaktekzem, Baboon-Syndrom. Sensibilisierung z.B. durch lokale Anwendung von Aminoglykosidantibiotika oder p-Phenylendiamin.
- Pseudo-allergisch
- Metabolisch-toxisch
Die häufigsten Auslöser von Arzneimittelexanthemen sind Antibiotika und Antikonvulsiva.
Weblinks: DermIS - Arzneimittelexanthem, DermIS - Fixes Arzneiexanthem, DermIS - Pellagra-artiges Arzneimittelexanthem, DermIS - Lyell-Syndrom
Erythema exsudativum multiforme (Typ Minor)
[Bearbeiten]Ät.:
- Arzneimittel, z.B. Sulfonamide (Sulfamethoxazol (Cotrimoxazol), Diuretika (Acetazolamid, Furosemid, Thiazide), Sulfonylharnstoffe)
- Infektionen, z.B. mit HSV, Streptokokken, Mykoplasmen
- Paraneoplasie
Morph.: Kokardenartige (schießscheibenartige) Figuren mit zentraler Blasenbildung.
Weblinks: DermIS - Erythema exsudativum multiforme, Typ Minor
STEVENS-JOHNSON-Syndrom
[Bearbeiten]Syn.: Erythema exsudativum multiforme, Typ Major
Weblinks: DermIS - Stevens-Johnson Syndrom
 |
 |
Lichen
[Bearbeiten]Flechtenartige entzündliche Hauterkrakungen.
Lichen simplex chronicus
[Bearbeiten]Syn.: Neurodermitis cirumscripta, Vidal-Krankheit
Ät.: Unklar
Histo: Akanthose, Hyperparakeratose.
Klinik: Lokale Rötung, Schuppung, Knötchen, starker Juckreiz.
 |
 |
Lichen ruber planus
[Bearbeiten]Syn.: Knötchenflechte
Ät.: Unklar, nicht kontagiös, nicht erblich.
Pg.: Entzündlich
Lok.: Vorwiegend Handgelenke, Knöchel, Lumbosakralbereich und Körperstamm. Befall der Haut und der hautnahen Schleimhäute.
Makro: Lokale oder generalisierte plane erythematöse Papeln („Tafelberge“) mit weißer, netzartiger Zeichnung (WICKHAM-Streifung).
Mikro: Bandförmiges subepidermales Lymphozytenfiltrat, vakuolig degenerierende Basalzellen, eosinophile CIVATTE bodies (Apoptosen), Orthohyperkeratose und Akanthose mit sägezahnartiger Verlängerung der Reteleisten.
Klinik: Juckreiz, KÖBNER-Phänomen (isomorpher Reizeffekt).
Varianten des Lichen ruber:
- Lichen ruber actinicus
- Lichen ruber anularis
- Lichen ruber bullosus
- Lichen ruber decalvans
- Lichen ruber exanthematicus
- Lichen ruber follicularis
- Lichen ruber partim atrophicans der Haut
- Lichen ruber pigmentosus
- Lichen ruber striatus
- Lichen ruber verrucosus
Weblinks: DermIS - Lichen ruber planus, DermIS - Lichen ruber
 |
 |
Lichen sclerosus et atrophicus
[Bearbeiten]Ät.: Unklar
Pg.: Chronisch-entzündlich, lymphozytär.
Lok.: Häufig an Genitale und Perineum.
Makro: Glänzende, porzellanfarbe, flache, unregelmäßige, gut abgrenzbare, atrophische Papeln. Entzündlicher Randsaum, follikuläre Hyperkeratosen.
Histo: Subepidermal findet sich ein bandförmiges Lymphozytenfiltrat in einem ansonsten zellarmen faserreichen Bindegewebe, Atrophie der darüberliegenden Epidermis.
 |
 |
Weblinks: DermIS - Lichen sclerosus et atrophicus
Erythema nodosum
[Bearbeiten]Ät.: Allergisch (Verzögerter oder Immunkomplex-Typ)?
Vorkommen bei:
- Medikamente
- Infektionen (Tuberkulose, Streptokokken, Yersinien, Chlamydien, Katzenkratzkrankheit, Toxoplasmose)
- Chronisch-entzündliche Erkrankungen (Sarkoidose, Morbus CROHN)
- Rheumatisches Fieber
Lok.: Schienbeine, seltener an Oberschenkel oder Unterarmen.
Mikro: Pannikulitis (Entzündung des subkutanen Fettgewebes), leukozytäre Infiltration der subkutanen Septen (Lymphozyten, Neutrophile und Eosinophile, Histiozyten, Fremdkörper-Riesenzellen). IgM- und C3-Deposits in den Gefäßwänden. In der Frühphase eher neutrophile Reaktion, später eher granulomatös mit Ausbildung von epitheloidzelligen Granulomen. Evtl. Fettgewebsnekrosen oder sichelförmige Einblutungen.
Makro: Multiple gerötete oder blau-rote, entzündliche, druckschmerzhafte Knoten.
Weblinks: DermIS - Erythema nodosum
Juveniles Xanthogranulom
[Bearbeiten]Benigne Histiozytose.
Ep.: Kleinkinder.
Ät.: Ungeklärt.
Histo: Histiozyten, eosinophile Granulozyten, Lymphozyten, charakteristisch sind TOUTON-Riesenzellen.
DD.: Histozytose X, Mastozytose.
Prg.: Spontane Rückbildung.
 |
 |
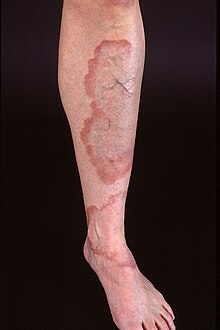
Granuloma anulare
[Bearbeiten]Syn.: Granuloma annulare
Ät.: unklar.
Histo: „Pallisadengranulom“: Lokale Bindegewebsdegeneration, umsäumt von Histiozyten.
DD.: Nekrobiosis lipoidica diabeticorum.
 |
 |
 |
 |
Weblinks: DermIS - Granuloma anulare
Pyoderma gangraenosum
[Bearbeiten]Ät.: (Auto-)Immunologisch-vaskulitisch (?). Assoziiert mit chronischen Darm-, rheumatischen und neoplastischen Erkrankungen.
Lok.: Großflächig, meist unilokulär. Häufig an der Vorderseite des Unterschenkels, es kann aber auch jedes andere Hautareal betroffen sein.
Mikro: IF: Unspezifische C3- und Fibrinablagerung.
Klinik: Rasch ulzerierende schmerzhafte sterile Pusteln mit zentrifugaler Ausbreitung, epidermale Nekrose, evtl. mit lividem Randsaum, Pathergie-Phänomen: Chirurgische Manipulation führt zum Progress (!) und neue Läsionen nach Bagatelltrauma.
Weblinks: DermIS - Pyoderma gangraenosum
 |
Necrobiosis lipoidica (diabeticorum)
[Bearbeiten]Granulomatöse Entzündung mit Degeneration des Bindegwebes.
Ät.: Unklar. Assoziiert mit Diabetes mellitus (50 %)
Lok.: Solitär oder symmetrisch an den Streckseiten der Unterschenkel.
Mikro: Kollagene Degenerationszonen mit Lipoidablagerung.
Klinik: Asymptomatische erythematöse, gelb-bräunliche, wachsartige, scharf begrenzte Plaques mit zentraler Atrophie und Ulzerationsneigung.
Weblinks: DermIS - Necrobiosis lipoidica
Buch-Navigation
