Pathologie: Intestinum tenue und Colon
Buch-Navigation
Angeborene Fehlbildungen
[Bearbeiten]Angeborene Duodenalatresie
[Bearbeiten]Ät.: Z.B. Obstruktion durch ein Pankreas anulare.
Kl.: Galliges Erbrechen Stunden bis Tage nach der Geburt. In der Rö-Adomenübersicht doubble-bubble-Phänomen (Luft im Magen und im proximal der Stenose gelegenen Duodenum).
Dottersack-Fehlbildungen
[Bearbeiten]MECKEL-Divertikel
[Bearbeiten]Kurzer handschuhfingerförmiger Rest des Ductus omphaloentericus am Ileum, etwa 60 cm proximal der Ileozäkalklappe und über einen fibrösen Strang mit dem Nabel verbunden. Kann ektopisches Magenepithel oder Pankreasgewebe enthalten und bluten.
Histo: Dünndarm- oder ektope Megenschleimhaut vom Corpustyp.
Kompl.: Entzündung, Blutung, Invagination, Ileus, Perforation.
 |
 |
 |
 |
Omphalozele
[Bearbeiten]Nabelschnurbruch.
Omphaloenterozele
[Bearbeiten]Nabelschnurbruch mit Darmschlingen im Bruchsack.
Ektopien
[Bearbeiten]Heterotope (ektope) Magenschleimhaut im Duodenum
[Bearbeiten]Makro: Flach-polypoide Schleimhautläsionen im Duodenum.
Histo:
- (Ortsständige) Duodenalschleimhaut (Zotten, Krypten, Dünndarmepithel, BRUNNER-Drüsen)
- (Ektope) Magencorpusschleimhaut (Foveoläres Magenepithel, Corpusdrüsen mit Belegzellen).
DD.: Gastrische Metaplasie - keine Corpusdrüsen
 |
 |
Literatur:
- Lessells AM, Martin DF. “Heterotopic gastric mucosa in the duodenum”. J. Clin. Pathol., 35:591–5, June 1982. PMID 7085908.
Endometriose extragenitalis
[Bearbeiten] |
Innervations- und Motilitätsstörungen
[Bearbeiten]Dysganglionosen
[Bearbeiten]Morbus HIRSCHSPRUNG
[Bearbeiten]Syn.: Megacolon congenitum
Ät.: Lokale A- oder Dysganglionosen, meist im Bereich des Rektums.
Pg.: Enthemmung intramuraler, cholinerger Neurone -> Das dysganglionotische Darmsegment ist spastisch verengt und bildet ein Passagehindernis -> Die vorgeschalteten Darmabschnitte sind stark dilatiert.
Mikro: Ganglienzellen des Plexus submucosus und myentericus fehlen.
IHC:
- Calretinin: Verminderung von Calret. pos. Nervenfasern in der Mukosa.
- S100: Fehlen S100-positiver Ganglienzellen.
EHC:
- Erhöhte Acetylcholinesterase-Aktivität (ACHE).
Klinik: Verzögerter/ausbleibender Mekonium-Abgang (normal < 48 h nach Geburt. DD: Mukoviszidose, Analatresie), Erbrechen, Obstipation, Bauchschmerzen, Meteorismus, vorgewölbter Bauch, Lactatazidose.
DD: Hypoganglionose.
 |
Desmosis coli
[Bearbeiten]Pg.: Reduktion des intramuralen Bindegewebsgerüstes -> Gestörte Kraftübertragung zwischen kontrahierenden und dilatierenden Colonanteilen -> Hypoperistaltik.
Mikro: Bindegewebsgerüst reduziert. Verlagerung von Ganglien des Plexus myentericus in die äußere Längsmuskulatur.
Klinik: Chronische Obstipation, Megacolon.
Literatur: Gassler N, Helmke B, Sido B, Otto HF, Autschbach F. “[Desmosis coli in adults. Differential diagnosis of chronic constipation]”. Pathologe, 22:214–7, May 2001. PMID 11402852.
Megacolon
[Bearbeiten]- Primäres Megacolon (Megacolon congenitum) - s.o.
- Sekundäres (erworbenes) Megacolon
- Kompl. bei Colitis ulcerosa (s.u.)
- Chagas-Krankheit (Trypanosoma cruzi)
Mechanische und funktionelle Störungen
[Bearbeiten]Invagination
[Bearbeiten]Ät.: Gastroenteritis, MECKEL-Divertikel, Mukoviszidose, Purpura SCHOENLEIN-HENOCH.
Pg.: Einstülpung eines proximalen Darmsegments in ein distales (meist terminales Ileum in das Zökum).
Klinik: Bauchschmerzen, peranaler Blutabgang, Subileus, Tastbarer walzenförmiger Tumor meist im rechten Unterbauch.
Kompl.: Nekrose mit Durchwanderungsperitonitis.
Ileus
[Bearbeiten]„Darmverschluss“, Passagestörung des Darms mit oder ohne Strangulation der Gefäßversorgung.
Lok.:
- Hoher Dünndarmileus
- Tiefer Dünndarmileus
- Dickdarmileus
Ät.:
- Mechanisch:
- Obstruktion von außen - Ursachen: Briden, Adhäsionen, Tumor, Pankreas anulare.
- Obstruktion von innen - Ursachen: Kolonkarzinom, Kotsteine, Gallensteinileus (Dünndarmileus + Aerobilie), Invagination, Würmer.
- Paralytisch - Ursachen: Peritonitis z.B. bei Hohlorganperforation oder Entzündungen im Bauchraum (Pankreatitis), Urämie, postoperativ bes. nach abdominellen Eingriffen, Mesenterialinfarkt, Folge eines mechanischen Ileus, Intoxikation.
Pg.:
- Passagestörung -> Koprostase, bakterielle Zersetzung, Entzündung.
- Evtl. Strangulation - z.B. bei inkarzerierter Hernie oder Volvulus (Darmverschlingung).
Folge: Durchwanderungsperitonitis und Einschwemmung bakterieller Toxine in den Kreislauf -> Schock, Sepsis, Multiorganversagen (MOV).
Klinik: Bauchschmerzen, Meteorismus, Darmgeräusche vermehrt (mechanischer Ileus) oder aufgehoben („Totenstille“ bei paralytischem Ileus), Singultus, Erbrechen, Miserere.
Divertikulose
[Bearbeiten]Def.: Colon-„Divertikel“ sind pathologische Ausstülpungen der Colonschleimhaut durch Muskellücken, z.B. dort wo die darmversorgenden Gefäße ein- und austreten. Da sie nur aus der Mucosa bestehen sind es genau genommen Pseudodivertikel (falsche Divertikel).
Ep.: Mit steigendem Alter zunehmende Prävalenz.
Ät.: Erhöhter intraluminaler Druck.
RF.: Faserarme Ernährung, chronische Obstipation (Ursachen: Laxantienabusus und Hypokaliämie, Medikamente wie Opiate, trizyklische Antidepressiva und Anticholinergika, Bewegungsmangel, ungenügende Trinkmenge, ballaststoffarme Ernährung).
Lok.: Meist Colon sigmoideum.
Makro: Ausstülpungen der Mucosa durch Muskellücken.
Klinik: Oft erst bei Entzündung symptomatisch. Obstipation, Schmerzen und tastbarer walzenförmiger Tumor im linken Unterbauch.
Kompl.: Divertikulitis, Perforation.
 |
 |
Rektumprolaps
[Bearbeiten]Ep.: Säuglinge/Kleinkinder, alte Frauen
Klinik: Prolabierte Schleimhaut mit zirkulärer Fältelung, Stuhlinkontinenz
DD.: Analprolaps (radiäre Fältelung)
Pneumatosis cystoides intestinalis
[Bearbeiten]Ät.: Nekrotisierende Enterokolitis, Ulkus, ischämische Colitis u.a.m..
Morph.: Luftansammlungen in der Darmwand.
 |
 |
 |
Pigmentablagerungen
[Bearbeiten]Pseudomelanosis coli
[Bearbeiten]Syn.: Melanosis coli.
Ät.: Bestimmte Laxantien.
Mikro: Pigmentablagerungen.
 |
Stoffwechselstörungen
[Bearbeiten]Abetalipoproteinämie
[Bearbeiten]Syn.: BASSEN-KORNZWEIG-Syndrom
Ät.: Defekt des mikrosomalen Triglyceridtransfer-Proteins (MTP)
Pg.: Störuung der intestinalen Lipidabsorption.
Histo:
- Helle Enterozyten durch Lipideinlagerung.
- Akanthozytose
Labor:
- S-Cholesterin sehr niedrig
- S-beta-Lipoprotein fehlt
Klinik:
- Malabsorptionssyndroms
- Retinale Pigmentdegeneration
- Progressive ataktische Neuropathie
 |
 |
 |
Literatur:
Hämodynamische Störungen
[Bearbeiten]Nekrotisierende Enterokolitis des Frühgeborenen
[Bearbeiten]Die nekrotisierende Enterokolitis ist eine zirkulatorisch-ischämische, gangränöse Entzündung des Dünndarms im Rahmen schwerer Vorerkrankungen und tritt oft wenige Wochen nach der Geburt auf. Gefährdet sind besonders Frühgeborene.
Ep.: Ca. 7 % aller extrem Frühgeborenen (very-low-birth weight, VLBW), mit einer Letalität von 15 - 30 %.
Pg.: Vermutet wird eine Besiedelung des noch sterilen Darms mit pathogenen Bakterien in Verbindung mit fehlender Muttermilchernährung, Nosokomialkeimspektrum im Krankenhaus und häufigerem Antibiotikagebrauch in der Neonatologie.
Makro: Distendierte nekrotische Darmschlingen, Pneumatosis intestinalis (Luftansammlungen in der Darmwand).
Akuter Mesenterialinfarkt
[Bearbeiten]Ät.: Z.B. Thrombembolien bei Vorhofflimmern.
Pg.: Verschluss der A. mesenterica superior (90 %), seltener der A. mesenterica inferior.
Besonderheiten:
- Immer frisch, es gibt keine alten Darminfarkte (unbehandelt letale Durchwanderungsperitonitis!).
- Hämorrhagischer Infarkt. Einblutung über die venösen Kollateralen in den infarzierten Gewebsbezirk.
Makro: Betroffener Darmabschnitt ist livide verfärbt.
Histo: Einblutung immer, Nekrose.
Klinik: Phasenhafter Verlauf:
- 1) Initialstadium: Heftige Abdominalschmerzen, evtl. hämorrhagische Durchfälle und Schocksymptome, abnorme Peristaltik, Bauch weich, kein Peritonismus.
- 2) Latenzstadium: Trügerisches Nachlassen der Schmerzen („fauler Frieden“), abnehmende Darmperistaltik.
- 3) Darmnekrose: Paralytischer Ileus, Durchwanderungsperitonitis, Schock und MOV.
Ischämische Colitis
[Bearbeiten]Ep.: Höheres Lebensalter.
Ät.: Intestinale Atherosklerose, Herzinsuffizienz, Hypotension, Hypoxie.
Makro: Hämorrhagische Schleimhautnekrosen.
Histo:
- Regenerationsphänomene (muzinarmes basophileres Epithel)
- Schleimhautnekrosen mit apikaler Betonung, Erosion/Ulzeration, Kryptenverlust,
- Entzündung: Neutrophile Granulozyten, ggf. phlegmonöse Entzündung, Durchwanderungsperitonitis, Pseudomembranen (aus Fibrin und Granulozyten) möglich.
- Chronische Ischämie: Fibrose
Klinik: Diarrhö, Bauchschmerzen, Schock (Toxineinschwemmung, Peritonitis).
DD: Infektiöse Colitis, insb. die pseudomembranöse Colitis.
SF: Non-occlusive disease - Ischämische Minderperfusion des Darms ohne thrombotische Gefäßokklusion. Gehäuft bei Schwerstkranken (Risikofaktoren: Schock/intraoperative Blutdruckabfälle, große Operationen, Sepsis, Intensivtherapie, Anämie, Hypoxie, Atherosklerose, Diabetes mellitus u.a.m.).
 |
 |
 |
 |
 |
 |
 |
 |
Ischämische Fettgewebsnekrose
[Bearbeiten]Ät.: Z.B. torquierte Appendix epiploica, inkarzertierte Netzanteile bei Bauchwandhernie.
Makro:
- Frisch: Fettgewebe mit fleckig gelben Verfärbungen, ggf. Hämorrhagien.
- Alt: Oft Verkalkung, ggf. Ablösung und freies Flottieren in der Bauchhöhle in Form gelbbrauner verkalkter Knoten.
Histo:
- Frisch: Wie Fettgewebe, aber Verlust der Zellkerne.
- Alt: Fettgewebe noch erkennbar, bindegewebig abgekapselt, Kalzifikationen.
DD:
- Tryptische Fettgewebsnekrosen bei Pankreatitis.
- Verkalkte Lymphknoten.
 |
 |
Unspezifische Entzündungen
[Bearbeiten]Kryptitis/Colitis
[Bearbeiten]Histo: Infiltration durch neutrophile Granulozyten.
DD.:
- Infektiös, postinfektiös - homogenes Bild in allen Colonabschnitten, selbstlimitierend
- Medikamentös - NSAR-Colitis meist proximal akzentuiert
- Ischämisch - Nekrosen, Fibrose, Risikofaktoren
- Chronisch-entzündliche Darmerkrankungen
- Epitheloidzellgranulome, segmental, transmural -> Morbus CROHN
- Kryptenempyeme, kontinuierlich, superfizial, distal betont, chronisch -> Colitis ulcerosa
 |
 |
 |
Isolierte Ulzerationen
[Bearbeiten]DD.:
- Lokale Ischämie
- NSAR-Gebrauch
- Infektionen: Tuberkulose, Amöbiasis, Chlamydien, Lues
- chronisch-entzündliche Darmerkrankung.
Divertikulitis
[Bearbeiten]Entzündung eines oder mehrerer Darmdivertikel auf dem Boden einer Divertikulose.
Ät.: Divertikel mit Retention von Stuhlresten, bakterieller Zersetzung, Durchblutungsstörung der Schleimhaut, Entzündungsreaktion.
Kompl.: Perforation mit Peritonitis.
Mikroskopische Colitis
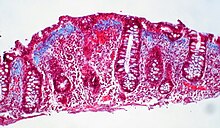
[Bearbeiten]Kollagene Colitis
[Bearbeiten]Mikro:
- Subepitheliale Kollagendeposition (10 - 15 Mikrometer)
- Erosionen
Klinik: Wässrige Durchfälle, koloskopisch blande Colonschleimhaut.
 |
 |
 |
Eosinophile Colitis
[Bearbeiten]Histo:
- Vermehrung eosinophiler Granulozyten (aussagekräftig v.a. im linken Kolon)
DD: Eosinophilie i.R. anderer Erkrankungen wie Morbus CROHN, Nahrungsmittelallergien, Parasitosen u.a.m.
 |
 |
 |
Lymphozytäre Colitis
[Bearbeiten]Histo:
- Vermehrung intraepithelialer Lymphozyten
Infektionen
[Bearbeiten]CMV-Colitis
[Bearbeiten]RF.: Immunsuppression (CED).
DD.:
- bei Z.n. Tx: GVHD!
 |
 |
 |
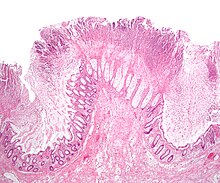
Clostridium difficile-assoziierten Durchfallerkrankung (CDAD) / Antibiotika-assoziierte Colitis (AAC) / Pseudomembranöse Colitis
[Bearbeiten]Ät.: Überwucherung der Darmschleimhaut durch Toxin-bildende Clostridium difficile (Gram-positiver Sporenbildner). Versch. Ribotypen. Weltweit am häufigsten: 001, 014, 017 und 027. Ribotyp 027 hochvirulent.
RF: Antibiotika, Protonenpumpenhemmer.
Makro: Darmschleimhaut mit Fibrinbelägen.
Histo: Pseudomembranöse Colitis - Vulkanausbruchartiges Exsudat aus neutrophilen Granulozyten und Fibrin, das aus den entzündlich alterierten Krypten hervorbricht. Fibrinoleukozytäre Beläge.
D.: Nachweis von Toxin A (Enterotoxin) bzw. Toxin B (Cytotoxin) im Stuhl.
Th.: Metronidazol oder Vancomycin.
Kompl.: Toxisches Megacolon, Darmperforation, Sepsis.
Meldepflicht: „Schwere Verläufe“ und/oder Nachweis des Ribotyps 027 (namentliche Meldung).
DD.:
- Infektiöse Colitis
- Ischämische Colitis
Weblinks: RKI - Clostridium difficile
 |
 |
 |
Intestinale Spirochätose
[Bearbeiten]intestinal spirochetosis
Ep.: Gehäuft bei Homosexuellen/HIV-Infektion.
Ät.: Infektion mit Brachyspira pilosicoli oder Brachyspira aalborgi.
Histo:
- Basophiler Bakterienrasen auf dem Epithel.
- Geringe oder keine Entzündung.
Klinik: Keine sichere Korrelation mit klinischen Befunden (chron. Diarrhö?).
Th.: Eradikation mit Metronidazol möglich.
 |
 |
 |
Literatur:
- Tsinganou E, Gebbers JO. “Human intestinal spirochetosis--a review”. Ger Med Sci, 8:Doc01, 2010. DOI:10.3205/000090. PMID 20200654.
- Koteish A, Kannangai R, Abraham SC, Torbenson M. “Colonic spirochetosis in children and adults”. Am. J. Clin. Pathol., 120:828–32, December 2003. DOI:10.1309/G7U6-BD85-W4G3-WJ0J. PMID 14671970.
- Knopf B, Bethke B, Stolte M. “[Human intestinal spirochetosis”]. Pathologe, 24:192–5, May 2003. DOI:10.1007/s00292-003-0609-x. PMID 12739052.
Typhus abdominalis
[Bearbeiten]Ät.: Infektion mit Salmonella typhi. Übertragung fäkal-oral.
Makro: Schwellung der PEYER-Plaques, Leber- und Milzschwellung.
Klinik: Bauchschmerzen, treppenförmiger Fieberanstieg und Kontinua, Obstipation, Hepatosplenomegalie, erbsbreiartiger Durchfall, Roseolen auf der Bauchhaut, relative Bardykardie, Benommenheit (typhus = Nebel), Leukopenie.
Morbus WHIPPLE
[Bearbeiten]Syn.: Intestinale Lipodystrophie
Ep.: Sehr selten.
Ät.: Infektion mit Tropheryma whipplei.
Histo: Makrophagen-Ansammlungen mit intrazytoplasmatisch gelegenen PAS-positiven Bakterien vorwiegend im Dünndarm. Verplumpte Jejunal-Zotten mit Lymphangiektasie.
Klinik: Gewichtsverlust, Malabsorption, Diarrhö, Allgemeinsymptome, Gelenkschmerzen, Lymphknotenschwellungen u.a.m..
Prg.: Unbehandelt tödlich.
DD.: Andere konsumierende Erkrankungen (Malignom, Tbc, AIDS).
 |
 |
 |
Giardiasis (Lambliasis)
[Bearbeiten]Ät.: Giardia lamblia
Klinik: Durchfall, Blähungen, Malabsorption.
 |
 |
Amöbenruhr
[Bearbeiten]Ät.: Infektion durch Entamoeba histolytica (Magnaform).
Histo: Große Amöben mit ingestierten Erythrozyten. Floride Entzündung.
Klinik: Himbeergeleeartige Durchfälle.
Kompl.: Leberabszess.
 |
 |
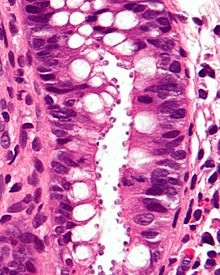
Kryptosporidiose
[Bearbeiten]RF: Immunsuppression (HIV)
Ät.:
- Infektion mit Cryptosporidium parvum.
Klinik: Diarrhö.
Th.: schwierig.
 |
 |
Enterobiasis (Oxyuriasis)
[Bearbeiten]Nachweis von Madenwürmern (Enterobius vermicularis, Oxyuris vermicularis) im Colon oder in der Appendix.
Ep.: V.a. Kinder betroffen.
Mikro: Querschnitte durch die Würmer mit typischer Morphologie. Selten Invasion mit granulomatöser Reaktion.
Klinik: Juckreiz in der Analregion bes. nachts, wenn die Würmer dort ihre Eier ablegen.
Kompl.: Appendizitis, selten Vaginitis.
 |
 |
 |
Rinderbandwurm (Taenia saginata)
[Bearbeiten]Ät.: Infektion mit Taenia saginata.
 |
Schistosoma
[Bearbeiten]Ät.: Schistosoma sp.
 |
 |
Immunopathische entzündliche Prozesse
[Bearbeiten]Glutensensitive Enteropathie
[Bearbeiten]Syn.: Einheimische Sprue, Zöliakie
Ät.: Allergisch-autoimmunpathologische Reaktion auf Klebereiweiße (Gliadine) in bestimmten Getreidearten (z.B. Weizen, Gerste, Roggen) mit Bildung von Antikörpern gegen das Fremdantigen (IgA anti-Gliadin-Antikörper) und nachfolgend gegen Eigenantigen (IgA anti-Gewebstransglutaminase 2 (TG2) = Endomysium-AK (EMA)). Assoziiert mit HLA DQ2 und DQ8. Assoziiert mit der Dermatitis herpetiformis DUHRING.
Mikro:
- Mehr als 40 intraepitheliale Lymphozyten pro 100 Epithelzellen. Weiterhin Lymphozyten und Plasmazellen im Stroma.
- Zottenatrophie: Reduktion der Zotten in Länge und Zahl.
- Hyperplasie der Krypten.
- Alterierte Darmepithelzellen
Histologische Klassifikation nach MARSH nach 1) der Zahl intraepithelialer Lymphozyten pro 100 Enterozyten, 2) nach der Morphologie der Zotten und 3) der Krypten.
Wegen fehlender Spezifität der Histologie ist die endgültige Diagnose eine klinische in der Zusammenschau von pathologischem, serologischem (Antikörper-Diagnostik, Cave: IgA-Test falsch negativ bei IgA-Mangel!) und klinischen Befund.
Klinik: Gedeihstörung, Tabaksbeutelgesäß, vorgewölbter Bauch, voluminöse Fettstühle, Bauchschmerzen.
Kompl.: MALT-Lymphom?
Prg.: Gut bei Gluten-freier Diät.
Literatur:
- Losowsky MS. “A history of coeliac disease”. Dig Dis, 26:112–20, 2008. DOI:10.1159/000116768. PMID 18431060.
- Marsh MN. “Gluten, major histocompatibility complex, and the small intestine. A molecular and immunobiologic approach to the spectrum of gluten sensitivity ('celiac sprue')”. Gastroenterology, 102:330–54, January 1992. PMID 1727768.
 |
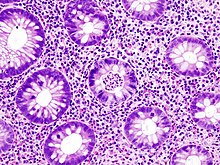
Colitis ulcerosa
[Bearbeiten]Makro: Die Colitis ulcerosa befällt das gesamte Colon, manchmal auch das terminales Ileum. Beginn meist im Rektum mit kontinuierlicher Ausbreitung nach proximal. Ödematöse Schwellung, Bildung von Pseudopolypen, Ulzerationen. Im chronischen Stadium findet man gelbe, polsterförmige Schleimhautinseln zwischen grauer, glatter, freigelegter Submucosa. Die Schleimhaut ist atrophisch. Der Verlust der Haustrierung stellt sich im KM-Rö als Fahrradschlauch-Phänomen dar.
Mikro: Entzündung der Mucosa und Submucosa, stark gestörte Histoarchitektur. Becherzellatrophie, Kryptenabszesse, in der Mucosa Lymphozyten und Plasmazellen sowie Erosionen und Ulzeration. Kontinuierliche Ausbreitung. Evtl. multifokale Mikrokarzinoide.
Extraintestinale Manifestationen: Siehe unter Morbus CROHN. Primär sklerosierende Cholangitis.
Klinik: Häufige Durchfälle, teilweise mit blutigem oder mit eitrigem Belag (Pus)
Kompl.: Maligne Entartung, toxisches Megacolon.
 |
 |
 |
 |
 |
 |
Morbus CROHN
[Bearbeiten]Syn.: Ileitis terminalis
Ep.: Jüngeres Alter.
Makro: Alle Anteile des GIT können befallen sein, vorwiegend terminales Ileum. Der Prozess zeichnet sich durch eine transmurale (alle Wandschichten betreffende) und diskontinuierliche bzw. segmentale (skip lesions = hüpfende Läsionen) Ausbreitung aus. Aphtöse Ulzera stellen eine frühe Manifestation der Erkrankung dar. Evtl. findet man einen „Konglomerattumor“ mit fuchsbauartigen Fistelungen. Die Schleimhaut zeigt ein Pflastersteinrelief.
Mikro: Die Entzündung ist transmural (alle Wandschichten), die Histoarchitektur ist nicht oder nur geringgradig gestört. Man findet zahlreiche Becherzellen, die Krypten sind frei, daneben Epitheloidzellgranulome, tiefe Erosionen, Ulzeration.
Extraintestinale Manifestationen: Häufiger als bei der Colitis ulzerosa. Auge (Iridozyklitis/Uveitis), Gelenke (Sakroileitis), Haut (Erythema nodosum, Pyoderma gangraenosum).
Kompl.: Fisteln (nach vesikal, vaginal, intestinal, perianal, umbilical u.a.), Abszesse, Stenosen, Perforation, Passagestörung durch Briden/Adhäsionen.
Klinik: Müdigkeit, Appetitlosigkeit, Gewichtsverlust, variable Bauchschmerzen v.a. im rechten Unterbauch, Durchfall, Analfisteln.
Der Morbus CROHN ist makroskopisch ein Chamäleon - DD: Kolonkarzinom, Karzinoid, Siegelringkarzinom, Riesenpolypen. Mikroskopisch sind Morbus CROHN und Colitis ulzerosa nicht immer scharf voneinander abzugrenzen. Wichtige klinische Differentialdiagnosen der Ileitis terminalis sind die Appendizitis, rechtsseitige Ovarialprozesse (EUG, Ovarialstieldrehung, Salpingitis), Colonkarzinom des Zäkums, mesenteriale Lymphadenopathie bei Yersiniose, MECKEL-Divertikulitis.
 |
 |
GVHD
[Bearbeiten]Graft-versus-host-disease
Ät.: Das (Knochenmark-)Transplantat attackiert den Transplantatempfänger.
Pg.: T-Zell-vermittelte Immunreaktion gegen aus Sicht des Transplantats „fremde Antigene“.
Histo: Typisch sind Apoptosen des Kryptenepithels. Weiterhin können beobachtet werden: Auffälligkeiten der Kryptenform und -verteilung (Kaliberschwankungen, Dilatation) sowie reaktive Veränderungen (reaktive Epithelveränderungen, erhöhte Gefäßdichte, Fibrose, Dickenabnahme der Mucosa, Muciphagen).
Verlauf:
- akut - Beginn < 100 Tage
- chronisch - Beginn > 100 Tage
Th.: Immunsuppressive Therapie.
Literatur:
Gastrische Metaplasie des Duodenums
[Bearbeiten]Histo: In der PAS-Färbung Nachweis von Magenepitheloid (Epithelzellen apikal breit PAS-positiv). (Normalbefund: Nur PAS-positiver schmaler Mikrovillisaum und PAS-positive Becherzellen.)
DD.: Magenschleimhaut (mit intestinaler Metaplasie). Für Duodenum sprechen Zotten und BRUNNER-Drüsen.
 |
 |
 |
Lipomatose der Ileozökalklappe
[Bearbeiten]Vermehrung des submuköses Fettgewebes im Bereich der Ileozökalklappe.
Kolorektale Polypen
[Bearbeiten]Polypen = Sessile oder gestielte Vorwölbung aus dem Schleimhautniveau, einzeln oder multipel, unterschiedlicher Größe, ohne Bewertung der Dignität.
Einteilung:
- Entzündliche Pseudopolypen (siehe CID)
- PEUTZ-JEGHERS-Polypen
- Hyper- und neoplastische Polypen
- Epithelial:
- Adenom
- Tubuläres/Villöses/tubulovillöses
- Serratiertes Adenom/Polyp (SSA/P) ohne/mit Dysplasie
- Traditionelles serratiertes Adenom (TSA)
- Adenokarzinom
- Adenom
- Mesenchymal: Lipom, Sarkom, Leiomyom
- Epithelial:
Hyperplastischer Polyp
[Bearbeiten]Lok.: Linkes Hemicolon, Rektum.
Histo: Polypoid, Sägeblatt-Kryptenepithel besonders apikal, basal dunkler (Proliferation), basale Drüsenanteile schmal.
Subtypen:
- Becherzellreich
- Mikrovesikulär
- Muzinarm
Verhalten: Benigne, geringes malignes Potential (steigend mit Anzahl und Größe).
DD: Andere serratierte Polypen wie SSA/P und TSA.
 |
Adenome
[Bearbeiten]Eigenschaften: Neoplastisch, epithelial, benigne (jedoch Präkanzerose!)
Mikro: Das Epithel ist zwei- bis mehrreihig, die Lamina muscularis mucosae intakt, der Tumor ist apikal dunkler.
Morphologische Einteilung:
- Villöses Adenom - Ausbildung von „Fingern“ über dem Schleimhautniveau
- Tubuläres Adenom - Ausbildung tiefer, atypischer Krypten (im Schleimhautniveau)
- Tubulovillöses Adenom - Kombination, mind. 20 % von jeder Komponente.
Grading (nicht beim sessilen serratierten Adenom):
- low grade intraepitheliale Neoplasie - „Stäbchenepithel“ in Form von vergrößerten hyperchromatischen länglichen parallel angeordneten Zellkernen mit weitgehend erhaltener Zellpolarität. Becherzellverlust.
- high grade intraepitheliale Neoplasie - Karzinom-tyische Atypien mit Kernopleomorphie, -hyperchromasie, großen Nukleolen usw., jedoch noch ohne (Mikro-)Invasion.
Kompl.: Adenokarzinom. Adenome sind Krebsvorstufen. ist ein Adenokarzinom in einem high-grade Adenom entwickelt => Haggitt-Level angeben.
Sessile serratierte Läsion (SSL)
[Bearbeiten]Lok: Bevorzugt im rechten Hemicolon.
Mikro: Sägezahnepithel bis zur Kryptenbasis, basal erweiterte L- oder T-förmige Drüsen, verzweigte Krypten.
Verhalten: Malignes Potential. Aufgrund des Wachstums im Schleimhautniveau (sessil) endoskopisch schwieriger zu entdecken und abzutragen.
 |
 |
 |
Traditionelles serratiertes Adenom (TSA)
[Bearbeiten]Lok: Bevorzugt im linken Hemicolon.
Mikro:
- Kennzeichnend sind „ektope“ Mikrokrypten, die keinen Bezug zur Lamina propria haben.
- Komplexer verzweigter Aufbau mit villiformen Strukturen.
Verhalten: Malignes Potential.
 |
 |
 |
Kolon-Karzinome
[Bearbeiten]Maligne epitheliale Tumoren des Kolorektums. Am häufigsten ist das Adenokarzinom NOS, daneben versch. Subtypen (muzinös, siegelringzellig, medullär).
Abkürzungen: CRC, KRK = kolorektales Karzinom. mCRC, mKRK = metastasierendes kolorektales Karzinom.
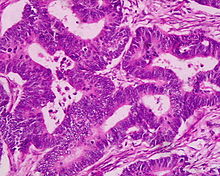
Adenokarzinom
[Bearbeiten]Neoplastisch, epithelial, maligne.
RF: Balaststoffarme Ernährung.
Pg.: Entwicklung de novo oder auf Basis eines Adenoms (Adenom-Karzinom-Sequenz).
Präkanzeröse Konditionen:
- FAP - Familiäre Adenomatöse Polyposis coli.
- HNPCC - Hereditäres non-Polyposis Kolon-Karzinom.
- Chronisch-entzündliche Darmerkrankungen.
Makro: Derbe verfestigter, evtl. glasiger (muzinöser), evtl. ulzerierender oder stenosierender, flacher oder exophytischer Herd, der in die Tiefe des Darmwand vorwächst. Grauweiße Schnittfläche. Evtl. Verschleimung (muzinöses Karzinom)
Histo:
- Drüsig differenziert (tubuläre und kribrifome Epithelverbände).
- Infiltrierend wachsend, die Lamina muscularis mucosae ist durchbrochen.
- Atypien: Kerne groß, hyperchromstisch oder vesikulär, polymorph, viele Mitosen, erhöhte Kern/Plasma-Relation, Nekrosen, desmoplastische Stromareaktion.
Subtypen:
- Muzinöses Adenokarzinom - > 50 % extrazellulär verschleimende Anteile. DD: Neoadjuvante Vortherapie. Bei < 50 %: „Adenokarzinom mit muzinöser Komponente“.
- Siegelringzellkarzinom - Intrazelluläre Schleimbildung.
IHC:
- CK 7 -, CK 20 +, CDX-2 +, TTF-1 -, Napsin A -.
- MLH1/PMS2, MSH2/MSH6
- exprimiert = mikrosatellitenstabil (MSS)
- deutlich reduziert = mikrosatelliteninstabil (MSI)
- -> im lokal begrenzten Stadium eine günstigere Prognose, im met. Stadium eine schlechtere Prognose.
- -> red. Wirksamkeit einer 5FU-Therapie
- -> Hinweis auf Lynch-Syndrom (HNPCC)#
- BRAF V600E
- in 10-15% der CRC
- -> schlechtere Prognose
- -> schlechteres Ansprechen auf Therapie
- -> spricht gegen Lynch-Syndrom (HNPCC)
- Einschränkung: MLH1 kann auch durch Hypermethylierung unterexprimiert sein = nicht erblich -> BRAF Testung zur weiteren Klärung (s.o.)
Mol.P:
- Nachweis einer Mutation des RAS-Onkogens
- K-ras und N-ras als prädiktiver Biomarker
- K-ras und N-ras mutierte KRK sprechen NICHT auf eine Therapie mit Cetuximab (anti-EGFR = Erbitrux) an
Befundung (Resektat):
- Absetzungsränder (R).
- Infiltrationstiefe (T). Hilfe: Elastica-HE für Serosadurchbruch. alpha-Actin zur Darstellung der Lamina muscularis mucosae bei Polyp mit fraglicher Invasion.
- Lymphknoten (N, mind. 12).
- Einbruch in Blutgefäße (V). Hilfe: CD31, EVG oder Elastica-HE.
- Einbruch in Lymphgefäße (L). Hilfe: D2-40.
- Perineuralscheideninvasion (Pn).
Tumorregressionsgrading nach neoadjuvanter Vortherapie (nach der Japanese Society for Cancer of the Colon and Rectum, 1997. Tabelle zitiert nach Wittekind und Tannapfel, 2003):
| Grad | Beschreibung | ||
|---|---|---|---|
| 0 | Keine Veränderung | Weder Nekrose noch zelluläre oder strukturelle Veränderungen nachweisbar | |
| 1 | 1a | Geringe Regression | Nekrose oder Verschwinden des Tumors in weniger als einem Drittel der Läsion oder nur zelluläre oder strukturelle Veränderungen. |
| 1b | Nekrose oder Verschwinden des Tumors in weniger als zwei Drittel der Läsion, aber vitaler Tumor noch vorhanden. | ||
| 2 | Mäßiggradige Regression | Nekrose oder Verschwinden des Tumors in mehr als zwei Drittel der Läsion, aber vitaler Tumor noch vorhanden. | |
| 3 | Starke Regression | Gesamte Läsion nekrotisch und/oder durch Fibrose mit oder ohne granulomatöse Reaktion ersetzt, keine vitalen Tumorzellen. | |
Tumormarker zur Verlaufs- und Therapiekontrolle: CEA, CA 19-9.
Verhalten:
- Lokale Ausbreitung mit Peritonealkarzinose/Infiltration von Nachbarorganen.
- Lymphogene Metastasierung.
- Hämatogene Metastasierung vor allem in die Leber (Pfortader).
Klinik: Blut im Stuhl oder Eisenmangelanämie (chronische Blutungsanämie), Wechsel von Obstipation und Diarrhö, B-Symptome, mechanischer Ileus, bei Rektumkarzinom Bleistiftstühle, Leberfunktionsstörungen bei hepatischer Metastasierung.
Therapie:
- Resektion
- Temporäre oder permanente Ausleitung via Anus praeter naturalis.
- Chemotherapie (neoadjuvant, adjuvant oder palliativ) mit z.B. 5-FU + Folinsäure, Oxaliplatin.
- anti-VEGF-Therapie mit Bevacizumab.
- anti-EGFR-Therapie mit Cetuximab oder Panitumumab nach Ausschluß einer KRAS-Mutation.
- Bestrahlung beim Rektumkarzinom.
Kompl.: Mechanischer Ileus, Perforation mit kotiger Peritonitis, untere GI-Blutung, Leberfunktionsstörungen bei hepatischer Metastasierung.
Prophylaxe: Endoskopische Entfernung der Vorläuferläsionen (Adenome) und frühe Erfassung von Karzinomen, Kolektomie bei FAP.
ICD-0-3: 8140/3 Adenokarzinom o.n.A.
Literatur:
- Wittekind C, Tannapfel A. “Regressionsgrading des präoperativ-radiochemotherapierten Rektumkarzinoms”. Pathologe, 24:61–5, February 2003. DOI:10.1007/s00292-002-0602-9. PMID 12601479.
Die folgenden Bilder zeigen ein relativ kleines Adenokarzinom, das vom Gastroenterologen proximal und distal durch Farbinjektion markiert wurde, damit es bei der Operation leichter lokalisiert werden kann.
 |
 |
 |
 |
Weblinks: KEGG: Colorectal cancer - Homo sapiens (human)
Muzinöses Adenokarzinom
[Bearbeiten]Makro: Glasig glänzende Schnittfläche.
Histo: Exzessive extrazelluläre Schleimbildung in > 50 % des Tumors. Tumorzellcluster schwimmen in Schleimseen.
Grading: Wenig differenzierte (G3) und undifferenzierte Adenokarzinome sowie alle morphologischen Sondertypen (muzinös, siegelringzellig, etc.) werden auf molekularer Basis an Hand der Mikrosatelliteninstabilität graduiert, routinemäßig mit Immunhistochemie der Mismatch-Repair-Proteine hMLH1 und hMSH2:
- negative Immunhistochemie = Ausfall von hMLH1 und hMSH2 = mikrosatelliteninstabil (MSI) = besstere Prognose = low grade
- positive Immunhistochmie = Expression von hMLH1 und hMSH2 = mikrosatellitenstabil (MSS) = schlechtere Prognose = high grade = G3
- wird bei mikrosatellitenstabilen (MSS)-Karzinomen zusätzlich eine BRAF-Mutation nachgewiesen, ist dies mit einer besonders schlechten Prognose assoziiert.
 |
 |
Adenosquamöses Karzinom
[Bearbeiten]Ep.: Selten.
DD.: Adenokarzinom mit squamöser Metaplasie.
Genetische Tumorsyndrome
[Bearbeiten]FAP (Familiäre Adenomatöse Polyposis)
[Bearbeiten]Syn.: APC (Adenomatöse Polyposis Coli)
Ät.: Mutation im APC-Gen, ein WNT-Signalweghemmer. Autosomal-dominanter Erbgang.
Makro: Multiple Adenome v.a. in Colon und Rektum, aber auch z.B. im Duodenum, die sich im Jugendalter entwickeln.
Prg.: Obligate Präkanzerose. Unbehandelt Colonkarzinom vor dem 40. Lebensjahr.
Klinik: Blut- und Schleimabgänge.
SF: GARDNER-Syndrom - Zusätzlich Desmoide (niedrigmaligne Weichteilsarkome), Osteome u.a. Tumoren.
Weblinks: OMIM - Familial adenomatous polyposis
HNPCC (Hereditäres non-Polyposis Colon-Karzinom)
[Bearbeiten]Syn.: LYNCH-Syndrom
Ät.: Gendefekte der DNA-Mismatch-Reparatur, z.B. der Gene MSH2 (60 %), MLH1 (30 %), PMS1, PMS2, MSH6, TFGBR2, MLH3.
Weblinks: OMIM - Lynch syndrome
PEUTZ-JEGHERS-Syndrom (PJS)
[Bearbeiten]Ät.: Mutation des Gens, das die Serin/Threonin-Kinase STK11 kodiert.
Makro: Bildung multipler hamartomatöser Polypen im Magen-Darm-Trakt, melanozytäre Makulae an Lippen, Wangenschleimhaut und Händen.
Mikro: Polyp mit typischer baumartig verzweigter glatter Muskulatur im Inneren.
Prg.: Erhöhtes Malignom-Risiko.
Weblinks: OMIM - Peutz-Jeghers syndrome
 |
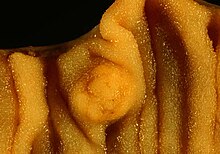
Neuroendokrine Tumoren (NET) G1 und G2 (Karzinoide)
[Bearbeiten]Neuroendokrine Tumoren (NET) bzw. Karzinoide sind neuroendokrin aktive Tumoren, die von den diffus verteilten enterochromaffinen Zellen des Magen-Darm- (ca. 9/10) und Bronchial-Trakts (ca. 1/10) ausgehen. Sie stellen neben den Inselzelltumoren eine weitere Untergruppe der APUDome dar und können z.B. Serotonin bilden.
Ursprung: Kutschinsky-Zelle. Von dieser leiten sich neben dem typischen und atypischen Karzinoid auch das neuroendokrin differenzierte Karzinom und der Kleinzeller (kleinzelliges Karzinom) ab.
Makro: Typischerweise gelbliche homogene Schnittfläche.
Histo: Monotone Zellen. Gruppierung in Nestern oder Bändern. (Cave: Kleine Karzinoide können leicht für Lymphozytenaggregate gehalten werden!).
IHC: Neuroendokrine Marker + (Chromogranin A, Synaptophysin, Neuronen-spezifische Enolase (NSE), CD56 (NCAM)). Proliferationsmarker: MIB-1, PHH3 (hebt Mitosen hervor).
Klinik: Bei intestinalen Karzinoiden treten Symptome häufig erst bei einer Lebermetastasierung auf, da die Hormone vorher in der Leber inaktiviert werden. Dazu zählen Flush, Bauchkrämpfe, Übelkeit, Erbrechen, Diarrhö, Valvulopathie und Endokardfibrose (rechtes Herz eher bei Karzinoiden des MDT, linkes Herz eher bei Bronchial-Karzinoiden betroffen).
Prg.: Abhängig von Lokalisation, Histologie, Grading, TNM-Stadium.
Siehe auch:
NETs des Ileums
[Bearbeiten]Oft multifokal.
Proliferationsbasiertes Grading:
- Neuroendkrine Tumoren G1 (Karzinoid) - < 2 Mitosen pro 10 HPF, Proliferationsindex < 2 % MIB-1/Ki67.
- Neuroendkrine Tumoren G2 - 2 bis 10 Mitosen pro 10 HPF oder Proliferationsindex > 2 % MIB-1/Ki67.
Zeichen malignen Verhaltens/Potentials: Nekrosen, Metastasierung.
Prg.: Abhängig von Grading (oft G1) und TNM (nicht selten regionäre lymphogene Metastasen oder hämatogene hepatische Metastasen).
 |
 |
 |
 |
NETs des Colons
[Bearbeiten]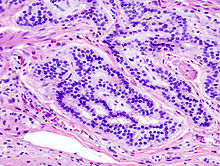 |
 |
Multifokale NETs des Colons bei CED
[Bearbeiten]Multifokale Karzinoide bei Colitis ulcerosa: Multipel, klein, vorwiegend im Bereich der Lamina muscularis mucoase lokalisiert, wahrscheinlich reaktiv bedingt.
Literatur:
- Stewart CJ, Matsumoto T, Jo Y, et al.. “Multifocal microcarcinoid tumours in ulcerative colitis”. J. Clin. Pathol., 58:111–2; author reply 1112, January 2005. DOI:10.1136/jcp.2004.020701. PMID 15623500.
Buch-Navigation